Documenti di Didattica
Documenti di Professioni
Documenti di Cultura
Semeiotica Stefano Bottosso
Caricato da
Benedetta StortiCopyright
Formati disponibili
Condividi questo documento
Condividi o incorpora il documento
Hai trovato utile questo documento?
Questo contenuto è inappropriato?
Segnala questo documentoCopyright:
Formati disponibili
Semeiotica Stefano Bottosso
Caricato da
Benedetta StortiCopyright:
Formati disponibili
Semeiotica IIIanno BottossoStefano
INTRODUZIONE ALLA SEMEIOTICA
DiagnosiProceduradipermettediricondurreunfenomeno(ogruppodifenomeno),dopoaverlivalutati,
adunacategoria.Cipermettediriconoscereunamalattia(categoria)inbaseadeisintomiedeisegni
(fenomeni)cherappresentanoilquadroclinico.
Pereffettuareunadiagnosibisogna:
PartiredallastoriadelpazienteAnamnesiedesameobiettivo.
Acquisiredati.
Sipupoigenerareipotesidiagnostichepreliminari
Sicercadiconfermareconesamiclinicimiratilipotesidiagnostica
Dopoavervalutatoirisultatidegliesami,osiconfermalipotesioppurebisognariniziare:
o Dallaraccoltadeidati
o Dagliesami
Pereffettuareunadiagnosibisognaperavereallespalle:
Esperienza
Contesto
Conoscenza
SemeioticaDisciplinachestudiaisegni,ciolevariazionidelnormalecheilpazientepresenta.
Oltreaquestotipodisemeiotica,dettaanchesemeioticafisica,esistono:
o SemeioticadilaboratorioRiguardagliesamiclinici
o SemeioticostrumentaleRiguardalaradiografiaelealtretecniche.
Noitratteremolasemeioticafisicachestudialetecnichediesecuzioneedquindiunamateriapratica.
Metodologia Ci che deve fare il medico e come deve farlo. Sono regole che regolano lagire e il
ragionaredelmedico.
Anamnesilastoriamedicaepuessere:
Familiare
Personale
Patologica
Quellachesisoffermasulproblemaattuale.
EsameobiettivoPrevede4tecniche:
Ispezione
Palpazione
Percussione
Ascoltazione
RILIEVICLINICI
Bisognadistingueretra:
SintomiDisturbiriferitidalpaziente
SegniElementirilevatiallesameobiettivodalmedico
Unmedicopuconvertireisintomiinsegni.
Irilieviclinicipossonoavere:
ValoresegnaleticoCapacitdiindicarelapossibilepresenzadiunamalattia
ValoreprobatorioCapacitdiprovarelapresenzadellamalattia.
Unrilievoclinicopupoiessere:
o PositivoPresenzadiunsegno/sintomoingradodiattestarelamalattia
o NegativoAssenzadiunsegno/sintomoingradodiattestarelassenzadellamalattia
Semeiotica IIIanno BottossoStefano
2
Bisognadefinire:
Sensibilit Esprime la probabilit che un soggetto realmente affetto dalla malattia considerata
presentiunapositivitperilrilievoclinico.
SpecificitEsprimelaprobabilitcheunsoggettononaffettodallamalattiaconsideratapresenti
unanegativitperilrilievoclinico.
Possiamoquindidistinguereipazientiin:
VeripositiviSoggettimalaticonpositivitdelrilievo
FalsipositiviSoggettisaniconpositivitdelrilievo
VerinegativiSoggettisaniconnegativitdelrilievo
FalsinegativiSoggettimalaticonnegativitdelrilievo.
Sensibilitespecificitpossonoesserequindiespresseconpercentualicome:
SS =
vP
vP+PN
%
SP =
vN
vN+PP
%
Possiamoinoltredefinireiconcettidi:
o Valorepredittivopositivo
vP
vP+PP
Esprimelaprobabilitcheunsoggettorisultatopositivoaltest
siarealmenteaffettodallamalattia.Dipendedallaspecificitedallaprevalenzadellamalattia.
o Valore predittivo negativo
vN
PN+vN
Esprime la probabilit che un soggetto risultato negativo al
testsiarealmentesano.
Possiamo quindi riassumere che la sensibilit la capacit di identificare correttamente i soggetti malati,
mentrelaspecificitlacapacitdiidentificarecorrettamenteisoggettisani.
Irilieviclinicipossonoessere:
Patognomonico Rilievo clinico che per quella malattia non ammette nessun falso positivo. Se
quindipositivoclacertezzadellamalattia,mentresenegativononlaesclude.
Obbligatori Rilievo clinico che per quella malattia non ammette nessun falso negativo. Se
assenteescludelamalattiaconcertezza,masepresentenonaffermalamalattia.
PerfettoNonammettenfalsipositivinfalsinegativi.
ESAMEOBIETTIVO
Lesameobiettivodipertinenzadelmedicoedformatoda4momentiinsuccessionecheperpossono
variareasecondadellapparato.Sono:
Ispezione D il concetto di insieme del paziente Sesso, facies, costituzione, cute, ,
tumefazioni,pulsazioni,deambulazione,
PalpazioneSieffettuacondiversetecniche:manuale,bimanuale,una,dueditadiunaodelledue
mani.
Obiettivi:
o Confermareeprecisareidatidellispezione
o Delimitaregliorgani(fegatoemilza)elecaratteristichefisiche
o Pulsazioni
o VibrazioniPossonoesserespontaneeoprovocate.
Percussione una tecnica che stata introdotta nel XVIII secolo con la semeiotica moderna.
LarteficeLeopoldoAuenbruggerchescriveunlibrettoinlatino.Questolibrettopoitradottoin
francese nel 1808 da JeanNicolas Corvisart. Nel 1828 Piorry, tramite luso del plessimetro e del
plessore, trasforma la percussione da diretta ad indiretta. Sono poi degli studenti inglesi e
americanidiPiorrychesemplificanolatecnicausandoildito.
Nascecoslatecnicachesiutilizzaoggi,ciolapercussionemediatadigitodigitale.
Obiettivi
o Delimitare
o Comparare
Semeiotica IIIanno BottossoStefano
3
Sifondasullacapacitdiprodurreunsuonofacendovibrarelapartedelcorpoinesame.Dovec
pi aria si produrr pi suono, a livello degli organi parenchimali invece non si produrr nessun
suono.
AscoltazionePuessere:
o DirettaSipoggialorecchioLorecchioingradodipercepirefrequenzechevannoda
20 a 20000Hz. Il range migliore per tra 1000 e 5000Hz. Siccome i rumori polmonari e
cardiacisonotra30e1000Hzbisognautilizzarestrumenti.
o IndirettaTramitestetoefonendoscopiInparticolare:
Stetoscopio Presenta la campana Amplifica le basse frequenze e filtra le alte
frequenzeDeveesseresoloappoggiatosullacute.
Fonendoscopio Presenta il diaframma Amplifica le frequenze elevate e
attenualebassefrequenzeDeveesserepremutosullasuperficie.
Quelli moderni hanno sia campana che diaframma. Deve avere un lunghezza di 56 o 69 cm e uno
spessoredi22o27.
Laennecchecodificalasistematicadellascoltazione.
SkodaJosefIrepertidellapercussioneedellaascoltazionenondipendonodallamalattiadipersestessa
ma dalle modificazioni che essa induce negli organi. Quindi malattie completamente diverse possono
mostrareglistessirepertiallapercussioneeascoltazionee,viceversa,lastessamalattiapumostrareuna
grande variet di reperti quando si percuote o si ascolta perch il suono dipende non dallo stato chimico,
madallostatoanatomicodegliorgani.
Semeiotica IIIanno BottossoStefano
4
ANAMNESI
ilraccontopersonaledelmalatodellepropriemalattieenonsolo(lavoro,abitudinialimentari,ecc)
Iprotagonistisonoilmedicoeilmalato.
Idatiraccoltisonosoggettividelpaziente.
Ilmedicodevecomunque:
RispettarelaprivacyNonfarelanamnesiinpubblico
EssereneutroNondeveaverepregiudizi
Comunicareinmodosincero,conunlinguaggioaccessibile,spiegaretutto,senzaprometterefacili
guarigioni.
Esistonoduetipidianamnesi:
o Completa
o EuristicaLeinformazionisonofinalizzateAnamnesiperproblemi.
Ilfoglioincuisiscrivepuessere:
Strutturato
Libero
Semistrutturato.
Fasi:
Bisognapresentarsialpaziente
Farsi raccontare la sua sofferenza attuale, il problema deve essere riportato con le parole del
paziente
Storiafamiliare
Storiafisiologica
Storiafarmacologica
Storiapassata
Infinesipassainrassegnaorgani/apparati.
Siinvitaadesporrelaragionedelricoveroodellavisitamedica
Domande
o Cosapossofareperlei?
o Perchvenutoinospedale?
o Checosalapreoccupa?
o Chedisturbipresenta?
Si invita a fornire un racconto completo delle malattie con parole proprie. Bisogna inoltre lasciare
parlare senza interrompere, non sottovalutare o trascurare dettagli anche apparentemente
irrilevantiobizzarri.Tuttoquellochevieneriferitodeveessereattentamentevalutatoeanalizzato.
Terminatoilraccontopuessereutilechiedere:
o Nonricordaaltro?
o Haqualcosadaaggiungere?
o Epoi?
A questo punto opportuno precisare il pi possibile i sintomi del paziente. il momento pi
delicatoedifficile.Sipossonoutilizzare:
o DomandeapertePerchiedereinformazionigeneraliocambiarediscorso
o DomandedirettePerchiarireunargomento.
Ledomandedevonoesserechiareepossibilmenteconunasolarisposta.Nondevonosottintendere
larisposta.
Perognisintomosidovrebbeconoscere:
Quando
Dove
Semeiotica IIIanno BottossoStefano
5
Quanto
Accentua
Attenua
Modifica
Semprelostesso
Assomiglia
Inbaseaquestecaratteristichebisognaquindiprocederechiedendo:
ModalitdinizioecronologiaBisognadefinireconesattezzaquandoilproblemahaavutoinizio:
o Quandoiniziato?
o Checosafaceva?
o Dovera?
o Qualicircostanzahannocaratterizzatoliniziodelsintomo
o Se il sintomo intermittente, si chieda di specificare la periodicit e la frequenza e di
descriverelepisodiotipico.
SedeeirradiazionedelsintomoBisognachiederedi:
o Indicareconilditolasedeelasuaeventualeirradiazione
o Individuarelaprofonditdallaqualesembraaveroriginelasensazioneabnorme.
Carattere(qualit)delsintomodifficiledadescrivereespessoilpazientericorreaparagoni.
o Comedescriverebbeilsuodolore?
o Chetipodidolore?
o Sordo?
o Urente?
o Costrittivo?
IntensitequantitBisognachiederediquantificareildolore:
o Scalada1a10
o Nelladispnea:dopoquantipassi?Dopoquantigradini?Dormireconquanticuscini?
o Nelleminzioni:10?5?
o Nellaclaudicatio:dopoquantimetri?Dopoquantipassi?
Fattorichemodificanoilsintomo:
o AttenuanoArrestodellattivitfisica
o AggravanoCamminarepiinfretta
o Decubito
o Farmaci.
Sintomiassociati:
o Nelladispneaspessopunonaverdettosecdolore,febbre,edemi
o Nellematuriamacroscopicapunonaverdettosecfebbre,dolore,disuria.
FattoriiatrogeniChiederespecificatamenteifarmaciassunti.
FattoriambientaliRegione,lavoro,casa,viaggi.
Bisogna ricordare di essere obiettivi e quindi di non cercare ci che si vuol trovare e che il paziente
potrebbeselezionarelenotiziedadare.
Devo ricercare anche ci che manca??? Ci sono varie teorie: alcuni, tra cui il prof. Faccini credono che
questononnecessario,altriinvecepensanochesidebbascrivere(peresempio:noncfebbre).
CASIPARTICOLARI
Sede dalla visita Se la visita avviene in clinica o in ospedale si deve effettuare una anamnesi
completa ma se si a casa del paziente o in condizioni di emergenza bisogna prima cercare di
stabilizzareilpaziente.Lanamnesisarquindinullaoapprossimativa.
CollaborazionedelpazienteSeilpazientecollaborasideveeffettuareunanamnesicompleta.Se
il paziente non collabora (coma, disorientato, gravi turbe mentali/psichiche, politraumatizzato,
critico)bisognaraccoglierelanamnesidaunparente.
Semeiotica IIIanno BottossoStefano
6
Tipo di visita Se la prima visita faccio lanamnesi, se una visita di controllo o specialistica
lanamnesisarsommariaoorientatasucertipunti.
importanteinoltreavereunabuonatecnicadicolloquiopoich:
Portaadavereunaccuratastoriacheunottimabaseperlesameobiettivo,pergliesamieperla
diagnosi.
Stabilisce collaborazione con il paziente (alleanza terapeutica) e aumenta la soddisfazione e la
fiduciadelpaziente.Comporta:
o Migliorecompliance
o Aforniredatipotenzialmenteimportantiprimaomessi.
ANAMNESIPATOLOGICAPROSSIMA
ilmotivopercuiilpazienteharichiestolavisita.Insensogeneralesiconsideranomodificherecentidello
statodisalutedelsoggetto.
ANAMNESIFAMILIARE
Conoscenze di patologie importanti o geneticamente trasmesse o ad andamento familiare. Bisogna
annotareanchecausaedepocadellamortedeigenitori,nonni,ziiefratelli.
ANAMNESIFISIOLOGICAOPERSONALE
Conoscenzadelmalatodallanascitaalmomentodellavisita.Sipuprocedereinquestomodo:
Ordinedigenitura
Parto:
o Epoca
o Eutocicoodistocico.
Allattamento:
o Artificiale
o Vaccino
o Alseno.
Sviluppo:
o Fisico
o Psichico
o Sessuale.
Scolarit:
o Scuolefrequentate
o Rendimentoscolastico.
Pubert:
o Nelladonnaliniziocoincideconilmenarcaevada8a13annicirca.Bisognachiedere:
Etmenarca
Successivemestruazioni:
Ritmo
Durata
Quantit
Eventualidisturbi.
Gravidanze:
Numero
Numerofigliviventi
Numerodiaborti,aqualemeseeaqualegravidanza.
Menopausa Corrisponde alla scomparsa mestruazioni e pu essere fisiologica o
iatrogena.
Semeiotica IIIanno BottossoStefano
7
o Nelluomo pi complesso e di solito va dai 9 fino ai 17/18 anni. caratterizzata da una
aumento di dimensioni delle gonadi e del pene, comparsa dei peli, prima eiaculazione,
cambiamentodellavoce.
Statocivile:
o Nubile/celibe
o Coniugato
o Separato/divorziato
o Vedovo.
Religione
Lavoro:
o Chelavoro
o Epoi:
Soddisfatto?
Vorrebbecambiare?
Quantolavora?
o Esposizioneasostanzenocive.
Ambiente
Tempolibero:
o Hobby
o Sport.
ServiziomilitareAttualmentesipuinserirenellasezionelavoro.
Pensionato
Abitazione:
o Inrapportoapatologie(spessopolmonari)
o Animalidomestici
o Incidentidomestici.
SoggiornoallesteroNeipaesiarischio
Abitudinialimentari:
o Dietavariaproteine,carboidrati,lipidi
o Quantipastiald
o Eventualediarioalimentare
o DieteVegetariana,celiaci,diabetici,insufficienzarenale.
Peso/AltezzaBMI
Abitudinivoluttuari:
o Alcolici Quantificare lalcol tramite lunit alcol Bicchiere standard (125ml) con
gradazione alcolica di 10%. Per la donna la quantit sarebbe 2 unit al giorno, per luomo
tre.
o Caff
o FumoSipossonodivideregliindividuiin:
NonfumatoriMenodi100sigarettenellalorovita.
FumatoreAlmomentodellesamefumaregolarmenteooccasionalmente.
FumatoreregolareFumaalmenounasigarettaalgiorno.
FumatoreoccasionaleNonfumatuttiigiorni.
ExfumatoreHasmessodaalmenounanno.
Bisogna quantificare in pacchetto/anno perch questo numero strettamente correlato a
patologie.Bisognadistinguereancheiltipoditabacco.
FumopassivoInalazioneinvolontariadaunnonfumatoredelfumodeltabaccopresente
nellambiente.
o Droghe.
Sonno
AlvoRegolareoirregolare
Diuresi:
Semeiotica IIIanno BottossoStefano
8
o Quanteminzioni/die?
o Difficoltadiniziarelaminzione?
o Minzioninotturne?
Vaccinazioni
AllergieAfarmacioalimenti
Terapiaattuale,farmaciassuntiedeventualieffettiindesiderati.
ANAMNESIPATOLOGICAREMOTA
Bisognerebbe chiedere tutte le malattie dallet pediatrica fino al momento del ricovero. Sia le malattie
senzaricoveroospedalierochelemalattieconricoveroospedaliero.Inquestoultimocasosidevechiedere
sehalaletteradidimissioneelacartellaclinicaoppureno.
Bisognaindagarelevisite mediche, gli esamidilaboratorioestrumentaliprecedentementefatti.Anche in
questocasosecomenoladocumentazione.
Ogni patologia dovrebbe essere indagata come il problema che ha portato alla consultazione clinica. Non
bisognainoltreriportarelediagnosiriferitedalpazienteedaifamiliari,masololediagnosiufficiali(cartelle
cliniche,letteredidimissione,)
Bisognapassareinrassegnatuttigliorganiegliapparati.
Bisognascriverenellacartellainmodoleggibile,initalianoesoloifattiinordinecronologico(senzanessun
commento). Non bisogna utilizzare acronimi inventati ma solo quelli consegnati dalla letteratura. Bisogna
utilizzareiterminitecnici.
DIARIOCLINICO
Halobiettivodiverificare neitempiappropriatiper ilsingolopazientelarealizzazioneeladeguatezza del
piano diagnostico, terapeutico e assistenziale. Ogni intervento/prestazione deve essere annotato
riportandoanchelora,ilgiorno,ilmeseelanno.
Seilmalatonotosiannotanogiornopergiornolevariazioniinordineallapatologiaannotandolaspetto
soggettivoedoggettivoedeventualinuoviprovvedimenti,lenoviteleurgenze.
CARTELLACLINICAORIENTATAPERPROBLEMI(CCOP)
Constadi:
DatabaseIncuisonoraccoltiidati
ListadeiproblemiSiaattivichepassivi
PianoRaccolgo:
o DxRaccoltadatiperladiagnosi
o MxRaccoltadatiperilmonitoraggio
o TxTerapia
o ExEducazionedelpaziente.
DiarioclinicoIncuiraccolgo:
o SInformazionisoggettive
o OInformazionioggettive
o VValutazione
o PPianodilavoro(Dx,Mx,Tx,Ex)
I problemi devono essere raccolti singolarmente, anche se sono associati al fine della diagnosi. Ogni volta
devosemprescriveredata,oraefirmare.
Secisonoerrorinonbisognacancellareconilbianchettomaconunalineainmodocherimangavisibile.
EVIDENCEBASEDMEDICINEOMEDICINADELLEVIDENZA
un nuovo approccio allassistenza sanitaria dove le decisioni cliniche risultano dallintegrazione tra
lesperienzadelmedicoelutilizzodellemigliorievidenzescientifichedisponibili.inpraticaunprocessodi
autoapprendimentoincuilassistenzadelpazienteindividualestimolalaricercadallaletteraturabiomedica
Semeiotica IIIanno BottossoStefano
9
di informazioni clinicamente rilevanti, diagnostiche, prognostiche, terapeutiche o relative ad altri aspetti
dellapraticaclinica.
Quindi ognuno deve istruirsi ed aggiornarsi dalla letteratura e non solo il primario o il capo reparto come
unavolta.
La medicina dellevidenza molto importante per la terapia. Per la raccolta dei dati, la diagnosi ha scarsa
utilitmentreperlaverificaelaconfermadelleipotesidiagnostichelutilitminima.
ALGORITMO
Insiemediregolepereffettuareundatocompito(risolvereunproblema).Deveessere:
Finito
Generale
Completo
Nonambiguo
Eseguibile.
IlFlowChartunlinguaggiovisualeperrappresentareunalgoritmocheutilizzaunaseriedisimboli.
LINEEGUIDA(www.guideline.org)
Sonoaffermazioniesposteinmodoordinatodestinateadaiutareilmediconeldeciderelaterapia(oaltro)
appropriata in una data circostanza. Sono raccomandazioni, non obblighi, che nascono dallincontro tra le
revisioni sistematiche delle prove e la loro valutazione critica da parte di una commissione
multidisciplinare.Cisonovarilivellicheneindicanolimportanza.Ilprimolivelloquasiunobbligo.
Semeiotica IIIanno BottossoStefano
10
ESAME OBIETTIVO DEL TORACE
Dimensioni:
Diametrolaterolaterale2426cm
Diametroverticale3033cm
Diametroanteroposteriore1619cm
Lamisurazionedellacirconferenzatoracicanonsifapi.
Puntidirepere
Anteriormente Angolo del Louis lunione tra il manubrio e il corpo dello sterno. dove arriva la
secondacostaeappenasottocilsecondospaziointercostale.
PosteriormenteC7overtebraprominente.
Sipuancheutilizzarecomepuntiimportantilangoloinferioredellascapolaelaspinadellascapola.
Linee
Anteriormente
Individuiamo5lineeverticali:
LineamediosternalePassaametdellosterno
LineamarginosternalePassanelmarginelateraledellosterno
LineaparasternalePassaalivellodelterzointernodellaclavicola
LineaemiclaveareomammillarePassaametdellaclavicola
LineaascellareanteriorePassanellaparteterminalelateraledeltorace.
Individuiamo2lineeorizzontali:
LineaxifosternalePassaalivellodellapofisixiformedellosterno
LineaangolosternalePassaalivellodellangolodelLouis.
Lateralmente
Individuiamo3lineeverticali:
Lineaascellareanteriore
Lineaascellaremedia
Lineaascellareinferiore.
Posteriormente
Individuiamo2lineeverticali:
LineavertebralePassaattraversoiprocessispinosi
LineaangoloscapolarePassaattraversolangolosuperioreeinferioredellascapola.
Individuiamo3lineeorizzontali:
LineasoprascapolarePassaattraversolangolosuperioredellascapola
LineadellaspinaPassaattraversolaspinadellascapola
LineadellangoloinferioredellascapolaPassaattraversolangoloinferioredellascapola.
Regioni
Anteriormente:
RegionesopraclaveareSopraallalineachepassaperleclavicole
RegionesottoclaveareTralalineaangolosternaleequellachepassaperleclavicole.
Regionemammaria(oprecordialequellasinistra)Tralalineaangolosternaleexifosternale.
Posteriormente:
RegionesoprascapolareSopralalineasoprascapolare
RegionesopraspinosaTralalineasoprascapolareelalineadellaspina
RegionesottospinosaTralalineadellaspinaelalineadellangoloinferioredellascapola.
RegioneinterscapolareTraleduescapole.
Semeiotica IIIanno BottossoStefano
11
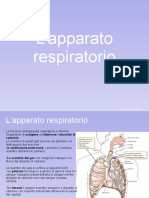
APPARATORESPIRATORIO
SINTOMI
Iprincipalisintomidellapparatorespiratoriosono:
1. Tosse
2. Escreato
3. Emoftoe
4. Dispnea
5. Fischi
6. Cianosi
7. Doloretoracico
8. Ippocratismodigitale
TOSSE
Attorespiratoriomodificatochehaloscopodiespellerecorpiestraneiomucochevengonoatrovarsinelle
vierespiratorie.unattoriflessochecostaditrefasi:
Faseinspiratoria
Fasedimessaintensione
Faseespulsiva.
Cisonodeirecettoriperlatosse,sparsiunpoovunque:
Mucosalaringea
Polmone
Pleura
Zoneinnervatedaltrigeminoedalglossofaringeo
Orecchio
Diaframma.
Caratteristichedellatosse:
DurataSidistinguein:
o Acuta<4settimane
o Subacuta>4settimane
o Cronica>8settimane
Timbrolegatoallecondizionidellecordevocaliepuessere:
o Afona,fioca,velata
o Bitonale(perlesionedellecordevocali).
FrequenzaeritmoPuessere:
o Giornaliera
o Notturna
o Continua.
Produttiva(oumida)ononproduttiva(secca)Nellaproduttivasihaescreatochepuessere:
o Mucoso
o Purulento
o Ematico.
Latossepuessereaccompagnatadaaltrisintomicomefebbre,dispnea,toracoalgia,disfonia,vomito.
ESPETTORATO
Materialeprovenientedallevierespiratorie,emessoconicolpiditosse,costituitodallinsiemedi:
SecrezionitracheobronchialiSonocomposteda:
o Unapartepifluida,acquosa,prodottadalleghiandolesierosedellasottomucosa
o Una parte pi densa, insolubile, intimamente commista a formare un vero e proprio gel,
costituitasoprattuttodamuco,prodottodallecellulecaliciformimucipareedalleghiandole
della tonaca mucosa. Il muco costituito da varie glicoproteine complesse, denominate
mucine che possono essere distinte in fucomucine, sialomucine e solfomucine.
Semeiotica IIIanno BottossoStefano
12
Nellespettoratosonopoipresentisostanzeproteichedioriginesierica(albumina,enzimi)o
sintetizzate localmente (lattoferrina, callicreina, lisozima, IgA secretorie), alcune con
spiccata attivit antibatterica. Il muco ha una struttura a fitto reticolo, si stratifica sulla
superficie dellepitelio bronchiale fungendo da filtro per le particelle inalate con laria o
trasudatedaivasi,cheintrappolatenellasostanzavischiosavengonoveicolatenuovamente
verso lesterno dal movimento delle ciglia vibratili che rimuovono continuamente il muco
prodotto,attuandocosunricambiocostante.
Celluleepitelialidesquamate
Salivaesecrezionedeiseniparanasali.
Caratteristichedellespettorato:
QuantitNormalmenteilvolumedellesecrezioniprodottein24hnonsuperai100ml.Ingenere
siconsideraabbondanteunescreatosuperioreai200ml.Oltrei300mlsiparladibroncorrea.
Vomica Quando lemissione di espettorato con un singolo accesso di tosse tanto cospicua da
appariresimileadunepisodiodivomito.
TipoPuessere:
o Mucoso Costituito quasi esclusivamente da muco, ha un aspetto vischioso, filante,
biancotraslucidooperlaceo.dicomuneriscontronellebronchitiacuteecroniche,indice
di flogosi con scarsa componente infettiva. Lo si riscontra anche nellasma bronchiale e
nellamucoviscidosi(particolarmentedensoeviscoso).
o Sieroso caratteristico delledema polmonare. Ha un aspetto acquoso e aerato,
schiumoso, di colorito rosato. Altre patologie polmonari caratterizzate da iperproduzione
di muco nondenso, schiumoso ed incolore o biancastro sono il carcinoma bronchiolo
alveolareeladenomatosipolmonare.
o Purulentotipicodeiprocessisuppuratividelparenchimapolmonare,masolitamentedi
raroriscontropurosenzacommistioneconespettoratosierosoomucoso.Siosservaperlo
pi alla brusca apertura allinterno dei bronchi di una raccolta ascessuale polmonare,
pleuricaosottodiaframmatica,conunrapidopassaggiodelpusversotracheaelaringe,per
essere emesso con la tosse, senza che abbia tempo di mescolarsi con il muco.
caratteristicalastratificazioneintrestrati:superiore(muco),medio(siero),inferiore(pus).
o EmorragicooemoftoeSiintendelemissionediquantitvariabilidisangueframmistoa
muco,sieroopusconlespettorazionechevanettamentedistintaconleemorragieveree
proprie (emottisi). La presenza di sangue in forme diverse nellespettorato di riscontro
assaifrequentenellamaggiorpartedellebroncopneumopatieinfettive,tubercolarienon,
enelleneoplasiemalignedelpolmone.
o Fibrinoso Caratterizzato dallemissione di vere e proprie masse di fibrina, che talvolta
riproducono a stampo la forma dei bronchi. Si riscontra solo nella polmonite fibrinosa e
nonfrequentemente.
Colore
Modalitdiemissione
Odore.
EMOFTOE
Lemottisilespulsioneconlatossedisangueoriginatodallevieaereeinferiori.Sipresentarossobrillante
eschiumoso.Puesserelieve(<100ml)omassiva(>100ml).
Ematemesi diversa dellemottisi. Non c tosse e il colore pi scuro perch il sangue parzialmente
digerito. inoltre pi abbondante. Pu contenere particelle di cibo. dovuto ad una patologia intestinale
alta.
ANAMNESI
Cisonodelledomandedaporreperanalizzareunatosse:
Comedescriverebbelasuatosse?
Daquantotempolatossepresente?
Semeiotica IIIanno BottossoStefano
13
Hainiziatoimprovvisamente?
Fuma?Daquantotempo?Quanto?
Latossesempreuguale?
Conlatossehasputo?Dichecolore?Quanto?Hauncattivoodore?
Latosseduradaparecchiotempo?
Comparedopoipasti?
Peggioravariandoposizioni?
Cosalafapassare?
Sintomiassociati?
Haanimaliincasa?ContatticonTBC?
DISPNEA
detta anche respiro corto. Si pu definire come qualsiasi alterazione del respiro. Si ha dispnea anche
quandoilrespirodiventacosciente,volontario,penoso.
CIANOSI
Colorazionebluastradeitessutiedellemucose,legataallaumentodellemoglobinaridotta,ciopoveradi
ossigeno.Questosegnononsemprepresente.
IPPOCRATISMODIGITALE
Leditapresentanoingrossamentodellultimafalange.
ESAMEOBIETTIVO
ISPEZIONE
Sivaluta:
Forma
Simmetria
DeformitCipossonoesseremalformazionidellacomponente:
o OsseaInparticolare:
ColonnavertebraleIprincipalidisturbisono:
Scoliosi
Cifosifisiologicanellinvecchiamento
Lordosi.
SternoLeprincipalimalformazionisono:
Pectusexcavatum
Pectuscarinatum
Pectusarcuatum
Sindrome di Poland Ipoplasia unilaterale della parete toracica e
malformazionedellamanodellostessolato.
Sindrome di Jeune Distrofia toracica asfissiante, difetto congenito di
sviluppodellagabbiatoracica.
Distrofiatoracicarestrittivaacquisita
CostoleCipossonoessere:
Fratturesaldatemale
Interventichirurgici.
ScapolaScapolaalata.
o MuscolareComeneltoraceabotte
o Ghiandola mammaria Ci pu essere una ginecomastia, come nella sindrome di
Kleinefelter.
TipodirespiroItipidirespirosono:
o CostaleAddomeimmobile,simuovonolecoste
o CostaleinferioreAddometendeadilatarsimentrelecostenonsimuovono.
Semeiotica IIIanno BottossoStefano
14
Esistonopoirespiripatologicicome:
CheyneStokes
Kussmaul
Biot
Atassico.
Rientramenticostali
CuteesottocuteSivalutanolapresenzadi:
o Lesionicutanee
o Esitidiginecomastia
o Circolicollaterali.
PALPAZIONE
Lamisurazionedellacirconferenzanonsifapi.Sivalutainvece:
Frequenza del respiro Si valuta per un minuto quanti atti respiratori il paziente compie
appoggiandounamanoapertasultorace.
Simmetria durante il respiro Si valuta da dietro o da davanti con entrambe le mani affiancate.
Con i pollici si solleva una plica cutanea, si chiede al paziente di inspirare. La plica dovrebbe
scomparire. Si pu fare anche a livello della porzione superiore del torace, sia a livello della
porzioneinferiore.Sivalutaquindiseiltoracesiespandeuniformemente.
Fremito vocale tattile (FVT) Si appoggia il palmo della mano e si percepisce la vibrazione che si
creaquandoilpazientedicetrentatr.determinatadallavibrazionedellecordevocalicheviene
trasmessaallaparetetoracicaattraversolacolonnadariaaccoltanellatracheaeneigrossibronchi.
o Formazionedellondasonoradatadallecordevocali.Devonoperciessereintegre.
o Trasmissione alla periferia Si propaga per la via bronchiale. I bronchi devono perci
essereperviecideveessereunnormalecontenutoaereo(piariac,piilFVTsiriduce).
Anche il contenuto della cavit pleurica deve essere normale (se aumenta, il FVT
diminuisce).
o RilievoallaperiferiadellondaPuessereridottadallinspessimentodellaparetetoracica
perpresenzadiadipe.
Tecnica Si usa una sola mano appoggiando il palmo e non le dita. Bisogna comparare le aree
destra e sinistra. Si parte dallalto e ci si sposta verso il basso e poi dalla parte opposta. Si pu
ricercareancheconillatoulnaredellamano,checonsentedidelimitareunazonapiristrettadove
ilFVTalterato.
Ricercadipuntidolorosi:
o PuntidiValleixSonoiforamiduscitadeiramiperforantideinerviintercostali.Sipalpano
quindi gli spazi intercostali a livello della linea marginosternale, ascellare media,
paravertebrale.
o PuntifreniciSipreme:
Traicapidellosternocleidomastoideo
Nel2e3spaziointercostalesullalineamarginosternale
Posteriormente,tralaVIeXIIcostasullalineaparavertebrale.
PERCUSSIONE
Sidistinguein:
TopograficaServeadelimitareilpolmone(basiedapici)
ComparativaServeacontrollarelasimmetria.
Lapercussionepuessere:
DirettaSipercuoteiltoracedirettamente
Indiretta SI utilizza il dito medio come plessimetro e laltro dito medio come plessore. Si deve
appoggiaresoloilditomedio(nonilpalmoelealtredita)eilmovimentodipercussionecoinvolgeil
polso. Si percuote tra la falange media e distale, appena sotto allunghia quindi. Il dito utilizzato
Semeiotica IIIanno BottossoStefano
15
come plessimetro deve essere posto parallelamente al margine che si vuole delimitare.
Naturalmentedeveesserepostoneglispaziintercostali.
Isuonipossonoessere:
SuonochiaropolmonareNormale
IperfoneticoQuandoiltessutopiaerato
OttusoQuandoctessutononaerato.
Lecaratteristichedelsuonosonodefiniteda:
FrequenzaNumerodiciclialsecondo.Puessere:
o AumentataSuonoottuso
o Normale
o DiminuitaSuonoiperfonetico/iperchiaro.
AmpiezzaGrandezzadellonda.Dipendeda:
o ForzadellapercussioneSetroppofortesimetteinvibrazioneunaporzionetroppoampia
diparenchimaesiperdesensibilit.
o Spessoredellaparete.
Qualit Forma dellonda. In cavit piene daria, con le pareti lisce e poco tese (tipico dello
stomaco)sihaunsuonoconuntimbrodiverso,dettosuonotimpanico.
Per la comparativa bisogna percuotere prima a destra e poi a sinistra, spostandosi in basso prima di
ritornaredallaparteopposta.
Perindividuaregliapicisipercuote,posteriormente,iniziandovicinoacolloeallontanandosiversolaspalla.
Perindividuarelebasisiprocedeversoilbassoneglispaziintercostali.Sipercuotelungotuttelelinee.
Dopoaverindividuatolabase,sipuvalutarelescursionedelpolmone(bisognaindicarenellacartellaicm
di escursione). Dopo aver individuato la base mentre il paziente respira tranquillamente, si scende di
qualche centimetro e si fa pare un inspirio profondo trattenendo il respiro al paziente e si nota che quel
punto, prima ottuso si schiarisce. Quando poi espiro gli si dice di non respirare per individuare il punto
massimopialtocheraggiungelabase.
AUSCULTAZIONE
Obiettivi:
Riconoscereirumorifisiologicielevariazioni
Riconoscereirumoriaggiunti.
Si utilizza il fonendoscopio con il diaframma. Si pu per utilizzare anche la campana. Si pu effettuare
lascoltazioneadistanzaediretta(orecchiodirettamentesultorace)manonsiusapi.
Si ascolta sia a destra che a sinistra, alternando e scendendo verso il basso. Sia nella parete anteriore,
posteriore che laterale. Se c un dubbio con i rumori cardiaci, si fa trattenere il respiro al paziente e se il
rumorescomparepolmonare.
Regoledanondimenticare:
Bisognaascoltaresialafaseinspiratoriacheespiratoria
Bisognaascoltaresimmetricamente
Ilpazientedeverespirareaboccaaperta
Bisognaascoltareanchedopocolpiditosseementreilpazienteparla
Secisonodeipelicheinterferisconobisognabagnarli.
Siascoltano:
Rumorifisiologici:
o Tracheale
o Bronchiale
o Broncovescicolare
o Murmurevescicolare.
RumoriaggiuntiPossonoessere:
o Discontinui
o Continui
o Sfregamenti.
Semeiotica IIIanno BottossoStefano
16
Ascoltodellavoce.
Rumorifisiologici
Origine dei rumori fisiologici I rumori fisiologici originano dal passaggio del flusso daria da laminare a
turbolento. Viene poi trasmesso in periferia tramite la parete dei bronchioli. In periferia si percepisce il
murmure vescicolare che non generato in periferia ma un rumore trasmesso. Il polmone funziona da
filtrocheattenuailrumorecreatodallatrachea.
RumoretrachealeLosiapprezzasiainfaseinspiratoriacheinfaseespiratoria.Traleduefasiche
unapausamoltobreve.Losipercepiscealivellodellatrachea,haunaltafrequenzaesembrauna
U.
Rumore bronchiale Lo si apprezza in entrambe le fasi della ventilazione con una pausa. Lo si
percepisce tra il manubrio e il corpo dello sterno. Ha unalta frequenza ed assomiglia al rumore
tracheale.
Rumore broncovescicolare Lo si apprezza sia in fase inspiratoria che in fase espiratoria. Tra le
due fasi che una pausa molto pi breve delle precedenti. Lo si percepisce anteriormente a livello
dei margini dello sterno, posteriormente nella zona intrascapolare. un suono meno intenso dei
precedenti
Murmurevescicolarequasiesclusivamenteinspiratorio.Percepibileanchenellaprimissimafase
dellespiriosenzapausa.Sipercepisceallaperiferiadelpolmone.moltopilievedeiprecedenti.
Rumoripatologici
Includono:
Assenzadirumore
RumorefisiologicopercepitoinaltrezonePeresempioisoffi.Isoffisonoirumorifisiologiciche
si ascoltano appoggiando il fonendoscopio sulla trachea spostato in periferia. causato dal fatto
cheilparenchimapolmonareaddensato(noncpiaria)mailbroncopervio.Ilpolmonenon
svolge la sua funzione di filtro formando il classico murmure vescicolare e quindi si percepisce il
rumoretrachealeinperiferia.Vengonoclassificatiin4tipi:
o Tubarico Sia inspiratorio che espiratorio, intenso, suono a U, segno di addensamento
delparenchima.
o CavitarioSoloinspiratorio,intenso,causatodaunacavit.
o PleuricoSoloespiratorio,dolce,suonoadE,causatodaunversamento.
o Anforico Solo espiratorio, dolce, poco intenso, tonalit metallica, causato da aria nella
cavitpleurica.
RumoriaggiuntiSidividonoin:
o PolmonariSecondolaclassificazionedel1976delInternationalLungSoundAssociation
irumoriaggiuntipolmonarisono:
Rantoli grossolani Sono rumori discontinui con una durata di circa 10msec. In
genere, sono causati dal passaggio di aria attraverso le secrezioni che contengono
dellebollechesirompono.Conicolpiditossesimodificanolesecrezionieirumori
dovrebberomodificarsi.
RantolifiniocrepitiiSonorumoridiscontinuiconunaduratadicirca5msec.Sono
legati ad una vibrazione della parete delle vie aeree che si aprono
improvvisamente.Sonorumorichequindinonsimodificanoconicolpiditosse.
Fischi ad alta frequenza o sibili Sono rumori continui che durano da 80msec a
250msecconunafrequenzadominantedi400Hz.
FischiabassafrequenzaoronchiSonorumoricontinuicheduranoda80mseca
150msecconunafrequenzadominantedi200Hz.
Ifischiingenerale,chesidividonoinbassaedaltafrequenza,sipossonoottenere
fisiologicamente con unespirazione forzata al massimo poich si mettono in
oscillazione le pareti bronchiali. Sono infatti dovuti ad una riduzione del calibro
dellevieaeree.Sonodeterminatida:
Semeiotica IIIanno BottossoStefano
17
Velocitdelflusso
Gradodistenosi.
Se la velocit del flusso elevato e la stenosi severa si avranno dei fischi ad alta
frequenza o sibili, se invece il flusso lento e la stenosi non grave i fischi hanno
passafrequenza.
Stridor il classico rumore che si sente nella fase inspiratoria quando c un
corpoestraneonellatracheachecausaunostruzione.
o Pleurici Detti sfregamenti. Sono continui, a bassa tonalit e lunga durata. Sono sia
inspiratori che espiratori e si percepiscono meglio a livello delle basi polmonari perch in
quelle zone c pi movimento pleurico. Sono rumori che non si modificano con i colpi di
tosse.
Suonodellavoce
AlcuneAnormalitsono:
BroncofoniaLarisonanzadellavoceaumentaeleparolerisultanoindistinte.
Egofonia Si fa ripetere la lettera E allungata mentre ascolto. Se si modifica in A ho
unegofonia.
PettoriloquiaQuandoleparolesisentonomoltopocoinperiferiaconilfonendoscopio.
SINDROMICLINICHE
PNEUMOTORACE
IspezioneEspansioneemitorace
PalpazioneAsimmetria,FVTassente
PercussioneIperfonesi
AscoltazioneMVassenti,soffioanforico.
VERSAMENTOPLEURICO
IspezioneDecubitosullatomalato,espansionedellemitorace,asimmetriastatica
PalpazioneAsimmetriadinamica,FVTassente
PercussioneOttusit
AscoltazioneMVassente,soffiopleurico.
ENFISEMA
IspezioneAumentodeltorace(abotte)
PalpazioneFVTridottoovunque
PercussioneIperfonesidiffusa
AscoltazioneMVridottoovunque.
ASMABRONCHIALE
IspezioneAumentodeltorace
PalpazioneFVTridottoovunque
PercussioneIperfonesidiffusa
AscoltazioneMVridottoovunque,rumoricontinui.
ADDENSAMENTO
IspezioneDecubitosullatosano,asimmetriastatica
PalpazioneAsimmetriadinamica,FVTaumentato
PercussioneOttusitlimitata
AscoltazioneSoffiotubarico,rumoridiscontinui.
FIBROSI
Semeiotica IIIanno BottossoStefano
18
PalpazioneFVTnormale
PercussioneNormale
AscoltazioneRumoridiscontinui.
CAVERNASUPERFICIALE
PalpazioneFVTridottoalivellodellacaverna
PercussioneIperfonesialivellodellacaverna
AscoltazioneSoffiocavitario.
ATELECTASIA
IspezioneAsimmetriastatica
PalpazioneAsimmetriadinamica,FVTassente
PercussioneOttusitlimitata
AscoltazioneMVassente.
Semeiotica IIIanno BottossoStefano
19
ESAME OBIETTIVO DEL CUORE
Lesameobiettivodelcuorecomprendeanche:
Frequenzapolsoradialeancheutileperaltremanovresuccessive.
Misurazionedellapressionearteriosa
Valutazionedellapressionecentraleconlacarotide.
ISPEZIONE
Si ricerca la presenza di bozze precordiali che per rara. Si pu trovare in bambini con cardiopatie
congenitechepresentanouncuoregrandechecreaunabozzaalivellodellecoste.
Sipuinveceosservarespessolittodellapuntaopuntodimassimoimpulso(PMI).Siindividuocomunque
conlapalpazione.
PALPAZIONE
Bisognaindividuarelittodellapunta.Sidevevalutare:
Sede Si trova a livello del 5 spazio intercostale 1cm allinterno dellemiclaveare e 79cm dalla
mediosternale.Unaposizionespostataindicauningrossamentodelmiocardio.Siputrovarealdi
ldellemiclaveareinqueicasi.
Quantodura
IntensitPuessereaumentato.
Il paziente deve essere supino e si ricerca con lindice e con il medio. Bisogna inoltre prendere il polso
perifericoedovrebbecoincidere.
Si ricerca poi in decubito laterale sinistro. importante soprattutto per i pazienti in cui non si sente in
posizionesupina.
Conlapalpazionesipossonovalutareanchelapresenzadifregamenti,appoggiandoilpalmodellamano.
comunquemoltoraro.
PERCUSSIONE
Sta cadendo in disuso per la presenza dellecocardio che fornisce unimmagine nitida del cuore. Si pu
valutare larea di ottusit relativa (relativa perch il cuore in parte ricoperto dal polmone) e larea di
ottusitassoluta(porzionenonricopertadalpolmone).
LadelimitazionedellaporzionesinistranonsifaBisognerebbecomunquefarlaaraggiera.
La delimitazione della porzione destra pu invece avere la sua utilit Il cuore si ferma a livello dello
sternoequindinonsidovrebbesentireottusitadestradellosterno.Sivalutalangoloepatocardiacoche
langolo di 90 formato dalla linea che delimita il polmone destro dal fegato (valutata con il dito
orizzontalmente) e la linea tra il polmone destro e lo sterno (valutata con il dito verticalmente). Langolo
dovrebbeavereunsuonochiaro.Seottusoprobabilecheilcuoresiaingrossatoechesisiaintromesso.
Inquestocasolangolosarottusoenonpiretto.
ASCOLTAZIONE
Ilpazientedeveesseresupino,meglioseinclinatodi30.Comesemprecisiponealladestradelpaziente.
Laareedaauscultaresono5:
AorticaIIspaziointercostaledestrosullalineamarginosternale
PolmonareIIspaziointercostalesinistrosullalineamarginosternale
TricuspideVspaziointercostalesinistrosullamarginosternale
MitraleVspaziointercostalesinistrosullaemiclaveare(alivellodellittodellapunta)
SecondaaorticaIVspaziointercostalesinistrosullamarginosternale.
Sono aree di proiezione delle valvole e sono quindi diverse dalle aree anatomiche che corrispondono alle
valvole.Sonoareeequindisonoabbastanzagrandiesipuricercareilpuntoincuisisentemeglio.
Semeiotica IIIanno BottossoStefano
20
Sipuiniziaredadovesivuole,noncunaregolaprecisa.Alcunipreferisconoiniziaredallabasedelcuore
equindiproseguireversoilbasso,altriinizianodallittoeproseguonoversolalto.Lacosaimportantenon
saltaredaunaparteallaltramaproseguireconordine.
Conlascoltazionesipercepiscono:
Rumoridichiusuravalvolare(S1eS2)Sideve:
o IdentificareS1eS2
o CaratterizzareS1eS2
o IdentificarelasistoleeladiastoleSieffettuagraziealpolsoperiferico.LasistoletraS1
edS2,mentreladiastoletraS2edS1.Sisolitolasistolepibrevedelladiastole.
Sonosuonidichiusuravalvolare,inparticolare:
o S1 Corrisponde alla chiusura della valvola mitralica e tricuspide. Corrisponde inoltre
anche allinizio della contrazione del ventricolo sinistro, alleiezione nei grossi vasi e
allaccelerazionedelsangue.
o S2Corrispondeallachiusuradellevalvoleaorticaepolmonare.Inrealtlachiusuradelle
duevalvole nonperfettamentesincrona.Essendolapausamoltobrevesisente perun
tono unico. Fisiologicamente si sente lo sdoppiamento del secondo tono nella fase
inspiratoria (facendo un profondo inspirio e trattenendo). Nella fase espiratoria lo
sdoppiamento scompare. Quando invece avviene il contrario si parla di paradosso. Viene
invece detto fisso quando lo sdoppiamento presente sia in fase inspiratoria che in fase
espiratoria.
ToniaggiuntiSonotoniabassafrequenzadidifficileascoltazioneepossonoesseremoltovicini:
o S3 fisiologico nei pazienti giovani (1825 anni). definito proto diastolico perch
presentealliniziodelladiastole.legatoallafasediriempimentorapidodeiventricoli.
o S4Comparepocoprimadelprimotonoerappresentalasistoleatriale.Quandocompare
segnalalapresenzadiqualcosadipatologico.
Lascoltazionediuncuoreconitoniaggiuntidaunasensazionedigaloppo.
ClicksSonotonisistolici.Sonodi4tipi:
o Aorticovicinoalprimotonoesisentemeglionellareamitrale
o Polmonare vicino al primo tono e si sente meglio nellarea polmonare. Si percepisce
meglionellespirazione.
o Tricuspidale pi vicino al secondo tono e si sente meglio nellarea tricuspide. Si
percepiscemeglionellinspirazioneequandoilpazienteinpiedi.
o Mitrale circa a met tra i due toni, un po pi vicino al secondo. Si sente meglio
nellareamitralica,ininspirazioneeconilpazienteinpiedi.
SchioccodaperturaSonotonidiastolici(traS2eS3)dovutiallaperturadellevalvole:
o Mitralica Si sente quando la mitralica stenotica e quindi essendo pi consistente fa
rumore quando si apre. Si sente meglio in espirio e con il paziente in decubito laterale
sinistroosottosforzo.
o Tricuspide Si senta quando la tricuspide stenotica. Si sente meglio in inspirio e a
pazienteseduto.
Soffi Compaiono quanto il flusso da laminare (in cui non si sente nulla) diventa turbolento.
Bisognaindicare:
o SedeBisognaindicarelareaincuisipercepisce.
o Tempo di comparsa Possono comparire in sistole o in diastole. Per percepirlo bisogna
avereilpolsoperiferico.Sipossonoquindiclassificarein:
OloQuandooccupaquasituttalafase
ProtoQuandooccupalaprimapartedellafase
MesoQuandooccupalaporzioneintermediadellafase
Tele Quando occupa la porzione finale della fase Si pu indicare anche come
Preseguitodallafasesuccessiva.
Semeiotica IIIanno BottossoStefano
21
Nelle patologie con perviet del dotto di Botallo ci possono essere dei soffi che si
sovrappongono a S2 e che quindi occupano entrambi le fasi Vengono detti sisto
diastolico(ocontinuomamegliononutilizzarequestoterminepernonfareconfusione).
o TipoIlsoffiopuessere:
Continuo
Crescendo
Calando
Crescendocalando
Calandocrescendo.
o TimbroPuessereadaltaobassafrequenza.
o IntensitSiusaunascalainsesti.
1/6Moltodeboleenonsemprepercepibileintutteleposizioni
2/6Debolemanondifficiledasentire
3/6Moderatamenteforte
4/6Fortepiomenocomeunthrill
5/6Moltopifortediunthrill
6/6Percepibileanchesenzafonendoscopio.
o Irradiazione Possono irradiarsi lungo il percorso del sangue. La mitrale pu arrivare fino
allascella.
o Modificazione con i vari decubiti I tre classici decubiti sono supino, seduto (inclinato in
avanti)elateralesinistro.
Sihaquindi:
Stenosi mitralica un soffio olodiastolico calandocrescendo. C una piccola pausa tra
S2eliniziodelsoffio.Ivecchitestilochiamanoancherullio.Sisentemeglioneldecubito
supinoesiaccentuaconlosforzo.Quellodellastenosidellatricuspideuguale.
Insufficienza mitralica un soffio olosistolico continuo dovuto al fatto che durante la
sistoleilsanguepassaattraversolavalvola.Sisentebeneindecubitosupinoesiaccentua
conlosforzo.Quellodellainsufficienzadellatricuspideuguale.
Stenosi aortica un soffio olosistolico crescendocalando con una piccola pausa dopo
S1.Sisentemeglioinespirazioneeconilpazienteseduto.
Insufficienza aortica un soffio proto e mesodiastolico calando. Si sente meglio in
espirazioneeconpazienteseduto.
DottodiBotallocrescendocalandoenellefasimodestesisovrapponeaS2.
Sfregamenti pericardici Sono dovuti ai foglietti pericardici. Sono superficiali, raspanti. Sono
variabili:
o Dauncicloallaltro
o Concompressioneesercitatadalfonendoscopio
o Conlaposizionedelpaziente
o Conilpassaredeigiorni.
Nonsiirradianoenonsonorigorosamenteosoloinsistoleosoloindiastole.
GRAFICAZIONE
SeS1oS2sonoaumentatisiaggiungeuna+sopraallabarra
SeS1oS2sonodiminuitisiaggiungeunsopraallabarra
SeS2sdoppiatosiaggiungeunasecondabarretta
Secunsoffiosiaggiungeconlecaratteristicheconcuisipresenta
ToniaggiuntiSiaggiungonobarrettenelleposizioniincuisisentono
ClicksSiaggiungonocomebarrettenellevarieposizioni.
BOTTOSSO STEFANO
Semeiotica IIIanno BottossoStefano
1
Polso dicrotoCondizione frequente
negli ammalati infettivi acuti, negli
anemici e nella ipotensione arteriosa:
lipotonia delle pareti arteriose rende
infattipifacileladiffusionecentrifuga
diquestaondadirimbalzo.
SEGNI VITALI
Isegnivitalisono:
Polsoarterioso
Pressionearteriosa
Respiro
Febbre
POLSOARTERIOSO
un esame a basso costo ma a grande resa perch mi da molte informazioni sul sistema circolatorio. il
primoapproccioconilmalatodopolanamnesi.
Definizione Variazione pressoria corrispondente allonda sfigmica generata dalla sistole cardiaca,
trasmessanelsistemavascolareepercepibilesuivasiperifericisottoformadipulsazione.
Londa sfigmica presenta una porzione ascendente detta anacrota, un plateau e una porzione
discendente della catacrota. Nel mezzo della porzione discendente c lincisura dicrota con una piccola
ondadicrotachenonvienepercepita.Rappresentalachiusuradellevalvolesemilunari.
La sistole corrisponde al piede dellonda (primo tono), mentre
la diastole corrisponde allincisura e allonda dicrota (secondo
tono).
Il punto di acme dellonda rappresenta la pressione arteriosa
sistolica, mentre il piede dellonda la pressione diastolica. La
differenzarappresentalapressionedifferenziale.
Vi sar pertanto un ritardo fra battito cardiaco centrale che
coincide con la contrazione ventricolare e battito del polso dovuto al tempo impiegato dallonda sfigmica
perraggiungerelarteriaesplorata.
Lecaratteristichedelpolsodipendonoda:
Gittatacardiaca
Pressionesistolica
Pressionediastolica
Elasticitdellaortaedellegrandiarterie
Resistenzeperiferiche
Volumeematico
Viscositematica.
Lesediincuisipupercepireilpolsoarteriososono:
o Radiale
o Carotideo Si trova anteriormente al muscolo sternocleidomastoideo e sotto allangolo
mandibolare.
o BrachialeMedialmentealivellodelgomito.
o Femorale
o Popliteo
o Dorsaledelpiede
o TibialeposterioreSottoalmalleolo.
o TemporalepatologicoeindicalarteritetemporalediHorton.
Midainformazionisu:
Energiacontrattiledelmiocardio
Gittatacardiaca
Frequenza
Volemia
Pervietdellearterie
Statoanatomicodeivasi.
Semeiotica IIIanno BottossoStefano
2
TecnicadipalpazionedelpolsoradialeLanalisidelpolsoarteriososicompiepalpandoconipolpastrelli
del2,3e4ditodellamanodestralarteriaradialesinistraeconlamanosinistralarteriaradialedestraal
disopradellapofisistiloidedelradio.
CARATTERISTICHEDELPOLSO:
FREQUENZA
Sistabiliscecontandoilnumerodellepulsazioniinunminutoprimo.Bisognaricordareche:
NelladultoSiaggiratrale60e80pulsazioni/minconvaloridi510battitisuperiorinelladonna
rispettoalluomoeneisoggettilongilineirispettoaibrevilinei.
Nellattante130140/min
Nelbambino90100/min
Ilrilievodellafrequenzadevetenercontodelleseguentivarianti:
o Emozioni
o Eserciziofisico
o Posizioneeretta
o Pasti(incrementidi1020b/min)
o Sonno.
Sidefinisce:
Tachisfigmia Frequenza maggiore di 80 pulsazione al minuto Le principali cause possono
essere:
o Febbre(aumentadi10battitiognigrado)
o Ipertiroidismo
o Emboliapolmonare
o Miocarditi,pericarditi,insufficienzacardiaca
o TachicardiaparossisticaLafrequenzaraggiungei150battiti/min.Inquestocasoilrilievo
del polso patognomonico. I segni di conferma sono lesordio improvviso e la brusca
cessazionedellatachicardia.
BradisfigmiaFrequenzaminoredi60pulsazionialminuto.Lepossibilicausesono:
o Stimolazionedelvago:
InviameccanicaPeresempionellasindromediipertensioneendocranica
InviariflessaPeresempionellastimolazionedelsenocarotideo
InviaumoralePeresempionellitteroocclusivoenellavvelenamentodadigitale.
o Shock
o Disturbidiconduzionesenoatrialeeatrioventricolare.
Comunque bradicardia e bradisfigmia non sono sinonimi. Quando le pulsazioni non vengono tutte
trasmesseallaperiferiailnumerodeibattitinormalealivellodelcuorementreridottoalivello
del polso (viene detto deficit di polso). Una bradisfigmia per deficit di polso si ha nel bigeminismo
extrasistolico quando le extrasistoli sono cos deboli da non terminare una efficiente contrazione
ventricolare.
RITMO
Il polso si definisce ritmico quando gli intervalli fra le singole pulsazioni sono costantemente della stessa
durata.Talvoltailpolsopuapparireritmicoancheincondizionidiaritmiacardiaca,adesempionelflutter
atrialeaconduzioneregolareonelladissociazioneatrioventricolarecompleta.
Fra le pi comuni aritmie del ritmo del polso va ricordata laritmia respiratoria che si manifesta con lieve
incremento della frequenza durante linspirazione ed una lieve diminuzione di frequenza durante
lespirazione. Questa aritmia scompare in apnea ed benigno. pi frequente nei bambini rispetto agli
adulti.
Lealterazionielementaridelritmocardiacopercepibilialpolsosono:
Intermittenza una pausa inaspettata nel corso di una normale successione di battiti che
equivaleperlopialdoppiodiunnormaleciclocardiaco.Puesseredovutaa:
Semeiotica IIIanno BottossoStefano
3
o Momentaneo arresto del battito ventricolare Per esempio nel blocco senoatriale, nel
blocco atrioventricolare tipo LucianiWenckeback, nel blocco unatantum di un impulso a
livellosinusaleoatriventricolare.
o Extrasistole Non riesce a forzare le valvole semilunari aortiche e pertanto si esaurisce a
livello del cuore senza dare un apprezzabile effetto alla periferia. Solo la contemporanea
ascoltazionecardiacapotrdocumentareunasimileevenienza.
Battito prematuro Pulsazione anticipata sulla normale sequenza dei battiti che indica
linsorgenza di una extrasistole. percepito al polso in un lieve ritardo rispetto ai corrispondenti
fenomeni acustici cardiaci ed seguito, salvo rare eccezioni (per esempio nellextrasistole
interpolata),daunintervallodiastolicomaggiorerispettoaquellocheseparaibattitinormali.
Polso alloritmico Polso caratterizzato da una particolare cadenza nella successione delle
irregolaritdeibattiti:
o PolsobigeminoBattitoprematuroperognisistolenormale
o PolsotrigeminoBattitoprematuroogniduebattitinormali
o PolsoquadrigeminoBattitoprematuroognitrabattitinormali.
Una accurata valutazione comparativa del polso e del battito cardiaco centrale consente la
diagnosi.
Aritmia totale Il polso caratterizzato da una successione di battiti assolutamente irregolare, il
pi delle volte a frequenza elevata (tachiaritmia), altre volte a bassa frequenza (bradiaritmia).
Lirregolaritnonsilimitaallasuccessionedeibattitimacomprendeunaevidentedisuguaglianza.
generalmentedovutaafibrillazioneatrialeoaextrasistoliamultifocale.
UGUAGLIANZA
Quando tutte le pulsazioni hanno la stessa ampiezza il polso si dice uguale. Il termine disuguale definisce
inveceunacondizionenellaqualesirilevanopulsazionididiversaampiezza.
Un tipico polso disuguale il cos detto polso alternante caratterizzato da battiti ritmici, alternativamente
pi ampi e meno ampi. Non sempre lalternanza meccanica del battito cardiaco emerge come alternanza
delpolso.Quasisempreperpossibileaccertarlanelcorsodellamisurazionedellapressioneconmetodo
ascoltatorio.Selapressionesistolicavariaentrounintervallosuperiorea20mmHgilpolsoalternantepu
essereapprezzatoanchemediantepalpazionediunpolsoperiferico.
Ilpolsoalternanteunrepertononmoltofrequentemamoltosignificativo:dichiaraunagravealterazione
dellenergia contrattile del miocardio quale si pu osservare nellinfarto del miocardio, nelle miocarditi,
nella cardiopatia ipertensiva. Lalternanza si potrebbe spiegare invocando la legge di MaestriniStarling: il
battito pi forte sarebbe dovuto al maggiore carico diastolico che consegue alla precedente sistole
insufficiente.
Ilpolsoalternantedeveesseredistintodalpolsobigemino(extrasistolico).Inquestultimolintervallofrala
pulsazione pi forte e quella pi debole (extrasistolica) sempre costantemente pi breve di quella
seguente(dettapausacompensatoria).
chiaro che una disuguaglianza si pu avere sia nei battiti prematuri sia dopo una intermittenza come in
tuttelearitmiecardiache.
Polso paradosso di Kussmaul (detto anche Pulsus Inspiratione Intermittens) Polso disuguale
caratterizzato da cicliche variazioni di ampiezza in rapporto con gli atti del respiro. In particolare consiste
nella caduta della pressione sistolica durante linspirazione. Poich soggetti normali possono avere nella
inspirazione una diminuzione della pressione sistolica di 510mmHg, per definizione il polso paradosso
quandolacadutadi2040mmHg.
Meccanismo Durante linspirazione aumenta il ritorno venoso al cuore destro sia nel soggetto normale,
sianeisoggetticontamponamentocardiaco.Durantelinspirazione,inoltre,aumentalacapacitdellevene
polmonari,consequestrovascolarepolmonare(pooling)disangue.Ilrisultatonettodiquestidueeffetti
una riduzione del ritorno di sangue al cuore sinistro, con relativa diminuzione della gittata sinistra e
caduta della pressione arteriosa sistolica. Le principali manifestazioni del polso paradosso sono quindi
dovute a manifestazioni del cuore destro. Gli effetti di queste modificazioni, tuttavia, vengono ritardati
Semeiotica IIIanno BottossoStefano
4
duranteilpassaggioattraversoivasipolmonarichesidilatanoelampiezzadelvolumedellagittatasinistra
ritardadiunoduebattitirispettoaquelladellagittataventricolaredestra.
Lepossibilicausedipolsoparadossosono:
Asmabronchiale
Enfisemapolmonaregrave
Versamentopericardico.
AMPIEZZA
Per ampiezza del polso si intende il maggiore o minore grado di espansione dellarteria sotto londa di
pressione.Lampiezzadelpolsonormaledipendeda:
Contrazioneventricolare
Massasanguignacircolante
Elasticitetonodellaparetearteriosa.
Polsoampio(pulsusmagnus)Sirealizza:
Nellipertrofia ventricolare sinistra in perfetto compenso (insufficienza aortica, ipertensione
arteriosa)
Nella bradicardia come conseguenza di un pi completo riempimento ventricolare per
lallungamento della diastole (polso solenne del blocco atrioventricolare dovuto alla particolare
ampiezzaassociataallabradicardia).
Nellepletoreinconseguenzadellipervolemia
Neglisforzifisicioduranteleemozioni.
Polsopiccolo(pulsusparvus)Siindicacomeunariduzionediampiezzadellondasfigmicachepuessere
espressionedi:
DeficienzedellagittatasistolicaCasodelletachicardieparossistichedellastenosimitralicaedelle
pericarditi
Debolecontrazionemiocardicaincorsodimiocarditeeinfarticardiaci
Ipovolemia Caso delle emorragie acute e dello shock (il polso pu diventare assai piccolo e
filiforme).
TENSIONE
in rapporto con la pressione che presente allinterno del vaso arterioso che si palpa. Si valuta con il
polpastrello del dito anulare una compressione sullarteria radiale e si accerta con lindice e il medio
quando londa sfigmica scompare: maggiore sar la compressione necessaria a che londa sfigmica
scompaia, maggiore sar la pressione arteriosa sempre che sia normalmente conservata la struttura
elastica della parete (in questa valutazione interferiscono anche lelasticit della parete arteriosa ed il suo
tono).
Polso teso Indice di ipertensione arteriosa Nelle ipertensioni arteriose maligne il polso
arteriosopiccoloetesodarlasensazionepalpatoriadiunfilodiferro(polsoafilodifero).
PolsomolleIndicediipotensionearteriosaFrequentementedicroto.
Lampiezzaelatensionedelpolsoopportunamenteintegratesonoicriteripiimportantipergiudicaredal
polsolavaliditdellaefficienzadellacontrazionecardiaca.
Polso piccolo e molle Esprime una grave compromissione della efficienza contrattile del
miocardio o comunque della portata circolatoria; nei casi pi gravi assumer le caratteristiche del
polsofiliforme.
PolsopiccoloetesoSiosservanellegraviipertensioniarterioseedindicaunascarsapossibilitdi
espandersidellaparetearteriosasottolondadipressione.
CONSISTENZA
Esprimele condizionianatomichedella paretevasale.Divieneconsistente,duraperalterazionisclerotiche
che ne causano indurimento, allungamento e tortuosit e quindi oppone resistenza alla compressione
digitale.Sipuquindiparlaredi:
Semeiotica IIIanno BottossoStefano
5
Polso duro Quando la parete vasale sclerotica e calcifica oppone resistenza alla compressione
digitalepuressendonormalelapressionearteriosa.
ArteriaatracheadipolloNelcasodiaterosclerosiavanzata,facendoscorreteleditaleggermente
sul vaso, talora si possono apprezzare delle piccole calcificazioni circolari rilevabili anche
radiologicamente(esempioradiograficodiretto),chedannolasensazionedellatracheadipollo.
DURATA
Indica il tempo in cui si realizza la salita e la discesa dellonda sfigmica o in altre parole il tempo che
intercorre fra linizio dellanacrote e la fine della catacrote. Questo carattere pu essere agevolmente
accertatosullosfigmogrammaperiferico,mapuesserericonosciutoallapalpazionedaunmedicoattento
edesercitato.
PolsocelereLaduratadelpolsoaccorciataper:
o Svuotamentoventricolareeccessivamenterapido
o Diminuzionedelleresistenzeperiferiche
o Insufficienza aortica (polso di Corrigan) dovuto alla energica e rapida contrazione
ventricolare (che rende breve lanacrote) ed al reflusso aortoventricolare protodiastolico
cherendebrevelacatacrote.IlpolsodiCorriganvieneanchedefinitoacolpodarieteper
lurtoimprovvisochedeterminaacuisegueunaaltrettantorapidadepressione.
o Statifebbrili
o MalattiadiBasedow
o Nevrosi.
Polso tardo La durata del polso prolungata per stenosi aortica In questa condizione il polso
tardo dovuto al lento e difficile svuotamento del ventricolo sinistro per lostacolo infundibolare
od ostiale. Il difficile scarico del sangue dal ventricolo sinistro pu determinare anacronismo del
polso, cio la comparsa di una incisura sulla branca ascendente dellonde sfigmica, dopo la quale
pilentamentevieneraggiuntolacmedellosfigmogramma.
Polso piccolo e tardo Caratteristico della stenosi aortica grave. Nella stenoinsufficienza aortica
puessereevidenziatoilpolsobispheriens,vaperprecisatochepispessoilpolsonormale.Il
polso bispheriens pu essere meglio identificato palpando la carotide. Questa pulsazione
caratterizzatadaduepicchiprincipali.Ilprimodenominatoondadipercussioneeilsecondoonda
direflusso.Ancheseilmeccanismononchiarosipensacheilprimopiccorappresentilapressione
del polso mentre la seconda onda sistolica sia dovuta al rimbalzo delle oscillazioni della parete
arteriosaallaperiferia.
SIMMETRIAE/OSINCRONIA
Vavalutatatraduepolsiomologhi.Unaasimmetriatraiduepolsiradialisuggerisce:
Anomaliadidecorsodiunaarteriaradiale
Ostruzioneamonteperprocessoateroscleroticioembolici
Anomalidellarcoaorticopermalattiecongeniteoacquisite
Presenzadicostacervicaleodisindromedelloscaleno.
I polsi femorali vanno sempre esaminati entrambi sia per quanto riguarda lampiezza che per il tempo di
arrivodellapulsazioneinrapportoaquelloradiale.
Polso bifido Si definisce polso bifido o a due punte o a due battiti quello in cui si possono palpare due
ondesfigmicheperogniciclocardiaco.Laprimaelevazionevienedefinitaondadipercussioneelaseconda
ondaditrasmissioneodimarea.Lapulsazioneaggiuntapuesserepalpabile:
Durantelasistole:
o Polso Bisferiens Pu essere palpato pi facilmente a livello dellarteria carotide. Pu
essereriscontratonellecondizioniincuiunagittatasistolicaelevataespulsarapidamente
inpazienticon:
Stenoinsufficienzaaortica
Insufficienzaaorticaapparentementepura
Semeiotica IIIanno BottossoStefano
6
Cardiomiopatiaipertroficaostruttiva
Attivitfisicaforse.
o PolsoanacrotoTaloranellastenosiaorticaseverasiriscontraunpolsocarotideocondue
punte sistoliche per la presenza di una incisura molto marcata sulla branca ascendente
(incisuraanacrota).tuttaviararochelaparteinizialedelpolsovengapalpatocomeonda
separata.Quantopilincisuraanacrotavicinaapiededelpolso,tantopigravesarebbe
lastenosietantopimarcatoilgradientetransvalvolareaortico.
Cisonoduepossibilispiegazioni:
Onda anacrota sarebbe unonda di rimbalzo legata alla distensione rapida della
paretevascolareaortica;sottolimpulsodellondasfigmicasicreerebbeinfattiuna
speciedifenomenodivuotoconreflussodisangueversolesemilunariaortiche.
Il primo picco dellonda anacrota sarebbe dovuto allonda di percussione della
sistole ventricolare, trasmessa attraverso la valvola al sangue aortico e il secondo
piccosarebbeinveceprodottodalgettorallentatodisanguechefluisceattraverso
lostiovalvolarestenotico.
Duranteladiastole:
o Polso dicroto caratterizzato dalla presenza di una seconda elevazione che compare
nelladiastole,dopoilIItonoecheprodottadallaaccentuazionedellaincisuradicrotae
dellondadicrotanormali.Ladiagnosidifferenzialeconilpolsobisferienspuessererisolta
esercitando con il dito una forte pressione sul polso: se si tratto di un polso dicroto, la
secondasommit(diastolica)vienecancellata
o Sesitrattadiunpolsobisferenslasecondasommit(sistolica)vieneaccelerata.
RESPIRO
La funzione respiratoria ha lo scopo di far giungere alle cellule lossigeno necessario e di allontanare
lanidridecarbonica.Comprende:
Una fase polmonare Laria espirata nellalbero respiratorio raggiunge lalveolo respiratorio e
lossigenoinessacontenutovienetrasferitoaiglobulirossidelsangue.
UnafaseematicaDurantelaqualelossigenovienetrasportatodaiglobulirossiaitessuti
Una fase tessutale Inizia con gli scambi gassosi fra sangue e tessuti e comprende i processi
ossidoriduttivicellulari.
La respirazione in condizioni normali consta di movimenti anatomici di inspirazione e di espirazione. La
meccanica di questi movimenti richiede, talvolta, lintervento di muscoli accessori inspiratori
(sternocleidomastoideoescaleni)oespiratori(addominali)maingeneresisvolgeinmanierarelativamente
armonicaecostante.
Ilrapportotraespirazioneedinspirazionedi2:1.Lespirazioneseguitadallapausadiapnea,passivae
la retrazione polmonare, associata e conseguente, determina la depressione di Donders, cio la pressione
negativaincavitpleurica.
Lattodelrespirocomprendequindiduefasi:
Inspirazione Sostenuta dalla contrazione dei muscoli intercostali e del diaframma, che provoca
un aumento del volume del cavo toracico; il polmone attratto dalla pressione negativa
endopleuricasiespandeseguendoimovimentidellagabbiatoracicaelariaatmosfericavienecos
aspirata entro lalbero respiratorio. Si tratta di una fase attiva che tuttavia si compie
involontariamente.
Espirazione Condizionata dal rilasciamento dei muscoli inspiratori con conseguente diminuzione
diampiezzadelcavotoracicoedellapressionenegativaendopleurica;ilpolmonenonpiattratto
dallapressionenegativaendopleurica,perlasuaelasticitsiretrae.Sitrattadiunafasepassivache
nellarespirazionenormalenonrichiedelinterventodeimuscoliespiratori.
CARATTERISTICHEDELRESPIRO
Semeiotica IIIanno BottossoStefano
7
TIPO
Sidistingue:
RespirazioneditipocostaleotoracicoTipicadelledonneedeibambini.Inquestotipodirespiro
prevalendo lazione dei muscoli intercostale e degli elevatori delle costole si muove soprattutto la
partesuperioredellagabbiatoracica,laddomerestandoquasisempreimmobile.
RespirazioneditipoaddominaleodiaframmaticaInquestotipodirespirazioneildiaframmail
muscolomaggiormenteinteressato.iltipodirespirochesiosservanelluomo.
La componente costale diventa prevalente sia nelluomo che nella donna allorch si ha un aumento
volontarioonodegliattidellarespirazione.
Incondizionipatologichepuverificarsiunainversionedeltipodirespirofisiologiconeiduesessi:
Nelluomosipuavereunrespirocostale:
o QuandolamotilitdiaframmaticaostacolataPericardite,pleurite,epatosplenomegalia
o Quando aumenta la pressione endoaddominale Ascite, voluminosa neoplasia
addominale,peritoniteessudativa.
o IncasodiparalisideldiaframmaLesionidelnervofrenico
Nelladonnasipuavereunrespiroaddominale:
o PerlesionipolmonarialteneltoraceinatteggiamentoinspiratorioEnfisemapolmonare
o Per lesioni dellinnervazione dei muscoli intercostali o anchilosi delle articolazioni delle
coste.
Durante i normali atti respiratori non si apprezzano rientramenti inspiratori della parete toracica. Negli
individui magri nella respirazione forzata si pu rilevare un rientramento degli ultimi spazi intercostali,
limitatamente alla prima fase dellinspirazione, in relazione ad un aumento della pressione negativa
intratoracica e al non perfetto sincronismo tra espansione della parete ed espansione del polmone
(fenomenodiLittenpatologicoquandoomolaterale).
Incondizionipatologichesipuavererientramentiinspiratori:
Inregionesopraosottoclavicolare
Algiugulo
SpaziintercostalibassiFibrotorace,atelettasia
EpigastrioStenosilaringotrachealeobronchiale,bronchitespastica,enfisemapolmonare.
ProfilorespiratorioincrociatodiWenckebachUnariduzioneodabolizionedelmovimentorespiratorioin
avantidellapareteinferioredellosterno,dellepigastrio.Sipuavereperaderenzatralaparetesternalee
pericardio (accretio pericardica). Nella respirazione si proietta in avanti soltanto la parte superiore dello
sterno,mentrelaparteinferioreelepigastriorestanofissi.
FREQUENZA
infunzionedellet,sesso,pesocorporeo,ecc
Tachipenea Aumento della frequenza degli atti ventilatori nellunit di tempo con riduzione dei
volumi dinamici polmonari (respiro superficiale) o con scarsa produzione dei volumi dinamici
polmonari.secondariaallipossiemiacomunqueverificatasi.
BradipneaRiduzionedelnumerodegliattirespiratorialminimoconosenzaaumentodeivolumi
dinamici polmonari. in genere sempre dovuta ad un rallentamento dellattivit del centro
bulbare. Evoca in genere danni al sistema nervoso centrale, ipertensione endocranica, meningiti,
intossicazioniesogene(barbiturici,oppio,alcool)edendogene(uremia,diabete),statidishock.
PolipneaAumentodeivolumidinamicipolmonari.
Lacoordinazioneedintegrazionecardiopolmonaresiesprime,perifericamente,nelrapportocostantefrala
frequenzadelpolsoedattirespiratoridi4/1.
VOLUME
Il volume respiratorio esprime la quantit di aria ventilata (volume corrente) di cui 150ml occupano lo
spazioanatomicomortoesonoinutilizzati.
Semeiotica IIIanno BottossoStefano
8
Volume corrente La quantit di aria che viene ventilata in un normale atto respiratorio.
Rappresentapertantolaquantitdiariainspirataduranteunarespirazionetranquilla.Nelsoggetto
normaledi500ml.Aumentanellosforzoenellalieveinsufficienzarespiratoria.
Ventilazione polmonare Si esprime in lt/min correlando il volume corrente con la frequenza
respiratoria. Con un volume corrente di 500ml ed una frequenza respiratoria di 16 atti/min, la
ventilazionepolmonaresarparia8litri/minuto.Aquestoequilibriocorrispondeunvolumedaria
neipolmonienellevieaereedettocapacitresiduafunzionale(CRF).
Volume di riserva inspiratorio (VRI) la quantit daria che pu essere introdotta con una
inspirazioneforzata;sommandoilvolumecorrentealvolumediriservainspiratoriasiottiene:
Capacit polmonare (CI) Quantit di aria che pu essere introdotta nelle vie respiratorie e nei
polmonimedianteunainspirazionemassima.
Volume di riserva espiratorio (VRE) Definisce la quantit daria che pu essere ulteriormente
eliminatamedianteunespirazioneforzata.
Volume residuo (VR) Quantit daria che dopo lespirazione massima allinterno degli alveoli e
dellevieaereeilvolumeresiduoerappresentalaquotadarianonulteriormenteventilabile.
Capacit vitale (CV) Volume daria eliminato durante un ciclo ventilatorio massimo, cio
mediante unespirazione forzata preceduta da uninspirazione massima rappresenta la capacit
vitaleedlasommatralacapacitinspiratoria(CI)eilvolumediriservaespiratoria(VRE).
Capacit polmonare totale (CPT) Capacit vitale con aggiunto il volume residuo. la massima
quantitdariachepuesserecontenutanellevieaereeeneglialveoli.
Tra le indagini atte a valutare la meccanica respiratoria, particolarmente per ci che concerne la perviet
bronchiale e lelasticit toracopolmonare, molto utile la prova di espirazione forzata di TiffenauPinelli
che permette il calcolo della capacit vitale e il volume espiratorio massimo secondo (VEMS). Il VEMS
rappresenta il volume massimo daria che pu essere emessa mediante unespirazione forzata massima
successiva ad una inspirazione forzata. Una volta calcolato il VEMS viene rapportato alla capacit vitale
ondetrarneilvalorepercentuale.LindicediTiffenauquindiugualeaVEMS/CVper100.Ivalorinormali
sono7080%.
RITMO
Il ritmo respiratorio tipicamente e regolarmente intervallato da periodi di apnea di durata costante.
Normalmenteessoconstadi4tempi:
Inspirazione
Brevissimapausainspiratoria
Espirazione
Pausarespiratoria(apnea)chedura1/5delladuratatotaledellattorespiratorio.
Respiripatologici:
Respiro di CheyneStokes Caratterizzato dal progressivo incremento di ampiezza degli atti
respiratoriseguitadaunaprogressivadiminuzionediampiezzadeglistessiepoidaunintervallodi
apnea; dopo il periodo di apnea laccumulo nel sangue di CO
2
riesce a stimolare nuovamente
linspirazione.unfenomenofisiologicoduranteilsonnoREM,maaldifuoridiquestaevenienza
riconducibileadunadiminuitaeccitabilitdelcentrorespiratoriodaunadannocerebrale.
Cause:
o Incondizionicheritardanoiltrasportodeigasdaipolmoniallencefalocomelinsufficienza
cardiacagrave
o Lesionicerebralidiffuse
o Intossicazionedaoppiacei.
Respiro di Kussmaul Caratterizzato da una profonda e rumorosa inspirazione, da una pausa
inspiratoria,daunaespirazionebreve edaunapausaespiratoriaassaiprolungata.caratteristico
dialcunistatidiacidosi.
Semeiotica IIIanno BottossoStefano
9
RespirodiBiotCaratterizzatodalsuccedersidiperiodidirespirazionenormaleaperiodidiapnea.
Esprimeunagravesofferenzadelcentrorespiratorio(meningiti,encefaliti,tumoricerebrali,edema
cerebrale)edhaunsignificatoprognosticoaltrettantograve.
Respiro dissociato o atassocinetico di Grocco Dipende da incoordinazione costofrenica cio dal
mancatosincronismofralacontrazionedeldiaframmaedeisuoimuscolidellaparetetoracica.di
prognosiseveraperchdenunciaunprofondoturbamentobulbare.
RespirazionestertorosaDerivadastertorciorussare.unarespirazionerumorosaespesso
accompagnatadarantoli(rantolodellamorte)predittivadifineimminente.
PRESSIONEARTERIOSA
Ilivellidipressionesipossonocosdividere:
PressioneSistolica PressioneDiastolica
Ottimale <120 <80
Normale 120129 8084
Normalealta 130139 8589
Ipertensionelieve(gradoI) 140159 9099
Ipertensionemoderata(gradoII) 160179 100109
Ipertensionesevera(gradoIII) >180 >110
Sistolicaisolata >140 <90
Famaleanchesololasistolicaelevata.
Permisurarelapressionesiutilizzalosfigmomanometro.Haunbraccialeincuiriconosciamodueporzioni:
Porzioneesterna
Cameradariainterna
Si misura la pressione a livello dellarteria brachiale che situata medialmente a livello del gomito. Devo
posizionareilbracciale23cmsopralapiegadelgomitoelacameradariadeveesseresopraallarteria.Per
questocisonotretipidibracciale:
Perbambini
Standard
Per i soggetti obesi allungato perch se troppo corpo bisogna insufflare pi aria falsando
quindilamisurazione.
Ilpazientedeverimaneariposo5minutiprimadellamisurazione,deveevitarediparlareprimaedopola
misurazione e non deve accavallare le gambe, non deve avere la vescica piena, non deve aver appena
fumato,fattounacorsa,mangiato.
Alla prima misurazione bisogna misurarla su entrambe le braccia. Se non ci sono differenze significative,
nelle successive misurazioni si utilizza il braccio destro. Se ci sono delle differenze significative, si utilizza
nelle seguenti misurazioni il braccio con la pressione pi alta. Queste differenze sono date da motivazioni
anatomiche.
Perprimacosabisognainsufflarelarianelbraccialeepalpareilpolso.Quandoilpolsoscompareabbiamo
raggiuntocircalapressionearteriosasistolica.Ciservepercapirequantopoibisognainsufflareilbracciale.
Disolitosiinsuffla2030mmHginpirispettoallamisurazionedelpolso.
Si aspetta un minuto e si insuffla tenendo il fonendoscopio sopra larteria brachiale (meglio usare la
campana).RaggiuntoillivellosifascenderelacolonninasinoallauscultazionedelprimotonodiKorotkoff.
Corrispondeallapressionesistolica.Si continuaafarscenderelacolonninafinch nonsisentepinessun
tono(quintotonodiKorotkoff)ecorrispondeallapressionediastolica.
La pressione diastolica pu non essere facilmente distinguibile. In alcuni pazienti si pu sentire anche
quandosiarrivaa2030mmHgcheovviamenteunamisurazionefalsata.Bisognaquindivalutareilquarto
tonodiKorotkoff,checorrispondeallattenuazionedeitoni.Accadeinsoggetticonvascolopatia.
Lo sfigmomanometro deve essere posizionato allaltezza del cuore per un problema di idraulica. Bisogna
quindi utilizzare un sostegno quando il paziente seduto. Il paziente deve essere o disteso o seduto. La
Semeiotica IIIanno BottossoStefano
10
misurazione si pu poi rifare con il paziente in piede se si sospetta unipotensione ortostatica. Avviene
quando i meccanismi di compenso non funzionano. Si possono avere dei problemi ai barocettori, o una
rispostaadunfarmaco.
Possiamodivideretretipidipressione:
MisuraallettodelpazienteoinclinicaSiipotizzachesialastessapressionepertuttoilgiorno.
Registrazione nelle 24 ore Con un registratore la pressione viene misurata ogni 15 minuti
durante il giorno e ogni 20 minuti durante la notte. Si nota cos la fisiologica caduta di pressione
durante la notte. Se non accade c un rischio aumentato di malattia cardiovascolare. La
registrazionevienefattapervalutareglieffettidiunfarmaco.
AutomisurazioneadomicilioSpessoeliminalansiadovutaallapresenzadelmedico.
Il valore di pressione va poi messo in relazione con altri fattori di rischio per la malattia cardiovascolare
creandocosunacartadirischio.
Normale Normalealta GradoI GradoII GradoIII
Nessun altro
fattore
Rischio
normale
Rischio
normale
Rischiobasso Rischio
moderato
Rischioelevato
12 fattori di
rischio
Rischiobasso Rischiobasso Rischio
moderato
Rischio
moderato
Rischio molto
elevato
3 o + fattori di
rischio
Rischio
moderato
Rischioelevato Rischio molto
elevato
Rischio molto
elevato
Rischio molto
elevato
Comorbilit Rischioelevato Rischio molto
elevato
Rischio molto
elevato
Rischio molto
elevato
Rischio molto
elevato
Ifattoridirischiosono:
o EtUominisoprai55anni,donnesoprai65.
o Abitudinealfumo
o DislipidemiaColesterolototale>250mg/dl,LDL>155mg/dl,HDL<60mg/dl
o Familiaritpermalattiecardiovascolariprecoci
o ObesitaddominaleNeimaschi>102cm,nelledonne>88cm
o PCRMaggioredi1mg/dl.
Dannodorgano(TOD)Colpisce:
CuoreIpertrofiaventricolaresinistra
VasiEvidenteinspessimentodellaparetearteriosaolapresenzadiplaccheaterosclerotiche
Cervello
Occhio
ReneMicroalbuminuriaelieveincrementodellacreatinemia.
Il diabete mellito un fattore che fa aumentare in maniera drammatica il rischio cardiovascolare.
Condizioniclinicheassociate:
Malattiacerebrovascolare:
o Ictusischemico
o Emorragiacerebrale
o Attaccoischemico.
Cardiopatia:
o Infartomiocardico
o Angina
o Proceduredirivascolarizzazionecoronarica
o Scompensocardiaco.
Malattiarenale:
o Nefropatiadiabetica
o Alterazionedellafunzionalitrenale
o Proteinuria.
Vasculopatiaperiferica
Semeiotica IIIanno BottossoStefano
11
Retinopatiaavanzata:
o Emorragieoessudati
o Papilledema.
TEMPERATURACORPOREA
Luomo appartiene agli omeotermi e presenta una temperatura corporea costante, indipendentemente
dalle variazioni termiche ambientali. In realt nel corso delle 24 ore la temperatura corporea non
completamentestabilemaoscillatra:
Valoriminimidicirca36Calmattino
Valorimassimidicirca37Callasera.
La temperatura corporea mantenuta attraverso meccanismi omeostatici che opportunamente regolano
daunlatolaproduzione,dallaltroladispersionedelcaloreendogeno:
ProduzionedicalorePortatodellattivitmetabolica:
o Delfegatoedeltessutocardiacoariposo
o Dellattivitdeimuscolischeletricidurantelosforzo.
DispersionedicaloreAvvieneattraverso:
o Cute (90%) Di cui il 70% per irraggiamento ed il 30% per evaporazione legata alla
perspiratioinsensibilis.
o Superficiealveolopolmonare(10%).
Produzione e dispersione di calore sono governate dal centro termoregolatore situato nellipotalamo
anteriore. Esso funge da vero e proprio termostato il cui setpoint assicura il mantenimento della
temperatura con la tolleranza fisiologica gi ricordata. Al termocentro giungono informazione dai
termocettorisuperficiali(cute)eprofondi(vasicheperfondonoivisceri).Daltermocettorepartonostimoli
che attraverso le strutture autonome e somatiche provocano ladeguata risposta periferica (per esempio
vasodilatazioneesudorazioneovasocostrizioneasecondadeicasi).
Bisognadistinguere:
Febbre Elevazione termica legata allo spostamento in alto del setpoint termocentrico. Lo
spostamento provocato in via mediata dalle citochine pirogene alla cui iperproduzione si giunge
attraverso una catena di eventi innescata da vari stimoli (endotossine di origine batterica,
immunocomplessi,citochinetessutali,ecc)
IpertermiaElevazione termica da inadeguatezza dei meccanismi omeostatici di fronte ad eventi
fortemente squilibrati (perch inducono eccessiva produzione di calore endogeno o drastica
riduzionedellasuedispersione).
IPERTERMIE
Ipertermiedaaumentodellaproduzionedicalore:
o Sforzofisico
o Crisitireotossica,feocromocitoma
o Ipertermiamalignadaanestetici.
Ipertermiedadiminuitadispersionedicalore:
o Disidratazione
o Colpodicalore.
Ipertermiealesioniipotalamiche:
o Traumi
o Infezioni
o Dannovascolare
o Tumori.
METODIDIMISURAZIONEDELLATEMPERATURACORPOREA
Semeiotica IIIanno BottossoStefano
12
AscellareoinguinaleTermometrosottolascellaoalivelloinguinale(valoricheoscillanotra36C
e37C)
RettaleTermometroperunminutonellano(valoridi0,30,5Cmaggioririspettoalleprecedenti)
Orale Termometro per un minuto sotto la lingua (valori di 0,30,5C maggiori rispetto alla
misurazioneascellareoinguinale)
Auricolare Si inserisce la sonda dellapparecchio computerizzato nellorecchio e si preme il
pulsato.Risultatoimmediato.
Lemisurazionioraleerettalehannodeivantaggi:
Migliorcontattotrabulbodeltermometroemucosa
Maggioraderenzadeivaloritermometriciallatemperaturainternadelcorpo.
Mapresentaanchedeglisvantaggi:
Clanecessitdiunaccurataantisepsideltermometro
Disagiodidoverimpiegarelostessotermometroinpersonedifferenti
Possibilitdierroriseilpazientehadapocobevutounabevandacaldaofredda
Possibilit di far salire dolosamente la colonna mediante movimenti della lingua o dello sfintere
anale.
Lafebbrepuinsorgere:
InmanierasubdolaInquestocasoilpazienteriferisceunprogressivosensodicalore
In maniera brusca e drammatica In questo caso pu essere preceduta da brivido e freddo. La
cute si presenta pallida e con segni di orripilazione. Dopo 1030 minuti la sensazione di freddo si
attenua, compare un intenso calore, la cute diventa rosea, poi rossa, calda al termotatto e si
istituisceunintensasudorazione.
Perquantoriguardalentitdellefebbre,cisiriferisceallacmeesipossonodistinguere:
Febbredilieveentitofebbricola<38C
FebbredimediaentitFra38e39C
FebbrealtaFra39e40C
Febbrealtissimaoiperpiressia>40C.
Il monitoraggio della temperatura corporea nel tempo pu essere visualizzato graficamente attraverso la
curva termica. A tal fine necessario misurare la temperatura ogni 34 ore nel corso del giorno e della
notte.Asecondadellandamentodellacurvatermicasiidentificanoiseguentitipidifebbre:
Febbre continua La temperatura si mantiene elevata con oscillazioni che nellarco delle 24 ore
nonsonosuperioria0,5C
Febbre subcontinua La temperatura si mantiene elevata con oscillazioni che nellarco delle 24
orenonsonosuperioria1C
Febbre remittente La temperatura oscilla ampiamente nelle 24 ore di oltre 1C senza mai
discendereavalorinormali
FebbreintermittentiLatemperaturaoscillaampiamentenelle24oreconvaloriminimiinferioria
37C.
Landamentodellatemperaturafragiornipermetteulterioridistinzioni:
FebbrifugaciPerdurantinonpidi1520giorni
FebbripersistentiPerdefinizionesuperiorialle23settimane
Quotidiane
Periodiche(regolarioirregolari).
PARTICOLARITIPIDIFEBBRE
FebbrericorrenteCaratterizzatadaperiodidifebbrecontinuadelladuratadi34giorniarapidoesordio
e a rapida scomparsa che si alternano ad intervalli di apiressia della durata di 34 giorni. tipica della
spirochetosiofebbrericorrente.
FebbriintermittentiPossonoessere:
BiquotidianeCaratterizzatedadueaccessifebbrilieduecadutedellatemperaturapercrisinella
24ore.SiriscontranonellesepsigonococcicheenellaLeishmaniosiviscerale
Semeiotica IIIanno BottossoStefano
13
Di tipo terziario Caratterizzata da accessi febbrili a giorni alterni. Si osserva nella malaria da
PlasmodiumVivax.
DitipoquartanarioCaratterizzatadaaccessifebbriliseparatidaduegiornidiapiressia.Siosserva
nellamalariadaPlasmodiumMalariae.
DitipoquintanarioCaratterizzatadaaccessifebbrilidelladuratadicinquegiorni,separatidatre
giornidiapiressia.SiosservanellafebbredaRickettsieoquintana.
DitipoerraticoInsorgeinmanieraimprevedibileinpienobenessereedura24oreopocopi.Si
osservaperlopiinportatoridifocisetticibronchialionellecistopieliticroniche.
Febbre ondulante Caratterizzata da fasi di progressivo incremento e di progressivo decremento della
temperatura della durata di una o pi settimane. I periodi febbrili sono separati da periodi di apiressia.
QuestotipodifebbresiriscontraconunacertafrequenzanellaBrucellosienelmorbodiHodgkin.
COMPORTAMENTODELLACURVATERMICA
Ileotipo Prima dellavvento degli antibiotici, era descritta una caratteristica variazione della
temperatura neiquattrosettenaridimalattia:fase diincremento,fasediacmeofastigio,periodo
amfibolicoodellegrandiescursionitermiche,periododidecremento.
LeptospirosiFebbre,continuaallinizio,cadeconlacomparsadellitteroperriprendere56giorni
dopo.
MorbilloCadeconlacomparsadellesantemaecosnelvaiolo,mainquestoriprendenellafase
dipustolazione.
ScarlattinaSiintensificaconlacomparsadellesantema
MalattieviraliPupresentareunandamentodifasicoinrapportoaiciclidisviluppointracellulare
delviruseallefasiviremiche(esordiofebbriledefervescenzaripresafebbrile).
RISOLUZIONEDELLAFEBBRE
Puavvenire:
Per crisi Brusca caduta della temperatura. quanto succede in conseguenza dellimpiego di
farmaci
PerlisiLentaeprogressivadiminuzionedellatemperatura.
SINTOMIDIACCOMPAGNAMENTO
Le febbri si differenziano in rapporto alla maggiore o minore evidenza di alcuni sintomi di
accompagnamento:
BrividoEssoinrapportoallarapiditdisviluppodelprocessodeterminanteliperpiressia.Sar
particolarmentespiccatonellesepsi,neiprocessisuppurativi,nellamalariaenelleemolisiacute.
Sudorazione generalmente proporzionale alla febbre e costituisce il principale meccanismo di
dispersione del calore. Vi sono febbri particolarmente sudorali come quella della brucellosi, della
tubercolosifloridaedellasetticemieefebbriscarsamentesudoralicomequelladellileotifo.
TachicardiaAccompagnasemprelafebbreeintesigeneralilaumentodellafrequenzadelpolso
aumentadi810pulsazioniperognigradocentigradoditemperatura.Visonoperdellecondizioni
morbosenellequaliviunacertadissociazionerispettoallatemperatura:
o Nellileotifo e nellinfluenza frequente riscontrare incrementi della frequenza cardiaca
molto modesti se paragonati alla iperpiressia (con 40C si arriva a 8085 pulsazioni invece
delle100chesarebbelecitoaspettarsi)
o Nelle sepsi puerperali, nelle flebiti, lacceleramento del polso molto precoce rispetto al
fastigio della temperatura e nettamente superiore a quanto comporterebbe la regola
sopraesposta
o Nelle miocarditi vi sar anche una dissociazione fra polso e temperatura in vantaggio del
primo.
Cefalea
Delirio Presente soprattutto nelle iperpiressia dei bambini e degli alcolisti ma anche nelle
meningitienelleencefalitiperovvimotivi.
Semeiotica IIIanno BottossoStefano
14
ConvulsionifebbriliPresentisoprattuttonelleiperpiressiedeibambini.
Semeiotica IIIanno BottossoStefano
15
ESAME OBIETTIVO GENERALE
Nellesameobiettivogeneralebisognavalutareisegnivitalieilfenotipoclinico.
Fenotipoclinico:
Et
Sesso
Conformazionesomaticaebiotipocostituzionale
Psicheesensorio
Facies
Decubitoeatteggiamento
Statonutrizionaleedidratazione
Statodisanguificazione
Cute(colorito)eannessicutanei.
ET
Let apparente offerta da un paziente con lesame obiettivo deve essere paragonata allet anagrafica
ottenutadallanamnesi.Avoltesonoevidentianacronismigrossolani:ritardioanticipazioni.
Ilrilievodelletimportanteperchtoutcourtorientaadunapatologiapipropriadiundatoperiododi
vita.
SESSO
Ilsessodiunsoggettodeveessereconsideratoilrisultatodiunaseriedieventiconcatenatiecomplessiche
includono sia la determinazione del sesso legata alla fecondazione delluovo ed alla combinazione del
corredocromosomico,delladifferenziazionedelsessoinfluenzataanchedastrutturegonadiche.
Distinguiamoquindi:
o SessocromosomicoDeterminatoalmomentodellafecondazione(XXeXY)
o SessogonadicoDeterminatodallapresenzaditesticolo/ovaio
o SessosomaticoRisultada:
o Sessogonadicoogenitaleinterno
o Sessogenitaleesternoofenotipo
o Caratterisessualisecondariacomparsapitardiva.
o Sesso psicologico Percezione intrapsichica dellidentit sessuale ed legata ad eventi sia pre
chepostnatali.
CONFORMAZIONESOMATICA
SecondolaclassificazionediDeGiovannisidistinguono:
Prima combinazione caratterizzata dalla prevalenza dei diametri longitudinali su quelli
trasversali.Corrispondealtipolongilineo.Presenta:
o Collolungo,costoleoblique,scapolealate,artilunghi.
o Prevalenzadeifenomenicatabolici,maggioredispersionedelcalore
o Sonogeneralmenteindividuiintroversi
o RischiUlceraduodenale,ipotensione,TBC.
SecondacombinazioneQuellaentrolaqualesonocompresiisoggettiacostituzionearmonicae
quindi ideale. In questi la misura che corrisponde alla massima apertura delle braccia uguale
allastatura.
Terza combinazione caratterizzata dalla prevalenza dei diametri trasversali su quelli
longitudinali.Corrispondealtipobrevilineo.Presenta:
o Collocorto,toracebassoedampio,addomevoluminoso,costolepocooblique,artibrevi
o Prevalenzadeifenomenianabolici,scarsadispersionedicalore
o Sonoindividuitenaciconunaiperperfusionecorticosurrenale
Semeiotica IIIanno BottossoStefano
16
o RischiDiabete,ipertensione,gotta,aterosclerosi.
PSICHEESENSORIO
Nellapratica clinicailterminesensoriovienecomunementeimpiegatoperindicarelostatodicoscienza
delpaziente,ossialostatodellefunzioniconcernentilavitadirelazione.Ilsensoriosidiceintegroquando
appare conservato nellinsieme di processi mentali che mantengano ottimale la relazione con lambiente
esterno (reattivit a stimoli visivi, verbali, tattili, dolorifici, orientamento spaziotemporale, memoria, ).
Puessereanchedefinitacomelostatodiconsapevolezzadisestessiedellambientechecicirconda.
Ilcomportamentocoscientelarisultantedi:
ContenutodicoscienzaInsiemedellefunzionimentaliedaffettiveechefunzionedellintegrit
corticale.Idisturbipossonoessere:
o Confusione e disorientamento Il paziente pu essere perfettamente vigile e persino
collaborare, ma compie errori nella comprensione e nella valutazione del proprio stato e
delproprioambiente.Sisolitiprocedereadunesameorientatointredirezioni:
Tempo Si chiede la data attuale: giorno, mese e anno e quanto tempo ha
trascorsonelluogoincuisitrova
LuogoSichiededovesitrova,lastanza,ledificio,lacitt,lanazione
PersonaSichiedechi,cheattivitsvolge,quantianniha.
o Delirio In questo stato il paziente sembra aver perso i contatti con il mondo che lo
circonda, e fornisce spontanea prova della sua confusione e del suo disorientamento
borbottando, farneticando, gridando spesso in modo offensivo, senza sosta, con
allucinazioni,espessoconunataleattivitmotoriadaesseresopraffattodallesaurimento
fisico.Siriscontraneglistatitossici,infettivieneldeliriumtremens.
Vigilanza Stato di prontezza che ci consente di rispondere e reagire adeguatamente agli stimoli
dellambiente e che dipende dallintegrit funzionale e strutturale del tronco encefalico. Le
alterazionisono:
o Annebbiamento Stato di diminuita prontezza del paziente che talora si pu manifestare
con ipereccitabilit alternata a sonnolenza. Il sintomo pi precoce una diminuzione
dellattenzione,rivelatadallafaciledetraibilitdelsoggetto.
o ObnubilamentooottundimentootorporeStatocheassomigliaallanormalesonnolenza.
La stimolazione del paziente porta ad uno stato di completa vigilanza e collaborazione,
anche se egli tende a sprofondare di nuovo nel sonno quando la stimolazione cessa.
Normalmente si pu eseguire la visita neurologica completa. Questo stato comune
nellinteressamentodirettooindirettodelmesencefaloenellintossicazionedafarmaci.
o StuporeLasciatoasestesso,ilpazientesembracompletamenteprivodicoscienza(stato
simile ad uno sonno profondo), ciononostante pu essere irrequieto. In seguito ad una
stimolazionevigorosalosipurisvegliarefinoarenderlocapacediopporreresistenzaagli
stimoli dolorosi, o persino, per brevi periodi, di obbedire a comandi o rispondere a
domande semplici. Ma non si ottiene una collaborazione soddisfacente e, non appena la
stimolazione cessa, il paziente ritorna al suo stato originario. Cause di stupor possono
esserepatologiebilateralidegliemisfericerebralicomepureunacompressioneopatologie
delmesencefalo.
o Coma Il paziente in uno stato di profonda incoscienza; risponder nel modo pi
elementareaglistimolidolorosienonpotrinalcunmodoessereindottoacollaborare.Di
solitogiaceimmobileedincontinente.Sipudistinguere:
ComasuperficialeComacheconfinaconlostupore
Coma profondo Coma in cui non esiste pi alcuna forma di attivit spontanea
ancheriflessa.Igradipiprofondisonocomuninellelesionidelponteedelbulbo;i
riflessipupillari,cornealiedideglutizionepossonoessereaboliti.
SiutilizzalascaladelcomadiGlasgow
Aperturadegliocchi Spontanea 4
Allostimoloverbale 3
Allostimolodoloroso 2
Semeiotica IIIanno BottossoStefano
17
Assente 1
Rispostaverbale Orientata 5
Frasiconfuse 4
Parolesconnesse 3
Suoniincomprensibili 2
Nessunarisposta 1
Rispostamotoria Valida 6
Localizzalostimolo 5
Rispostainflessione 4
Flessionegeneralizzata 3
Estensioneabnorme 2
Nessunarisposta 1
Ipunteggipossonoessere:
15Nellanorma
1215Deficitneurologicodilieveentit
912Deficitneurologicodimediaentit
<9Gravedeficit.
FACIES
Con il termine facies si indica il risultato della combinazione di tutti quegli elementi che determinano
lespressione del volto. La facies composita quella di una persona in perfetto equilibrio fisico e mentale.
Qualsiasialterazioneinfattidelprimoodelsecondo determinacaratterizzazionechepossonoindurre una
faciesparticolare.
Classicamenteilvoltovienesuddivisointresegmenti:
PrimoDalverticeallarcosopraciliare
SecondoDallarcosopraciliareallaradicedelnaso
TerzoDallaradicedelnasoallapuntadelmento.
Inbaseallavariabilerapportodiquestemisuresonostatedistintetrefacies:
TipocerebraleNelqualepredominailprimosegmento
TiporespiratorioNelqualepredominailsecondosegmento
TipomasticatorioNelqualepredominailterzosegmento.
Alla caratterizzazione di una facies particolare possono condurre, singolarmente o variamente
combinandosi,alterazionidiverse:
1. Alterazionidellatteggiamentopsicoaffettivo:
Faciestristeomelanconica
FaciesagitataTipicadeimaniaci
FaciesangosciosaTipicadeisoggetticoncrisianginosaoinfartodelmiocardio
Facies peritonica Nella forma pi grave prende il nome di facies ippocratica,
caratterizzata oltre che da espressione di dolore intenso, da naso affilato, occhi incavi,
labbrasecche,coloritopallido.
2. Alterazionischeletriche:
Facies acromegalia Dovuta allanormale accrescimento delle ossa facciali (correlato
allipersecrezionediGH).Inparticolare:
o Facciaallungatainsensoverticale
o Le salienze ossee (bozze frontali, arcate sopraciliari, guance) sono molto
sporgenti
o Lepalpebre,leorecchieelelabbrasonoispessite.Vimacroglossia.
o La mandibola sporgente con prognatismo, ci unito alla crescita in senso
verticaleprovocalamarcatacorrispondenzadellearcatedentarie
o Lapellepallida,grigiastra,spesso,solcatadarughe.
Laspettogeneralidiventabestialeetriste.
Semeiotica IIIanno BottossoStefano
18
Facies adenoidea Caratterizzata da ristrettezza delle coane nasali e dalla sporgenza del
labbrosuperioreedeidentiincisivisuperiorisudiunaboccapermanentementesocchiusa
che conferisce al soggetto unespressione scarsamente intelligente. Nelladenoideo la
respirazioneavvieneperlaboccaecideterminaconiltempounascarsadilatazionedelle
coane nasali ed una deformazione caratteristica del palato (palato ogivale) e dellarcata
dentariasuperiorechevieneasporgereanteriormente(labbroatapiro).
Facies acondroplasia Soggetti che presentano questo tipo di nanismo, caratterizzata da
una manifesta disarmonia strutturale con fronte convessa e sporgente e naso infossato,
piccolo e tozzo. Questa facies determinata da un difetto di ossificazione encondrale:
durante la crescita, infatti, le ossa della base cranica subiscono un rallentamento nello
sviluppomentreleossadellavoltacranicasiaccrescononormalmente.
3. Alterazionidellacuteedelsottocutaneo:
Facies ippocratica Potrebbe trovar posto in questo gruppo a causa della tipica
disidratazioneedeplezionedigrasso.
Facies nefritica Caratterizzata da imbibizione del volto specie in sede palpebrale e
sottopalpebraledoveiltessutoconnettivopilassoedauntipicopallorebiancastro.
FaciesmixedematosaCaratteristicadeigraviipotiroidismi.C:
o Tumefazione del volto che porta allinfossamento dei bulbi oculari entro
palpebreinspessite
o Occhiinfossati
o Labbratumidedallequalispessoprotrudeunagrossalingua
o Cutearidaesecca
o Capellisecchi,radiefragili
o Cadutadellesopracciglianellaloroporzioneesterna
o Marcatariduzionedellamimicafacciale
o Torporeconespressioneparticolarecherendeevidenteildeficitpsichico.
FacieslunarisDellamalattiediCushing.caratterizzatada:
o Arrotondamentodelviso(alunapiena)peraccumulodiadipeeimbibizionedei
tessutisottocutanei
o Rimepalpebraliristretteeboccasottile(apesce)
o Cuterossocianoticaperlafrequenteiperglobulia
o Ipertricosidelvisoevidentenelledonne.
Facies sclerodermica Si determina a seguito delle gravi alterazioni tessutali proprie di
questamalattia.Presenta:
o Visoamimicolevigato (senzarughe)comequello di unastatuadimarmo.Nelle
fasipiavanzatadimalattiaciportaadunnotevoleimpedimentoaimovimenti
diaperturadellabocca
o Rughesottilicontornanolabocca
o Lelabbrasifannosottilierigide
o Identisirendonovisibili.
RinofimaDetermina,conlagrossolananodulazionedelnaso,unafaciescaratteristica.
4. Alterazionidellamuscolaturamimica:
Facies parkinsoniana Dovuta alle alterazioni dei centri extrapiramidali regolatori della
sferavegetoemotivaedcaratterizzatada:
o Immobilit dellespressione del volto Assume espressioni stereotipate che
possono variare di volta in volta, generalmente sono di stupore o di paura e
magaricorrelatealrealestatoaffettivodelsoggetto.
o Visoconaspettolucidoeuntuosoperlaspiccataproduzionedisebo.
Facies miastenica Della miastenia. Trova gli elementi caratteristiche nella ptosi
palpebralechecostringeilmalatoadinclinarelatestaindietro.Particolarmenteevidentela
sera per stanchezza muscolare. Presenta divergenza dei globi oculari che gli conferiscono
unaspettosonnolento.
Semeiotica IIIanno BottossoStefano
19
Facies tetanica Caratterizzata da persistente contrattura dei muscoli mimici facciali che
portaalrisosardonico;larimalabialestiratatrasversalmenteecoslerimepalpebrali,
inguidadasimularechiridesardonicamente.
5. Alterazionioculari:
FaciesoftalmoplegicaConsegueaparalisididueopimuscoliocularipudipendereda
lesioni del III nervo cranico o da lesioni centrali. caratterizzata da ptosi palpebrale e
corrugamentodellafrontevoltoadovviareleconseguenze.
FaciesbasedowicaDellamalattiadiGravesFlrjaniBasedow.SicaratterizzaPer:
o Esoftalmoaccompagnatoaretrazionedellapalpebrasuperiore(occhisbarrati)
o Inquietudinedelvolto
o Fissitdellosguardo(segnodiStelwagg)
o Tremorideimarginipalpebrali(segnodiRosenback)
o Estremamobilitdellamimicafacciale.
6. Alterazionidelcoloritodelvolto:
Facies poliglobulica Della malattia di Vaques e delle poliglobulie secondarie. Si
caratterizzapercoloritorossovinosodelviso.
FaciesvultuosaDelmorbillo.rossoaccesaperlacongestionedellecongiuntiveeperil
fittoesantemadelvolto
Facies mitralica Della stenosi della valvola mitralica. Si caratterizza per cianosi
distrettuale ai pomelli, al naso, alle labbra e al mento che contrasta con il pallore delle
restantipartidelvoltoeconferiscealpazienteunacuriosamaschera.
DECUBITO
Per decubito si intende la posizione che lammalato assume nel letto. Il decubito pu essere attivo o
passivo,asecondachesiaonomantenutoperazionedellestrutturemuscolarichesioppongonoallaforza
digravit.Puessere:
IndifferenteQuandoilpazientesimuovesenzaalcunalimitazione
Preferito Quello che il malato spontaneamente tende ad assumere riconoscendo di trarne
notevolesollievo,spessolattenuazionediundolore(decubitoantalgico)
Obbligato Quello che il malato deve necessariamente mantenere pena uno stato di grave
sofferenza.
Inparticolare:
DecubitosupinoobbligatoSiosserva:
o Persituazionidolorosevertebralinellequaliipipiccolispostamentiscatenanovivodolore
o Perprocessiinfiammatoriacutiperitonealineiqualilapressionedellapareteaddominale
intensamentedolorosa.
Decubito prono preferito Si pu avere in coliche addominali di natura spastica nelle quali la
pressionedelladdomesullettoattenuaildolore.
DecubitolateralepreferitoSipuosservareinalcunepatologiedellapparatorespiratorio:
o Nella pleurite acuta fibrinosa Il paziente decombe sul lato sano in quanto la pressione
sullemitoracecolpito,conlavvicinamentodeifogliettipleurici,aggravaildolore.
o Nella pleurite essudativa e nei grandi idrotoraci Il malato decombe sul lato del
versamento in quanto questa posizione favorisce le escursioni respiratorie dellemitorace
indenne
o In portatori di grosse caverne o ascessi polmonari comunicanti con un bronco, particolari
decubiti laterali consentono di impedire un continuo deflusso del materiale contenuto in
queste cavit che determinerebbe fastidiosi accessi di tosse e di soffocazione; il paziente
impara a regolare ad libitum lo svuotamento della cavit polmonare variando la
posizione.
Decubito ortopnoico particolarmente frequente nello scompenso cardiaco di tipo sinistro.
inteso a sollevare lammalato dalla dispnea; il paziente sta seduto nel letto, con le gambe
penzoloni, e si appoggia fermamente alla sponda con le braccia estese per rendere pi facili le
Semeiotica IIIanno BottossoStefano
20
escursioni respiratorie del torace e del diaframma e formare un solido appoggio alla trazione dei
muscoliausiliaridellarespirazione(scaleni,pettoraliesternocleidomastoideo)
PosizionediBlechmanPazienteassisoconginocchiaflesseetroncofortementepiegatoinavanti.
Posizione genupettorale Posizione di preghiera maomettana. Queste ultime due posizioni
tendonoafarraccogliereanteriormenteilliquidocontenutonelpericardioerenderemenodifficile
lo svuotamento delle vene cave nellatrio destro, vengono assunte da pazienti con grave
versamentopericardico.
Accovacciamento (squatting) Si osserva in alcune cardiopatie congenite cianogene e
particolarmente nella tetralogia di Fallot. Lammalato sta accovacciato a gambe divaricate con il
troncoflessosulleginocchia.provatochequestoatteggiamentoconsentelamassimasaturazione
possibilediO
2
delsangue.
Posizione a cane di fucile Tipica delle sindromi meningee. un decubito obbligato laterale. Il
capoestesosultronco,lecoscesonoflessesulladdomeelegambeflessesullecosce.Tendead
evitare lo stiramento doloroso delle radici spinali lombosacrali, ma indotto soprattutto dalla
ipertoniadeimuscolidorsali.
Opistotono, ortotono, emprostotono e pleurostotono Sono decubiti obbligati di origine
muscolare. Il paziente si presenta rigido e incapace a modificare spontaneamente il decubito
mentre il suo corpo assume particolari curvature: con concavit dorsale nel caso dellepistotono,
con concavit ventrale nel caso dellemprostotono, con concavit laterale nel caso del
pleurostotono. Si osservano nelle sindromi meningee, nel tetano, nellavvelenamento stricnico e
talvolta nelle tetanie. Atteggiamenti analoghi possono essere assunti per cause psichiche (grande
arcodiCharcotdellecrisidimaleisterico).
MISUREANTROPOMETRICHE
Indicedimassacorporea(BMI)SicalcoladividendoilpesoespressoinKgperaltezzaespressain
metrialquadrato.Inparticolare:
o 2025Normopeso
o 2530Sovrappeso
o >30Obeso.
Spessore della plica cutanea Valuta la quantit di grasso sottocutaneo, ed un indice pi
affidabiledelBMIneipazientianzianichehannopersotessutomuscolarenelquadrodelprocesso
generalediinvecchiamento
Rapporto vita/fianchi Per misurare la circonferenza vita bisogna posizionare il metro intorno
alladdome nudo, appena sopra la cresta iliaca. Assicurarsi che il metro sia teso, ma che non
comprima la pelle. Il metro deve essere parallelo a terra e il paziente deve essere rilassato e
respirarementresieffettualamisurazione.Ilrapportoimportantepervederedoveposizionato
iltessutoadiposo:
o AndroideIlrapportomaggioredi0.9Prevalelavita
o GinoideIlrapportominoredi0.9Prevalgonoifianchi.
Circonferenza addominale correlata ai valori di trigliceridi e LDL. utile per la diagnosi di
sindromemetabolica.
Lasindromemetabolicaunacondizionediaumentatorischiocardiovascolaredaaggregazionedifattoridi
rischio metabolici. Per la diagnosi oltre allobesit addominale (nel maschio la circonferenza deve essere
soprai94cm,nelladonnasopragli80cm)cidevonoesserealmenoduedeiseguenticriteri:
o Ipertensione(>130/85mmHg)
o Ipertrigliceremia(>150mg/dl)
o IpoHDL(nelmaschio<40mg/dl,nelladonna<50mg/dl)
o Glicemia(>110mg/dl).
STATODIIDRATAZIONE
Lo si valuta con la qualit della cute e con la secchezza a livello orale (fauci e lingua). Ci pu essere un
incavamento a livello del bulbo oculare (enoftalmo) per disidratazione del lasso sottocutaneo. Anche
Semeiotica IIIanno BottossoStefano
21
lelasticit della cute importante: se si solleva una plica cutanea, si ritrae meno rapidamente pi
lindividuodisidratato.Nellanzianosihaperunaperditadielasticitdovutaallinvecchiamentoequindi
nondovutaalladisidratazione.
STATODISANGUIFICAZIONE
Ci si sofferma soprattutto sul colorito della pelle. Si pu inoltre abbassare la palpebra inferiore che
dovrebbe avere un colorito rossastro a causa dei piccoli vasi superficiali che irrorano la congiuntiva.
Nellindividuoanemicoassumeuncoloritopipallido.Sipuinoltreosservareillettosubungueale.
CUTEEANNESSICUTANEI
Dopoaverosservatoilcoloritodellacutesiosservano:
UnghieInparticolare:
o Colorito
o Presenzaeformadellalunula
o Sfaldamentoocapacitdirottura.
CapelliSiosservasecperdita.inoltreimportantenotarelattaccaturadelcuoiocapelluto.
PeliSiosservaladistribuzione:
o Nelsoggettoadultomaschiodisolitolaumentodipelinonassociatoanessunapatologia.
Laperditainveceassociataallipogonadismo.
o Nelladonnainvecelaumentodeipeliassociabileapatologiecome:
IrsutismoLaumentoavvienenellezoneproprie
IpertricosiLaumentoavvieneinzonenonproprie
VirilizzazioneSihaancheipertrofiadelclitoride.
Semeiotica IIIanno BottossoStefano
22
DISPNEA
Traivaridisturbidelrespiropossonoessereclassificati:
Inbaseallafrequenza:
o TachipneaAumentodellafrequenzadegliattirespiratori/minuto
o BradipneaQuandolafrequenzainferiorea12attirespiratori/minuto.
Inbasealvolumerespiratorio:
o IperpneaAumentodellaventilazioneperincrementodellampiezzadelrespiro
o PolipneaAumentodelrespirovolume/minuto.
Inbasealritmo:
o RespirodiCheyneStokes
o RespirodiKussmauleKien
o RespirodiBiot
o RespirodissociatooatassocineticodiGrocco.
DEFINIZIONE
Ladispneaunasgradevolesensazionesoggettivadidifficoltodisagiorespiratorio.Ilterminesinonimo
di affanno o di respiro corto che il respiro normalmente riferito dai pazienti. Tale sintomo anche se
spiacevole non doloroso e difficilmente quantificabile. La definizione pi accettata la seguente:
modalitdirespirazioneavvertitadalsoggettocomefaticosaetormentosa,compiutaconlinterventodei
muscoli respiratori ausiliari ed accessori. Per alcuni non necessario limpiego dei muscoli suddetti.
Nonostante siano state avanzate numerose teorie per spiegare la dispnea, nessuna di essere mai stata
pienamenteaccettata.
CLASSIFICAZIONE
Inbaseacriterieziopatogenetici:
o Dispneadaalterazionedellariaatmosferica
o Dispneedaridottaproduzionediglobulirossi
o Dispneadaalterazionidelcentrodelrespiro:
Anormalesollecitazionemeccanicadelcentrodelrespiro
Anormalesollecitazionechimicadelcentrodelrespiro.
o Dispneadioriginemuscolare:
Miastenia,miopatiecroniche,tetano,pertosse,pleurodiniaomalattiadiBornholm,
paralisideldiaframma,distensionidiaframmatiche.
o Dispneadaalterazionidellapparatorespiratorio:
Dispneadaostacolodellevieaereesuperiori
Dispneadaostacolobronchiale
Dispneadioriginepolmonare.
o Dispneadaalterazionidellapparatocardiovascolare:
Insufficienzacardiaca.
Inbaseacriteritemporali:
o Dispneaacuta
o Dispneacronica.
Inrapportoallafasedelciclorespiratorio:
o Dispneainspiratoria
o Dispneaespiratoria
o Dispneamista.
Inbaseallecondizionidiinsorgenza:
o Dispneadadecubito
o Dispneadasforzo
Semeiotica IIIanno BottossoStefano
23
o Accessionaleoparossistica
o Dispneaariposoocontinua.
Lepossibilicausedidispneaacutasono:
Vieaereesuperiori:
o Patologiedellalaringe
o Edemadellaglottide
o Neoplasie
o Corpiestranei.
Polmonari:
o Pneumotorace
o Tromboemboliapolmonare
o Polmonite
o Asmabronchiale
o Sindromedastressrespiratorioacuto.
Cardiache:
o Asmacardiaco
o Dispneaparossisticanotturna
o Edemapolmonareacuto.
Lepossibilicausedidispneacronicasono:
Malattiedellapparatorespiratorio:
o Malattiedellevieaeree
o Malattieparenchimali
o Malattievascolari
o Malattiedellapleura
o Malattiedellaparetetorace
o Malattievascolari.
Malattiecardiovascolari:
o Riduzionedellagittatacardiaca
o Aumentodellapressionevenosapolmonare
o Shuntdestrosinistro
o Pericarditecostrittiva.
Sindromedaiperventilazione
Disturbipsichici
Gravidanza
Altitudine
Miscellanea(ipertiroidismo,anemia,acidosi,lesionicerebrali).
OSTRUZIONEDELLEVIEAEREESUPERIORI
Puavvenireacutamenteocronicamente.Ilprimocasosolitamentesimanifestaconunquadrodiestrema
drammaticitepucostituireunaveraemergenza.Leprincipalicausesono:
Edemadellalaringe:
o Incorsodiallergiescatenatedafarmaci,vacciniesieri,punturediinsetti,alimenti
o NellacarenzadiC1esterasichepuessereereditaria(angioedemaereditariodiQuinke)o
acquisita (solitamente di accompagnamento ad altre malattie: linfoproliferativa, anemia
emolitiche,autoimmuni,ecc)
o Edemareattivocomenelrarocasodipunturediinsettipenetratiaccidentalmenteingola
o Edemainfettivo,incasodilaringite.
Ingestionediuncorpoestraneo
Neoplasiedilaringe,tracheaetiroide
Retrazionicicatrizialiinpazientioperatiointubatiperlungotempo.
Ilquadroclinicospessodrammatico:
Capoiperesteso
Semeiotica IIIanno BottossoStefano
24
Dispnea di tipo inspiratorio accompagnata a contrazione dei muscoli ausiliari e rientramento del
giuguloedellefossesopraclavicolare(tirage)
Stridoreinspiratorio(cornage)
Modificazionidellavoce
A seconda del grado di ostruzione di osserva cianosi, turgore delle vene del collo, agitazione
estrema,ipotensione,tachicardia
Lacutepupresentareisegnidiunareazioneallergica:orticaria,eritema,edemidelviso.
Inquesticasisiesegueunalaringoscopiaebroncoscopia.RaramenteunRXpermettedivisionareuncorpo
estraneo.
ASMABRONCHIALE
Solitamente la dispnea accessionale in pazienti con anamnesi propria e familiare di malattie allergiche.
Raramente comunque si assiste al primo episodio ed pertanto possibile raccogliere la storia di analoghe
crisi. La dispnea prevalentemente espiratoria, con prolungamento notevole di questa fase e sibilo
espiratorio. Il paziente seduto, piegato in avanti nel tentativo di espellere laria, il torace in
atteggiamentoinspiratorio,vipuesseretossesecca.
Obiettivamente evidente liperfonesi del torace e la presenza di fischi e sibili espiratori diffusi.
Solitamente la diagnosi facile essendo presente la triade: dispnea, tosse, broncospasmo. La diagnosi
quindiprevalentementeclinica.Gliesamidilaboratorioestrumentalipossonoessere:
Prove spirometriche Possono confermare e quantificare la broncocostrizione, permettendo di
valutarelarispostaallaterapia.
RXtoraceEvidenziaunaiperinflazioneconappiattimentodeldiaframma
Prove allergometriche Dosaggio IgE sieriche, conta degli eosinofili circolanti e presenti
nellescreato,ilRAST.
Emogasanalisi In fase acuta permette una precisa valutazione del grado di insufficienza
respiratoria, nellattacco asmatico accanto ad ipossia solitamente rilevabile ipocapnia. La
presenza di normocapnia o peggio ipercapnia e acidosi respiratoria sono segni prognostici
sfavorevoli.
BRONCOPNEUMOPATIECRONICHEOSTRUTTIVE
Le BPCO comprendono la bronchite cronica, le bronchiectasie, lenfisema. La dispnea si presenta
solitamente cronica con esacerbazioni in occasione di fattori scatenanti (BPCO riacutizzate). La storia di
questi malati (anamnesi patologica remota) di dispnea cronica con tosse ed espettorato, esposizione al
fumo di sigaretta o polluzione ambientale (anamnesi lavorativa). Nellenfisema possono giocare un ruolo
alcuni fattori genetici quali quelli legati al fenotipo Pi (carenza di alfa1antitripsina, di scarso rilievo
epidemiologico nel nostro paese). In questi pazienti molto spesso lesacerbazione della dispnea causata
da una infezione intercorrente delle vie aeree: aumento della tosse e dellescreato che assume caratteri
purulenti,febbre.
Solitamente i pazienti hanno una dispnea da sforzo, ingravescente nel tempo. In caso di riacutizzazione il
quadroclinicomoltosimileaquellodelpazienteasmatico:pazientesedutoconbustopiegatoinavantie
dispneaespiratoria.Nellenfisematosoevidenteliperinflazionedeltorace(toraceabotte)edpinkand
puffing(rosaeansimante),mentreilbronchiticopispessopletoricoecianotico,cioblueandbloating
(bluededematoso).
Pink Puffer BPCO in cui prevale la componente enfisematosa. Pazienti in genere longilinei con
iperdistenasionedeltorace(abotte),condispneadasforzavariabile;tosseedespettoratosonodimodesta
identit.Nonsonocianoticierespiranoclassicamentealabbrasocchiuseconespirazioneprolungata.
Blue Bloater BPCO in cui prevale la componente ostruttivo ipersecretiva. presente tosse con
espettoratoditipomucosoopurulento,ipossiemiaconcianosi.Dispneaspessopresente.
Il quadro auscultatorio pu essere caratterizzato da un polmone quasi silente (enfisema e grave
broncocostrizione) oppure dal broncospasmo generalizzato a cui possono associarsi ronchi e rantoli. Nelle
bronchiectasieirumoriumidisonoprevalentementelocalizzatiallebasi.
Perquantoriguardagliesamistrumentali:
Semeiotica IIIanno BottossoStefano
25
RX del torace Si evidenziano i segni della peribronchite, delle bronchiectasie oppure il quadro
caratteristicodellenfisemapolmonare.
ECGPudimostraredeviazioneassialedestra,Ppolmonari,bassivoltaggi(nellenfisema).
MALATTIEDELLINTERSTIZIOPOLMONARE
Sonomalattiecronichecaratterizzatedallainfiammazioneedegenerazionedellinterstiziopolmonare.Aci
consegue una perdita funzionale di unit alvelocapillari. Nonostante la variet delle malattie trattate in
questo raggruppamento la sintomatologia estremamente costante. La dispnea da sforzo il sintomo di
esordiopifrequenteaccompagnatadaaffaticabilitemalessereduranteleattivitquotidiane.Talvoltavi
tosse non produttiva. Assai pi rari altri sintomi quali dolori toracici aspecifici, emoftoe, febbricola, calo
ponderale.
Allesame obiettivo il reperto caratteristico rappresentato dai rantoli crepitanti (a strappo di velcro) alle
basi polmonari teleinspiratori. In fase avanzata pu comparire ippocratismo digitale. Gli esami di
laboratorioostrumentalisono:
RXtoraceNormaleoconpresenzadireticolonoduliadiffusa.
TestfunzionalipolmonariSindromerestrittivaedalterazionedelladiffusionealveolocapillare
EmogasanalisiIpossiemiaaggravatadallesercizio,PaCO
2
solitamentemarcatamenteridotta.
EMBOLIAPOLMONARE
Ladispneacompareimprovvisamenteariposoepuaccompagnarsiatosse,emoftoeedoloretoracicodi
tipopleurico.Nellemboliamassivailquadrodrammaticocondoloretoracicoditipoinfartodelmiocardio
o dissecazione aortica, grave insufficienza respiratoria (dispnea), sincope e shock. Lelemento pi
caratteristicodellemboliapolmonareladispneaimprovvisaedinspiegata.
Elementichepossonoconfortareladiagnosi:
Presenzaditrombosivenosaprofonda
Pazienteallettatodatempo
Pazienteinperiodopostoperatorio.
Allesame obiettivo in genere si nota solo tachipnea, tachicardia ed eventualmente segni di insufficienza
acutadelventricolodestro.
Esamidilaboratorioestrumentali:
ECG
Emogasanalisi
Scintigrafiapolmonare.
MALATTIEDELLAPARETETORACICAEDEIMUSCOLIRESPIRATORI
Sonounacausanonfrequentedidispnea.
Malattie della gabbia toracica (spondiliti, petto escavato, cifoscoliosi) Sono evidenti allesame
obiettivo. Solitamente solo una forma grave di cifoscoliosi in grado di causare insufficienza
respiratoriaecuorepolmonarecronico.
Alcune malattie neuromuscolari sono responsabili di insufficienza respiratoria e dispnea.
Solitamente per il distretto respiratorio colpito tardivamente e prevalgono le manifestazioni a
caricodialtrigruppimuscolari.
PNEUMOTORACESPONTANEO
Letdiinsorgenzadisolitotrai20ei40anni.Colpiscespessosoggettileptosomico,talvoltaconstoriadi
PNX recidivanti. Si ha dispnea acuta, a volte dopo uno sforzo o un colpo di tosse. C dolore toracico.
Lesameobiettivocaratteristico.TragliesamistrumentalisipufareunRXdeltorace.
MALATTIECARDIACHE
Dispnea da sforzo che si aggrava nel tempo. In fase pi avanzata assume i caratteri dellortopnea o della
dispnea parossistica notturna. Lanamnesi del paziente affetto da dispnea cariogena spesso positiva per
ipertensionearteriosa,vizivalvolarimitralicie/oaortici,infartodelmiocardio,miocardiopatie.
Semeiotica IIIanno BottossoStefano
26
Allesame obiettivo, ascultatoriamente sono presenti rantoli polmonari nelle zone declivi. A volte si
possonosentiresibiliinedespiratori.Inquestocasoilquadroassumelecaratteristichedellasmacardiaco
(presenteunabroncocostrizionecausatadallariduzionedellumedellepiccolevieaereeedeibronchiper
edema).Lascoltazione cardiacanonsemprefacileneimalatipi graviconsentespessodirilevarearitmie,
soffi, ritmo di galoppo. Il paziente pu presentare inoltre cianosi, edemi declivi, turgore delle giugulari,
epatomegalia(fegatodastasi).
Esamidilaboratorioestrumentali:
RX torace Cardiomegalia, segni di congestione del circolo polmonare: edema interstiziale,
ridistribuzionedelflussoversogliapici,versamentipleuriciscissuraliobasali.
ECG Pu dimostrare una cardiopatia preesistente oppure permettere la diagnosi di un fatto
acutocausadelloscompensocardiaco
Ecocardiogramma Diagnosi di vizi valvolari, ipocinesi, versamento pericardico, ipertrofia
ventricolare,ecc
EDEMAPOLMONAREACUTO
Rappresentalostadiopigravedelloscompensoventricolaresinistroetrovacomecausasuaunamalattia
cardiaca preesistente da tempo (come una stenosi mitralica), sia un evento acuto (infarto del miocardio,
aritmie).
In un primo tempo il paziente modicamente tachipnoico, ipossico e ipocapnico. Con laccumularsi
ulteriore di liquidi nello spazio extravascolare del polmone il quadro si aggrava e compaiono i primi segni
radiologicidirilievo(strieBdiKerleyeperditadidefinizionedelleimprontevascolari).
Lostadiosuccessivoconsistenelpassaggiodalledemainterstizialeaquellodelledemaalveolare;gliscambi
gassosi sono ulteriormente compromessi, allipossia si associanoipercapnia e acidosi. Radiologicamente si
rilevaunadistribuzionedelflussoematicopolmonareversogliapicielacomparsaditrasudatopolmonare
afarfalladimaggioredensitalivellodegliili.
Il quadro clinico in funzione della gravit delleventi e pu risultare drammatico. Il paziente seduto,
agitato, cianotico, visibilmente sofferente, profusamente sudato. Pu avere tosse non produttiva che si
accentua in clinostatismo; in caso di edema polmonare grave la tosse comporta lemissione di schiuma
rosea.
Allascoltazione del torace si rilevano rantoli e ronchi che dalle basi si possono estendere fino agli apici.
Comesidettononraroilriscontrodibroncospasmo.Talvoltairantolisonoudibilientrandonellastanza
delpaziente(rumoredipentolachebolle).
Di notevole valore il rilievo della pressione arteriosa che varia da valori assai elevati (insufficienza
ventricolare sinistra secondaria a crisi ipertensiva) a valori bassi (sono questi i casi a prognosi meno
favorevole).
La diagnosi in genere facile e non richiede molti accertamenti, lECG per dirimente per accertare
disturbidelritmoodellaconduzioneoleventualitdeiuninfartodelmiocardio.
ORTOPNEA
Dispneacheinsorgeinposizionesdraiataechemiglioraconlaposizionesedutaoinpiedi.Incontrastocon
la dispnea parossistica notturna, lortopnea si verifica rapidamente, spesso entro un paio di minuti
dallassunzionediunaposizionesupina,equandoilpazientesveglio.
Meccanismo patogenetico In clinostatismo si ha una minor stasi di liquidi nelle estremit inferiori e
nelladdome con spostamento di liquidi allinterno del circolo con spostamento di sangue dal comparto
extra a quello endotoracico. Il ventricolo sinistro insufficiente non riesce ad espellere tutto il volume di
sangueconvogliatoglidalventricolodestroancorabenfunzionanteecossihaunaumentodellapressione
venosaecapillarepolmonareconaumentodelleresistenzadellevierespiratorieedispnea.
DISPNEAPAROSSISTICANOTTURNA
Sipossonoconsiderarequestiattacchicomeunesacerbazionedellortopnea.Siverificanodisolitodinotte
e i pazienti si svegliano con la sensazione di soffocare, si siedono completamente dritti e sono tutti tesi
nello sforzo di respirare. In questa situazione si ha spesso broncospasmo che pu essere dovuto alla
Semeiotica IIIanno BottossoStefano
27
congestionedellamucosabronchialeecheaggravaladifficoltventilatoriaedillavoroperlarespirazione.
unfattorecomunementecomplicanteladispneaparossisticanotturna.
Lasma spesso associato responsabile dellaltro nome con cui viene definita questa conduzione Asma
cardiaco.
MeccanismipatogeneticiCipuessereilcontributodialmenoquattrofattori:
Il lento riassorbimento di liquido interstiziale dalle porzioni declivi del corpo ed il risultante
aumentodivolumeematicointratoracico.
Limprovviso aumento di volume ematico intratoracico e sopraelevazione del diaframma che si
verificacontemporaneamenteallassunzionedellaposizionesupina
Unaridottaattivitadrenergicaduranteilsonno
Lafisiologicadepressionenotturnadelcentrorespiratorio.
DISPNEADELLANEMIA
La dispnea da sforzo spesso lunico sintomo presente nel paziente anemico, talvolta associata a
tachicardia e palpitazioni. tanto pi grave quanto lanemia severa o di rapida insorgenza. La sua
patogenesi non completamente nota, ma pare probabile che sia responsabile della dispnea un
inadeguatoapportodiO
2
aimuscolirespiratoriinattivit.
DISPNEAPSICOGENA
Associata spesso alla nevrosi dansia e pi frequente nelle giovani donne e si accompagna a nodo di gola,
senso di soffocamento, palpitazioni, toracoalgie (spesso puntorie a precordio), formicolio periorale ed alle
estremit,spasmocarpale(sintomiquestiultimidovutiallaiperventilazioneconalcalosirespiratoria).
Il respiro spesso sospirante ed irregolare e non si evidenziano segni obiettivi di cardio o
broncopneumopatie.
Ladiagnosiperesclusione.
ANAMNESIDELPAZIENTECONDISPNEA
Sarnecessariovalutare:
Modalitdiinsorgenza
Ingravescenzaneltempo
Eventualeassociazioneconaltrisegniosintomi
Rapportotralentitdelladispneaelecondizionigenerali
Frequenza,durataecircostanzedelsuoapparire
Rapporto con postura, sforzo, trauma, inalazione di gas, vapori o pollini, assunzione di farmaci o
altresostanze
Caratteristicheambientali
Familiarit
Segniesintomidiaccompagnamento.
Ledomandechiavedaporresono:
Ladispneainsortaariposo?
Erapresentedoloretoracico?
Cosastavafacendoilpazientesubitoprima?
Cosastavafacendoilpazientealmomentodellacomparsadelladispnea?
Sonoevidentipatologiecapacidiprovocaredispnea?
Semeiotica IIIanno BottossoStefano
28
ESAME OBIETTIVO DELLA TIROIDE
COLLO
Perquantoriguardalanalisisemeiologica,ilcollosipudividereinduetriangoli:
TriangoloanterioreSitrovatralosternocleidomastoideo.Inquestotriangolotroviamolatrachea
enellaregioneinferiorelatiroide
TriangololateraleSitrovatralosternocleidomastoideoeloscalenoanteriore.
Nelcollopassa:
CarotideUnodeipolsiperiferici
Giugulare Turgida con paziente a 45 se c un aumento della pressione venosa centrale per
scompensodestro.
CENNIANATOMICI
Latiroidecompostadaduelobiedunistmo(situatoinbasso).Cipuessereunaltropiccololobo(15%dei
casi)dettopiramidalesituataanteriormenteecaudalmenterispettoallecartilaginidellalaringe.molto
vascolarizzata.
Ilparenchimacompostodafollicolichecontengonolasostanzacolloideincuicisonogliormonitiroidei.
AccantoaifollicolicisonolecelluleCparafollicolaricheproduconocalcitonina.
raggiunta dai nervi laringei ricorrenti che innervano le corde vocali. Un aumento di dimensioni della
tiroideouninterventopossonodanneggiareinervidandolavocebitonale.
Posteriormente alla tiroide troviamo le paratiroidi che sono 4 ghiandole (2 superiori e 2 inferiori) che
producono paratormone. Di norma le patologie tiroidee non danno problemi alle paratiroidi. Sono per
importante per il chirurgo che deve prestare attenzione a non danneggiarle causando in questo modo
ipocaliemia.
ISPEZIONE
Si effettua ponendosi di fronte al paziente seduto, a tronco e capo bene eretti. Lispezione viene fatta
invitando il paziente ad estendere bene il collo ed a bere ad esempio un sorso dacqua o a deglutire. Con
tale manovra si pu vedere che la ghiandola, solidale con le strutture laringotracheali, si sposta verso
lalto.
Finalitdellispezione:
Ricercadieventualisegniacaricodeltegumento:lacutepuesserearrossatanelletiroiditi
Ricercadiuneventualerigonfiamentodellaghiandola
Lispezionevapurerivoltaallabasedellalingua,originedeldottotireoglosso,cheoccasionalmente
puesseresedediunatiroidelingualenonmigrata(moltorara)
Lispezioneancherivoltaacoglieregliaspettipigeneralideidisturbidellatiroidecomeisegnie
sintomiocularidelmorbodiBasedoweledemapretibialesempredelmorbodiBasedow.
PALPAZIONE
Sieffettuatramiteduetecniche:
Approccio anteriore Metodo di Lahey Si pone il pollice contro la parete supero laterale della
trachea e si preme in senso laterale rendendo il pi prominente possibile il lobo del lato opposto
dellatiroidechevieneafferratoepalpatoconleditadellaltramano,mentrealpazientevienefatto
abbassareilmentoperrilassareimuscoli.
ApproccioposterioreIlmediosiponeallespalledelpazientechesarsedutoconlatestaeretta
e collo non rigido. Viene prima palpata la cartilagine cricoide (sotto il margine inferiore della
cartilagine tiroide) in modo che le dita si trovino situate a livello esatto sopra la tiroide. Il medico
deve appoggiare i pollici sulla nuca della paziente e le dita semiflesse sulle rispettive met
omologhedellaregionetiroideafacendodeglutirepivolteilpaziente(lindiceeilmediovengono
postimedialmentealmargineinferioredelmuscolosternocleidomastoideodestroesinistro).
Semeiotica IIIanno BottossoStefano
29
GOZZO
Aumentodivolumedellatiroide,inrapportoadipertrofia,iperplasiaeneoplasiadellaghiandola.
Classificazionefunzionale:
Sempliceoeutiroideo
Ipertiroideo
Ipotiroideo
Classificazioneanatomica:
o DiffusoQuandointeressaglobalmentelaghiandola
o CircoscrittoQuandoneinteressasolounaparte.
Un tiroide normale difficilmente palpabile nelluomo e nella donna in menopausa. Una tiroide normale
puesserepalpabileinunadonnainetfertile.Inquesticasisipresenterasuperficieliscia,diconsistenza
molle.
Mediantelemanovrepalpatoriepossibileprecisarelecaratteristicheprincipalidellatiroide:
Volume, forma e superficie Laumento diffuso o circoscritto della tiroide si chiama struma o
gozzo.Igozzipossonoessere:
o Diffusi
o Nodulari:
Uninodulari
Multinodulari.
Igozzipossonoessereipertiroidei,ipotiroideiedeutiroidei.
Consistenza Fisiologicamente soffice. La consistenza pu aumentare nelle patologie:
parenchimatosa nel morbo di Basedow, lignea nella tiroide lignea di Riedel, nei carcinomi e nella
cisticalcificata.
DolorabilitGeneralmentenondolorabile.Letiroiditiacute,leformesubacuteeanchetalora
letiroiditicronichepresentanounadolorabilitpiomenospiccataallapalpazione.
Mobilit La ghiandola tiroide solidale con la trachea. Ci pu essere messo in evidenza
palpandolatiroidementreilpazientebeveunsorsodacqua.Ilcarcinomatiroideo,nellasuaforma
infiltrativa,puesserescarsamentemobileinquantotendeadancorarelaghiandolaallestrutture
circostanti.Igozzimoltosviluppati,inoltre,possonoessereimmobiliperchsitrovanoadoccupare
tuttolospaziodisponibileallaradicedelcollo.
FremitoRappresentalequivalentetattiledelsoffiovascolareedpalpatoallatiroide.
Adenopatie La presenza di linfoadenopatie in prossimit di un gozzo suggerisce la possibilit di
uncarcinoma.Ancheletiroiditi,tuttavia,possonodecorrereconadenitisatelliti.
Lapalpazionepuessereancheutileadefinireduecaratteristichedellesoftalmo:
RiducibilitMediantepressionedigitalepossibilevalutareselesoftalmosiariducibileomeno
Pulsatilit Mediante la palpazione digitale del lobo oculare anche possibile se lesoftalmo sia
pulsanteoppureno(esempio:aneurismaendoorbitale).
PERCUSSIONE
Inpresenzadiunostrumaretrosternalelapercussionepumettereinevidenzalesistenzadiunaottusit
retrosternale alta, sopramediastinica. Il margine inferiore della zona di ottusit pu essere convesso o
continuareimmediatamenteconlareadiottusitcardiaca.
Altrisintomidellostrumaretrosternalepossonoessere:
Dispneadacompressione(stridorelaringeo)
Disfagia
Compressionedelnervoricorrente(vocebitonaleoppureafona)
Stasivenosaconturgoredellevenedelcollo,deltorace,dellebraccia(sindromedacompressione
dellacavasuperiore).
Semeiotica IIIanno BottossoStefano
30
ASCOLTAZIONE
Nellipertiroidismo possibile rilevare sulla ghiandola tiroide la presenza di un soffio vascolare sistolico,
dovuto allabnorme aumento del flusso di sangue (la tiroide ipervascolarizzata) per la condizione
iperdinamicadelcircolo,conformazionedivorticilegatiadaumentatavelocitdiflusso.
Nellipertiroidismoinoltremoltofrequenteilriscontrodironziovenosocervicale.
Intalunicasidistrumanoniperfunzionantelatiroidepucomprimereigrossivasidelcolloedeterminare
unsoffiodastenosivascolare.
MANOVREPARTICOLARI
Transilluminazione Viene effettuata mediante una sorgente luminosa puntiforme e serve a
differenziarelemassecistichedaquellesolidedellatiroide.Lemassecistichesonotransilluminate
maggiormentediquellesolide.
SegnodiPembertonotestdiinnalzamentodegliartisuperioriUtileneipazientiincuisisospetta
lesistenza di un gozzo retrosternale. Se infatti le vie daccesso al torace sono gi ridotte a causa
dellostrumaretrosternale,innalzandoentrambigliartisuperiorifinoachequestisitocchinoailati
dellatesta,siottieneunulteriorerestringimentodellezonediingressodeltorace,concongestione
faccialeeoppressionerespiratoria.
VALUTAZIONIDELLAFUNZIONALITTIROIDEA
SivalutanogliormoniT
3
eT
4
eilTSH.
InunapatologiaipotiroideaprimariaT
3
eT
4
bassi,TSHelevato
Inunapatologiaipotiroideasecondaria(diorigineipofisaria/ipotalamica)T
3
eT
4
bassi,TSHbasso.
InunapatologiaipertiroideaperiperproduzionetiroideaT
3
eT
4
elevati,TSHbasso.
In una patologia ipertiroidea per alterazione della funzionalit ipofisaria T
3
e T
4
elevati, TSH
elevato.
IPERTIROIDISMO
Lepossibilicausesono:
Morbo di FlaianiBasedowGraves (gozzo tossico diffuso) Iperstimolazione della ghiandola
tiroideadapartediautoanticorpi.
MorbodiPlummer(adenomatossico)Nodulosingolodellatiroideiperfunzionantesvincolatodai
meccanismidiregolazionedellaproduzioneormonale.
GozzomultinodaletossicoUnoopinodulicheacquistanoautonomiafunzionale.
Tiroide subacuta Fase transitoria di ipertiroidismo legata alla aumentata liberazione di ormoni
conseguentealdannoprodottosullaghiandoladalprocessoinfiammatorio.
Fase ipertiroidea della tiroidite di Hashimoto Aumento del rilascio ormonale conseguente al
dannoinfiammatorio.
Tireotossicosi factitia Disturbo psiconevrotico da ingestione di eccessive quantit di ormoni
tiroidei.
Formerare:
o Strumaovarico
o Carcinomametastaticodellatiroide
o Molaidatiforme
o Tireotossicodahamburger
o TumoriipofisarisecernentiTSH
o ResistenzaipofisariaalT
3
eT
4
.
Con tireotossicosi si intende un eccesso di ormoni tiroidei che diverso da ipertiroidismo che comprende
invecelemanifestazioniclinichelegateallaumentodegliormonitiroidei.
MORBODIBASEDOW
Colpisce12%dellapopolazione.10voltepifrequentenellafemmina.pifrequentetrai4060anni.Il
gozzochesiformapuesseredidimensionivariabili.
Semeiotica IIIanno BottossoStefano
31
Manifestazionicardiovascolaridellipertiroidismo:
TachicardiaCardiopalmo
Dispneadasforzo
Anginapectorisperdiminuitariservacoronarica
Aumentodellagittatasistolicaediminuitotempodicircolo
Aumentodellapressionedifferenziale
Polsoampioecelere
Ittoaumentato
Clickmesosistolicoallapunta
Sipuarrivare,secisonogiproblemicardiaci,alloscompensocardiacoadaltagittata.
ConlECGsinota:
Tachicardiasinusale
Tachiaritmiasopraventricolare.
Conirepertiecografici/radiologicisipunotareilprolassodellamitrale.
Manifestazionimetabolichedellipertiroidismo:
o Aumentodelmetabolismobasale
o Aumentodellaproduzionedicalore(febbricola,intolleranzaalcaldo,aumentodellasudorazione)
o Caloponderale
o Ipocolesterolemia
o Aumentodelmetabolismoproteico.
Manifestazionegastrointestinalidellipertiroidismo:
Diarreae/oaumentodifrequenzadellalvo
Iperemesi.
Manifestazionineuropsichichedellipertiroidismo:
Nervosismo
Insonnia
AgitazionepsicomotoriaPsicosi
Finitremori.
Manifestazionineuromuscolaridellipertiroidismo:
Astenia,facilestancabilit
Retrazionedellapalpebrasuperiore.
SintomiocularidelmorbodiBasedow:
o Sempliceprotrusionedelbulbo
o Congestionecongiuntivale(arrossamento,sensazionedicorpoestraneo,lacrimazione)
o Chemosi,fotofobia
o Oftalmoplegiacondiplopia
o LagoftalmoCheratiti
o AumentodellapressioneretrobulbareStasivenosa,neuriteottica,atrofiaottica.
o Dislocazionedelbulbo.
NelmorbodiBasedowsihaancheedemapretibiale.
Semeioticaocularedellipertiroidismo:
SegnodiGraefeFacendofissarealpazienteunditochevengaabbassatodallaltoversoilbasso,
lapalpebrasuperioredelpazientenonseguelocchioerimanescopertountrattodisclera.
Segno di Moebius Facendo fissare al paziente un dito che venga lentamente avvicinato sin
davantialnaso,unodeidueocchioentrambidevianoallesternoabbandonandolaconvergenza.
SemeioticaocularedelmorbodiBasedow:
Segno di Dalrymple Retrazione palpebrale superiore e/o inferiore che pu associarsi ad edema
edinspessimentopalpebrale.
SegnodiKocherSguardofisso,ipervigile,quasispaventato.
SegnodiRosenbachSottiletremorepalpebraleapalpebresocchiuse.
SegnodiStellwagriduzionedellafrequenzaedellampiezzadellammiccamento.
Semeiotica IIIanno BottossoStefano
32
Perilgozzotossicosifa:
EcografiaValutazionemorfologica:
o Formavolume
o Secisononoduli
o Seinodulisonocisticiono
o Omogeneit
o Presenzadicalcificazione
o Seassociataadopplersivalutanoancheivasi.
Scintigrafia Si valuta la funzionalit della ghiandola. Si inserisce il tecnezio radioattivo.
Fisiologicamentesihaunadistribuzioneomogenea.Secunnoduloiperfunzionante,essoattraeil
tracciante(ipercaptante)evienedettonodulocaldo.Secunnoduloipofunzionante,nonattraeil
tracciante(ipocaptanteominus)evienedettonodulofreddo.Inodulifreddipifrequentemente
nascondonountumore.
AGOASPIRATO
Lagoaspiratotiroideounindaginechepermettelanalisidimaterialeaspiratodaunnoduloodaunazona
di tessuto tiroideo. La metodica FNA (FineNeedle Aspiration) oggi considerata la tecnica di indagine
tiroidea non chirurgica pi specifica e sensibile. Per alcuni tumori maligni, come il carcinoma papillare,
lagoaspirazione ha dimostrato di essere molto pi valida della diagnosi fatta su sezioni di tessuto
congelate.
Lepatologiedellatiroidehannounanettaprevalenzafemminile.Dal4al7%dellapopolazioneadultahaun
nodulo tiroideo palpabile. Il 5% delle donne dopo i 45 anni ha un nodulo tiroideo palpabile. La frequenza
della popolazione generale pi alta nelle aree a carenza iodica. Solo una piccola percentuale di questi
nodulimaligna(5%).
ValutazionepreFNA:
Anamnesi
Esameobiettivotiroide
Funzionalittiroidea
Ecodopplertiroideo
Scintigrafiatiroidea.
Fattoridirischioperilcarcinomaallatiroide:
Et<20annio>60anni
SessoMaschi>femmine
Irradiazionesutestae/ocollo
Familiaritpercarcinomamidollare
Familiaritpercarcinomapapillare
Nodulosingolo
Rapidoaccrescimentodelnodulo
CrescitasottoterapiasoppressivaconLT4(Ltiroxina)
Fissit,consistenzadura
Linfoadenopatia.
Caratteristicheecografiche:
Strutturasolida
Diametroanteroposterioremaggioredeldiametrotrasversale
Spiccataipoecogenicit
Marginiirregolari
Presenzadifinicalcificazioni
Vascolarizzazionesolooprevalenteintranodulare.
Semeiotica IIIanno BottossoStefano
33
LFNA pu essere eseguito con o senza assistenza ecografica. Esistono aghi di lunghezza variabile da
utilizzare a seconda della profondit del nodulo. Si utilizza una siringa da 10cc inserita in un dispositivo a
pistolachepermettelaspirazionedelmaterialeprelevatograzieallapplicazionediunapressionenegativa.
Ilpazientedeveesseredistesoconuncuscinosottolespalleperpermetterelagiustaestensionedelcollo.
Si effettua la palpazione del nodulo da agoaspirare e si inserisce lago che va tenuto fisso con due dita.
Mobilizzazione ripetuta dellago avanti ed indietro per 1015 volte in modo da permettere una corretta
espirazionedicelluleecolloide.
Alcune gocce del materiale aspirato dovranno essere prontamente deposte su un vetrino per essere
strisciate.Ivetrinicosallestitidovranno:
Essereimmersiinetanolo95%primadellacolorazionesecondoPapanicolau
LasciatiessiccareallariaperlacolorazioneconMGG.
La puntura provoca un leggero fastidio, come una normale iniezione intramuscolare, ma allinterno della
ghiandola tiroidea non ci sono recettori dolorifici per cui superato lo strato cutaneo non dovrebbe essere
percepito alcun dolore. Si pu percepire unirradiazione del dolore dietro lorecchio, questo per la
stimolazionediterminazioninervosecutanee.
LecomplicanzedelFNAsono:
Ematoma
Episodiovasovagale
Perforazionedellatrachea(rarissima).
Uneventualetumorenonpuesseredisseminatodallago.
controindicataconpazienticonalteratocoagulazione.
TUMORI
Benigni:
o Adenomafollicolare:
Macrofollicolareocolloide
Fetale
Embionale
AcellulediHurtle.
o Teratoma
o Lipoma
o Emangioma
o Cisti.
Maligni:
o Primitivi:
Differenziati:
Carcinomapapillare
Carcinomafollicolare
Carcinomamidollare.
Indifferenziati
o Linfoma
o Metastasitiroideedaaltritumori.
Semeiotica IIIanno BottossoStefano
34
VALUTAZIONE DELLA PRESSIONE VENOSA
Completalesameobiettivodelcuore.
La pressione venosa centrale pu essere valutata misurando la distanza verticale in centimetri dallangolo
sternale fino al menisco superiore della colonna ematica della vena giugulare esterna destra. La testa e le
spalle del paziente devono essere sollevate a 45. I valori normali si aggirano sui 3cm a cui bisogna
sommarei5cmfissichesonoladistanzadellangolodiLouisdalcentrodellatriodestro.Ivalorequindidi
8cmdisangue.
Alternativamente la pressione venosa pu essere valutata esaminando le vene del dorso della mano. Il
pazienteinposizionesemiassisa,abbassalamanoalsisottodellivellocardiacoperiltemponecessarioa
produrre una distensione delle vene del dorso. Larto viene poi passivamente e lentamente sollevato.
Normalmente le vene collabiscono quando il livello del dorso della mano raggiunge il livello dellangolo
sternalediLouisodellincisurasoprasternale.
PULSAZIONIGIUGULARI
Le vene del collo possono essere dilatate e pulsanti quando il paziente giace disteso. Non dovrebbero
invece essere dilatate quando il paziente seduto. Alla posizione di 45 gradi dalla orizzontale, non vi
dovrebbero essere n turgore n pulsatilit delle vene del collo al di sopra del livello del manubrio dello
sterno. Se esiste turgore e pulsatilit, la pressione venosa probabilmente aumentata. segno di uno
scompensodelcuoresinistro.necessarioesaminarenonsololevenegiugulariesterne,maanchequelle
interne,chedecorronoaldisottodelmuscolosternocleidomastoideo.
Unapulsazionevisibiledellavenagiugulareinterna,spessomaleinterpretatacomepulsazionedellarteria
carotide.Lispezionedavicinorivelaspessochelepulsazionivenosesonomultifasiche(almenoduepicchi
per ciclo) mentre le arteriose sono monofasiche. Se le pulsazioni sono di origine venosa, saranno
influenzate dai cambiamenti di posizione del corpo. Saranno pi pronunciate quando il paziente giace
disteso,emenopronunciateodassentiquandoegliseduto.
In presenza di insufficienza cardiaca congestizia, inoltre, una compressione effettuata sul quadrante
addominale superiore destro, mentre il paziente continua a respirare normalmente, provocher un
aumento del livello delle pulsazioni quando queste siano di origine venosa. Viene detto riflesso
epatogiugulare. Nella persona normale una compressione ferma esercitata sulladdome superiore per un
minuto, senza interferenze con la respirazione del soggetto, non aumenta la pressione venosa oltre i due
centimetri.Aumentisuperiorisonotipicidiunreflussoepatogiugularepositivo.
POLSIVENOSI
Se si effettua la registrazione grafica delle pulsazioni delle vene giugulari, si nota una successione di onde
positiveenegative:
OndaaPositivaDovutaallacontrazioneatriale
Onda c Positiva Dovuta al fatto che durante la contrazione isovolumetrica del ventricolo, il
piano valvolare atrioventricolare viene sospinto entro la camera atriale ove sporge e crea londa
c.
Onda x Negativa Dovuta al fatto che durante la fase di eiezione ventricolare, il piano
valvolare atrioventricolare viene stirato verso il basso, per cui la camera atriale si dilata. La
distensioneatrialesufficienteacreareunacadutadellapressione,registratacomeondanegativa.
Ilpuntoxsegnalafinedelrilasciamentoatriale.Questaincisuraprofondaprendepureilnomedi
collasso sistolico: mentre infatti il ventricolo si contrae (sistole), latrio si rilascia e la pressione
cade(collasso).
OndavPositivaDovutaalfattochenellatriocontinuaadarrivaresanguedallevenecavee
dal seno coronarico gi al termine della presistole (onda a). Quando la pressione di riempimento
atrialedistendeattivamenteleparetidellatrio,siinscrivelondapositivav,ilcuiacmecorrisponde
allaperturadellavalvolatricuspide.
Semeiotica IIIanno BottossoStefano
35
Onda y Negativa Creata dallo svuotamento dellatrio che produce una graduale distesa di
pressione. Questa seconda caduta negativa si chiama pure collasso diastolico perch avviene
duranteladiastoleventricolare.
Esistono due tipi di polsi venosi, in base al tempo di comparsa del polso venoso riferito alla sistole
ventricolare:
Presistolico Corrisponde allonda a. Questa onda del polso giugulare compare 0.10.2 secondi
prima del polso carotideo. necessario ricordare che londa a non si rileva in presenza di
fibrillazioneatrialeacausadellassenzadellasistoleatriale.presente:
o Nellipertensionepolmonare
o Nellastenosivalvolarepolmonare
o Nellastenosidellavalvolatricuspide
o Intuttiicasiincuilacomplianceventricolaredestraridotta.
SistolicoCorrispondeallondav.Questaondadelpolsogiugularesincronaoseguedipocoil
polsocarotideo.marcatanellinsufficienzadellatricuspide(insiemeconlepulsazionisistolichedel
fegato congesto). Se lo scompenso trattato e la pulsatilit dovuta allonda v scompare dalle
venedelcollo,cisignificachelinsufficienzadellatricuspiderelativaenonorganica.
necessariochelesaminatorepalpilarteriacarotideoppostaedosserviseilpolsovenosoprecedeose
sincronoconquellocarotideo.
Semeiotica IIIanno BottossoStefano
36
ESAME OBIETTIVO DELLOCCHIO
OCCHIOESTERNO
compostoda:
Palpebre
Congiuntiva
Ghiandolalacrimale.
Lesameobiettivodegliocchivieneeseguitoinmanierasistematicainiziandoconlesopraccigliaeditessuto
circostantieprocedendoversolinterno.
SopraccigliaVannoispezionatevalutandone:
o Dimensioni
o Estensione
o ConsistenzadeipeliEdesempioselesopraccigliasonospesseenonsiestendonooltreil
cantotemporaleilpazientepuessereaffettodaipotiroidismo.
ZonaorbitariaBisognaispezionareallaricercadi:
o Edemi
o Turgidit
o Cedimentodeitessutisottostanti.
Va valutata anche leventuale presenza di xantelasmi, cio di placche rilevate di colesterolo
depositatopifrequentementealivellodellaporzionenasaledellapalpebrasuperioreoinferiore.
OcchichiusiBisognaesaminarliallaricercaditremoriodifascicolazionidellepalpebre(segnodi
ipertiroidismo).
Palpebre Ispezionare valutando la loro capacit di aprirsi o chiudersi in maniera completa.
Bisogna cercare la presenza di arrossamento, desquamazione o tumefazione del margine
palpebrale (blefarite). Le ciglia devono essere presenti su ambedue le palpebre e devono essere
rivolteversolesterno.
o Ptosi Quando locchio aperto la palpebra superiore deve coprire una parte delliride,
ma non la pupilla. Se una delle palpebre superiori copre una parte maggiore di iride
rispettoallaltrapuesserepresenteptosi.Puessereindicativadiunaipotoniacongenita
o acquisita del muscolo elevatore o di una paresi di una branca del III paio. La ptosi
palpebrale se associata a miosi ed enoftalmo pu essere dovuta a paralisi del simpatico
cervicaleoSindromediBernardHorner.Inquesticasiperdutalazionetonicadelmuscolo
diMuellerelarimapalpebralerisultaridotta.
o Entropion Il bordo libero palpebrale rivolto verso linterno. Le ciglia possono causare
irritazione congiuntivale e corneale, facendo aumentare il rischio di uninfezione
secondaria.
o Ectropion una condizione opposta alla precedente con eversione del bordo libero
palpebrale, pi spesso quello inferiore, e con esposizione minore o maggiore della
superficiecongiuntivale.
o OrzaioloCorrispondealforuncolodellapelle.dovutoallasuppurazionedelleghiandole
di Zeiss alla base di una ciglia sotto forma di tumefazione arrossata del bordo palpebrale
perlopicentratadaunaciglia.
o Trichiasi Alterazione acquisita piuttosto frequente della direzione delle ciglia che sono
rivolteversolinternoinmanieratalechegrattanolasuperficiecorneale.
o Calazio Infiammazione granulomatosa delle ghiandole di Meibomio (sono ghiandole
sebacee). In genere una infiammazione cronica in conseguenza dellocclusione del sotto
ghiandolareconcompartecipazionealprocessodeitessuticircostanti.
o LagoftalmoImpossibilitdichiuderecompletamentelocchio.
Congiuntive La congiuntiva di solito non visibile, chiara e libera da eritemi. Per ispezionare la
congiuntivachecoprelapalpebrainferioresifaguardareilpazienteinaltoesiabbassalapalpebra
inferiore. Lispezione della congiuntiva tarsale superiore si effettua solo quando si sospetta la
Semeiotica IIIanno BottossoStefano
37
presenza di un corpo estraneo. Si chiede al paziente di guardare in basso mentre si tirano
delicatamentelecigliainbassoedinavantipervincerelaforzadisuzionetralapalpebraedilglobo
oculare.Quindirovesciarelapalpebrasuunpiccolotamponcino.Dopoaverispezionatoerimosso
eventualicorpiestraneifarritornarelapalpebraallasuaposizionenormale;chiederealpazientedi
guardareinaltomentresiapplicaunapressionesullapalpebra.
Alivellodellacongiuntivavannoevidenziatesipresenti:
o Alterazionivascolari:
IperemiaIlpazientepuaveresensazionedicorpoestraneo,bruciori,fotofobia:
Incorsodiprocessiinfiammatori
Informatransitoriainpresenzadiirritativiambientalicome:
o Freddo
o Fumo
o Vento
o Esposizionealuceintensa.
Informacronicaper:
o Difettirefrattivi
o Trichiasi
o Alcolismo
o Disturbimetabolici
o Disturbidigestiviprolungati.
Emorragia sottocongiuntivale Generalmente appare come presenza di sangue
vivoinunazonabendefinita,circondatadaunacongiuntivadiaspettonormale.Il
sangue rimane di solo rosso vivo a causa della diffusione diretta dellossigeno
attraversolacongiuntiva.Pumanifestarsi:
Insoggetticonfragilitcapillare
Inseguitoasforziparticolari:
o Starnuti,tosseconvulsa
o Parto.
Traumi
Infiammazionicongiuntivali
Senzacausaapparente.
o Affezioni flogistiche Si parla di congiuntiviti. Rappresentano la pi comune patologia
oculare. In genere il paziente ha senso di bruciore, senso di pesantezza, senso di corpo
estraneo,prurito,arrossamentodiffusoolocalizzato,lacrimazione,secrezione.Lacorneadi
solito trasparente, la pupilla di diametro normale. Considerando la causa possiamo
distinguerecongiuntiviti:
Batteriche,virali
Allergiche
Tossiche(endogeneedesogene)
Fungine
Parassitarie.
Unaspettoaciottolatoromanopuindicareunacongiuntiviteallergica.
o Processidegenerativi:
PterigoSiintendeunapiegaditessutocongiuntivalecheprogrediscealdisopra
della cornea, di solito dal lato nasale. Pu interferire con la visione se avanza fino
adinteressarelapupilla.Lopterigorappresenterebbelareazioneadunprocessodi
irritazione prolungata da flogosi croniche o da agenti atmosferici (frequente
infattinellepersoneespostealventoeallaluce).
PinguecolaComunissimanegliadulti,sipresentasottoformadinodulogiallastro
rilevato pi spesso localizzato dal lato nasale. Dal punto di vista anatomo
patologicositrattadiunadegenerazioneialinadeltessutosottoepiteliale.
o Lesionitraumatiche
Semeiotica IIIanno BottossoStefano
38
o Tumori.
OCCHIOINTERNO
compostoda:
Latonacafibrosalinvolucropiesternodelbulbooculare.Vienesuddivisainunaparteanteriore
(1/6),trasparente,lacornea,edinunaparteposteriore(5/6)dicoloritobiancastro,lasclera.
o Cornea Parte pi anteriore della tonaca fibrosa che si continua posteriormente con la
sclera, rispetto alla quale differisce per la curvatura, per la struttura e per le funzioni. La
superficie anteriore, convessa, direttamente a contatto con lambiente, la superficie
posteriore,concava,limitainavantilacameraanterioredellocchio(separaquindiilliquido
contenuto nella camera anteriore dellocchio dallambiente esterno). perfettamente
trasparente, costituendo uno dei pi importanti mezzi diottrici dellocchio (permette la
trasmissione della luce attraverso il cristallino fino alla retina). Il limite di transizione tra
sclera(bianca)ecornea(trasparente)bendelineatoeprendeilnomelimbus.Lacornea
priva di vasi sanguigni e viene nutrita dai vasi del limbus e dallumor vitreo. Possiede
uninnervazionesensitiva,principalmentesensibileaglistimolidolorosi.
o ScleraMembranamoltoresistente,dinaturaconnettivale,confunzionidiprotezioneedi
sostegno nei confronti delle membrane oculari pi interne. Su di essa si inseriscono i
tendini dei muscoli estrinseci dellocchio. una struttura avascolare che esteriormente
visibile come la parte bianca del globo oculare. In corrispondenza della giunzione
sclerocorneale si trova nella parte profonda della tonaca fibrosa, il sistema trasecolare
sclerocorneale,questaformazioneha grandeimportanzanellaregolazionedellapressione
endoculare.Lumoracqueo,prodottocontinuamentealivellodelcorpociliare,passainfatti
dallacamera posterioreaquellaanterioreattraversoilforopupillare,prende quindilavia
del sistema suddetto e penetrando allinterno del canale di Schlemm viene infine drenata
dalleveneepisclerali.
Tonaca vascolare o uvea (coroide, corpo ciliare e iride) situata tra la tonaca fibrosa e quella
nervosa. una membrana connettivale molto ricca di vasi, la cui funzione principale quella di
assicurareunaadeguatanutrizionedellaretina.
o Coroide Si estende nei 2/3 posteriori del bulbo. Ha colorito brunastro. La sua superficie
esternaconnessaconlasclera.Internamenteacontattoconlaparteotticadellaretina.
Posteriormentepresentaunforochedpassaggioalnervoottico.
o Corpo ciliare Continuazione anteriore della coroide, alla quale somiglia molto per la
struttura. Inizia a livello dellora serrata (la parte pi anteriore della retina) e continua poi
inavantifinoalmargineciliaredelliride.Puesseresuddivisoinduezone:
Posterioredellaorbicolociliareconsottilipiegheradiali
Anterioredettacoronaciliare,conpiccolirileviradiali,iprocessiciliariseparatida
piccole depressioni, vallecole, lungo le quali si dispongono filamenti formanti nel
loro insieme la zonula ciliare (di Zinn). Questi filamenti si inseriscono allequatore
delcristallino.Allafacciaesternadelcorpociliaresitrovailmuscolociliare.
o Iride porzione pi anteriore della tonaca vascolare. Si presenta come un diaframma che
stabilisce un confine tra la camera anteriore del bulbo e quella posteriore. Il centro
dellirideoccupatadaunforo,lapupilla.
Faccia anteriore Volta verso la camera anteriore e visibile per trasparenza
attraverso la cornea, ha il colore variabile da soggetto, secondo il grado di
pigmentazione. La sua superficie resa irregolare dalla presenza di numerose
creste a decorso radiale, evidenti soprattutto quando il foro pupillare ristretto e
dipiccoledepressione(sripte).
Faccia posteriore Volta verso la camera posteriore e poggiata sul cristallino, ha
aspettovellutatoecoloritoneroperlabbondanzadipigmento.
Semeiotica IIIanno BottossoStefano
39
Margine ciliare periferico, prosegue posteriormente con il corpo ciliare ed in
rapportoanteriormenteconlangolosclerocorneale.
Margine pupillare Circoscrive il foro pupillare. La sua zona di passaggio dalla
faccia anteriore delliride alla faccia posteriore della cornea ha il nome di angolo
iridocorneale.
Pupilla
Cristallino
Retina.
CorneaBisognavalutare:
o Trasparenza Usando una fonte luminosa tangenziale. Non devono essere visibili vasi
ematici,dalmomentochelacorneanonvascolarizzata.
o SensibilitcornealeControllatadalVpaiodinervicranicipuesserevalutatatoccando
la cornea con un batuffolo di cotone. La reazione attesa un ammiccamento che richiede
lintegritdellefibresensorialidelVpaioedellefibremotoriedelVIIpaio.
o Alivellodellacorneapossonoesseremesseinevidenza:
AffezioniflogistichePrendonoilnomedicheratitichepossonoessere:
UlcerativeSonomoltocomuniedancheilmedicointernistaavrspesso
mododivederle.Ildoloilsintomocostanteincorsodiulceracorneale.Il
paziente pu lamentare una semplice sensazione di corpo estraneo che si
accentua con i movimenti palpebrali o al contrario dei dolori pi diffusi di
tipotrigeminalepereretrooculari.Quasisemprepresentelacrimazione,
blefarospasmo, fotofobia. Vi pu essere un interessamento dellacuit
visivapiomenoimportanteasecondadellalocalizzazionedellalesione.A
parte causa esogene ed endogene (esoftalmo, lagoftalmo, ectropion) le
formeinfettivepicomunisonoquellevirali(herpes,adenovirus).
NonulcerativeSonodidiagnosimenoimmediata
Processidegenerativi:
Gerontox o arco senile costituita da una formazione semicircolare o
anulare biancastra dovuta al deposito di esteri colesterinici, situati alla
periferia della cornea in prossimit del limbus dal quale separato da un
bordo trasparente (intervallo lucido). Si riscontra praticamente, in forma
pi o meno accentuata, nella quasi totalit di individui oltre il 70 anno di
vita. Nei soggetti pi giovani pu essere indicativo di una alterazione del
metabolismolipidico.
ScleraDeveesseredicolorebiancoedovrebbeesserevisibilealdisopradelliridesoloquandole
palpebresonocompletamenteaperte.Sipossonoevidenziate:
o Malformazioni:
SclerabluEreditaria.Lasclerasottilelasciatrasparirelemembranasottostanti,le
quali appaiono blu. A questa anomalia si pu associare abnorme fragilit ossea e
sordit(SindromediVanderHoeve).
MelanosiLaporzioneanteriorepupresentareavoltedellemacchiebrunastrao
violaceechetraspaionoattraversolacongiuntivabulbare.
o Affezioniflogistiche:
Episclerite Infiammazione del tessuto episclerale e degli strati pi superficiali
dellasclera.
ScleriteFormapiprofondadiflogosi.SipuavereincorsodiTBC,reumatismo
cronico,iperuricemia.
o Processidegenerativi:
Semeiotica IIIanno BottossoStefano
40
Placca ialina senile scura di color ruggine e si forma appena anteriormente
allinserzione del muscolo retto mediale. La sua presenza non implica una
condizionepatologica.
Iride Lo strato epiteliale delliride ricco di pigmento e d la colorazione dellocchio. Siccome
insieme al corpo ciliare e la coroide compone luvea, i processi infiammatori di questa regione
prendonoilnomediuveite.Asecondadellaregionesidistinguono:
o Uveiteanteriore:
IriteInteressasololiride
CicliteInteressasoloilcorpociliare
IridocicliteSonointeressatientrambe.lapifrequente.
o Uveiteposterioreocoroidite
o Uveitediffusa.
PupilleDevonoessererotonde,ugualiedidimensioniuguali.Lamotilitpupillaregarantitada:
o Muscolo sfintere delliride Innervato da fibre parasimpatiche, provenienti dai nervi
mesencefalici di EdingerWestphal che decorrono nel nervo oculomotore comune e
attraversailgangliociliare.
o Muscolo dilatatore delliride Innervato da fibre simpatiche provenienti dal gangli
cervicale superiore aventi il pirenoforo nel centro ciliospinale di Budge del muscolo
dorsale.
Un ipertono vagale determina una miosi (diminuzione del diametro pupillare <2mm). Un ipertono
simpaticodeterminamidriasi(aumentodeldiametropupillare>5mm).
o MidriasiLapupillasidilatapereffettopereffettodi:
Farmacichestimolanoilsistemasimpatico:
Adrenalina
Anfetamine
Cocaina.
Farmacichebloccanoilparasimpatico:
Atropina
Scopolamina
disolitoassociataalcoma(diabete,alcol,uremia)edepilessia.
o MiosiLapupillasicostringepereffettodi:
Farmacichestimolanoilparasimpatico:
Pilocarpina,muscarina
Acetilcolina.
Farmacichebloccanoilsimpatico,comeiderivatidellasegalecornuta.
La forma ed il diametro della pupilla sono influenzati da vari fattori e si deve pertanto stabilire se
esiste:
o IsocoriapupillareNelsoggettonormaleentrambelepupillehannolostessodiametro.La
variazione unilaterale del diametro (anisocoria) pu essere lespressione sia di irritazione
chedilesionedelleviedeputateallamotilitpupillare.
o Isociclia pupillare Usualmente le pupille presentano la stessa regolarit di contorno ed
una forma circolare. In situazioni patologiche quali postumi di lesioni infiammatorie
delliride, tabe dorsale, paralisi progressiva oppure alterazioni congenite, il contorno pu
assumereformediverse:
Ovale talvolta secondaria a traumi cranici o emorragia intracranica. Fasi di
transizione tra la pupilla normale e la pupilla dilatata fissa associata allaumento
della pressione intracranica. Nella maggioranza dei casi torna normale con la
normalizzazionedellapressioneintracranica.
Agoccia
Irregolare.
SindromediClaudeBernardHornerSicaratterizzaper:
Anisocoriaconmiosimonolaterale
Semeiotica IIIanno BottossoStefano
41
Ptosipalpebrale
Enoftalmo(perdeficitdelmuscolodimuller)
Arrossamentodellametcorrispondentedelviso.
Indica una lesione distruttiva del simpatico cervicale che preposto alla contrazione del
muscolodilatatoredelliride.
SindromediParfourDepetitpresenta:
Anisocoriaconmidriasi
Sollevamentodellapalpebrasuperiore
Esoftalmo
Palloredellemifacciacorrispondente.
Indica una lesione irritativa del simpatico cervicale. Queste sindromi sono frequenti nelle
affezionidelmediastinosuperioreedinquelledellapicepolmonare(tumoridiPancost).
SindromediPancostSindromediBernardHornerpinevralgiacervicobrachialepiturbe
vasomotoriedellartosuperiore.
o Pupillotonia o reazione pupillare tonica La pupilla si dice tonica (pupillotonia) quando la
reazione alla luce abolita con la comune metodica, ma evocabile, seppure con una
reazione molto lenta, in adatte condizioni (prova in camera oscura). Reazione
allaccomodazioneconvergenza pu avvenire seppur lentamente e con intervallo anche di
cinque minuti. La pupilla tonica, spesso osservata in giovani donne, tra i 20 e i 30 anni, se
associata allassenza di alcuni riflessi profondi (sia patellari che achillei), costituisce la
sindromediAdiedigenesisconosciutaedicaratterebenignoenonevolutivo.
o HippusCostituitodalritmicoalternarsidicontrazioniedilatazionidellapupilla.Daalcuni
autoriconsideratounsegnoassociatoallasclerosimultiplaotumoricerebrali.Ingenere
perritenutoprivodiparticolaresignificatodiagnostico.
Riflessipupillari:
o Riflesso alla luce Esaminare il paziente in una stanza scarsamente illuminata. Illuminare
locchiodirettamenteconunalampadinatascabileedosservarelacostrizionedellapupilla.
o RiflessoconsensualeallaluceConsisteinunacostrizionepupillaredellocchiooppostoa
quello esaminato quando protetto con uno schermo dalla sorgente luminosa. Larco
riflessocostituitodaretina,vieottiche,corpigenicolati,nucleiiridocostrittoridiEdinger
Westphal del mesencefalo, nervo oculomotore comune, ganglio ciliato, muscolo sfintere
delliride.
Il riflesso alla luce sar abolito per una interruzione dellarco riflesso in qualsiasi punto
(retina,nervoottico,nervooculomotorecomune).
o RiflessodiaccomodazionePerprovocareilriflessodiaccomodazionesiinvitailpaziente
afissareunoggettolontanoqualchedecinadimetriesuccessivamenteafissareunoggetto
o il dito dellesaminatore posto a circa 2030cm di distanza. Si attua comunemente
ponendoilpazientedavantiadunafinestraefacendofissareprimaunoggettoadistanzae
successivamente la penna dellesaminatore posta a circa 20cm. La visione per vicino
comportacostrizionepupillare.
Lavalutazionedellarispostapupillareallaccomodazionerivesteunimportanzadiagnostica
solo in presenza di una contemporanea alterazione della risposta pupillare alla luce. Una
mancata reazione alla luce diretta con conservazione del riflesso costrittivo nel corso
dellaccomodazioneeconvergenzatalvoltaosservabileneipazientiaffettidasifilideoda
diabete(fenomenodiArgyllRobertoson).
o Riflesso pupillare alla convergenza Le pupille divengono miotiche seguendo lavvicinarsi
delditodellosservatoreallapuntadelnaso.
La valutazione combinata del diametro pupillare e della reattivit alla luce ha grande importanza
pratica.
o MiosibilateralerigidaSipuosservarenel:
Sindromedaipertensioneendocranicaconsofferenzaolesionedelponte
Intossicazionedafenotiazine
Semeiotica IIIanno BottossoStefano
42
Intossicazionedaoppiacei(eroina,morfinaeintalcasolamiosicedeallinstallazione
dicollirioalnaloxone)
Avvelenamentodaesterofosforici
Muscarina(amanitamuscaria).
o MidriasibilateralerigidaSipuavereincorsodi:
Dannomesencefalicogravedovutoasofferenzaanossicadeicentrinervosi(questosi
verificageneralmentenelcollassocardiocircolatorioconsincope).
Intossicazionedabarbiturici
Intossicazionedaatropina
Intossicazionedaanfetamine
Intossicazionedacocaina.
o MidriasiunilateralerigidaEsprimegeneralmentelesionedelnervooculomotorecomune
(IIIpaio).Mapuessererealizzatada:
Aumentodellapressioneintracranica
Traumacranicoconematoma
Compressionesultroncoencefalicopertumoreoaneurisma.
evidente che in questi casi bisogna essere certi che la dilatazione o costrizione delle
pupillenonsiadovutaadinstallazionedicolliri(adesempioatropinaopilocarpina).
CristallinoDovrebbeesseretrasparente.Quandoilluminatopuappariredicolorgrigioogiallo.
Lesamedelcristallinoconloftalmoscopioaiuteragiudicarelasuatrasparenza.
CatarattaOgniopacitdelcristallinochepuinteressarelacortecciaoilnucleo.Lacapsuladella
lentenondivienemaiopaca.Puessere:
o Congenita
o Acquisita:
Catarattasenile
Catarattatraumatica
Catarattadaagentifisici
Catarattadioriginetossica
Cataratta in corso di altre malattie dellorganismo (diabete, galattosemia,
ipoparatiroidismo, sindrome di Down, ipopituitarismo, ipogonadismo,
iposurrenalismo).
CatarattacomplicataSiintendelopacizzazionedellalentechesopravvienecome
conseguenza di unaltra malattia oculare: cheratite, uveite, distacco della retina,
glaucomaacuto,miopiaelevata,tumoriendoculari.
Semeiotica IIIanno BottossoStefano
43
CIANOSI
Per cianosi si intende una colorazione bluastra della cute e delle mucose visibili dovuta ad eccesso di
emoglobina(Hb)ridottanelsanguecapillare.LHbridottadeveesseremaggioredi5g/100ml.importante
la quantit assoluta e non quella relativa. I soggetti anemici infatti sono difficilmente cianotici. I soggetti
poliglobulicisonoinvecepifacilmentecianotici.
PseudocianosiColorazionebluastradellacutedovutaalladeposizionedisostanzeestranee:
ArgentoArginosi(coloregrigioazzurro)
OroAuriasi
ArsenicoMelanosidaarsenico.
Lecondizionichepossonomodificarelespressioneclinicadellacianosisono:
PigmentazionedellacuteLapigmentazionescuraoiperbilirubinemia
Statodeicapillaricutanei
Vasodilatazionesuperficialefacilita
Spessoredellacute.
Cianosi pu essere pi facilmente osservata dove la cute pi sottile, scarsamente pigmentata e
riccamenteirroratacomelobodellorecchio,labbra,lettoungueale,
Lacianosinonsempresegnodiipossiemia.Puesserepresenteunagraveipossiemiasenzacianosiinun
soggettoanemicoonellavvelenamentodamonossidodicarbonio(granpartedellHbvienebloccatadalCO
enonpulegarelO
2
).Viceversapuesserepresentecianosisenzaipossiemiainunsoggettopolicitemico.
CLASSIFICAZIONE
Lacianosisipudividerein:
Centrale La saturazione di ossigeno minore della norma e quindi lHb ridotta aumenta nel
sanguearterioso.Ilsanguepartegidesaturatodalventricolosinistroper:
o Difettosaossigenazionedelsanguealivellopolmonare
o Patologicomescolamentodelsanguevenosoconsanguearteriosoprimachequestovenga
immessonelcircolosistemico
o Presenzadiemoglobineanomaleconalterataaffinitperlossigeno.
sempregeneralizzataedinrapportoallipossiemia.
Periferica Si verifica per aumentata estrazione di O
2
da parte dei tessuti e quindi nel versante
venulare dei capillari presente un contenuto di Hb ridotta maggiore di 5gr/100ml. Laumentato
depauperamentoperifericodiO
2
generalmenteconseguenzadirallentamentodellacircolazione,
chepuessere:
o SistemicoPeresempionelle:
Sindromidabassaportata
Stasivenosadelgrandecircolo.
o LocalizzatoComenel:
Vasospasmoarteriolare
Trombosivenosaperiferica.
siadistrettualechegeneralizzataedcorrelataallaumentodelladifferenzaarterovenosadiO
2
.
MistaRiconoscemeccanismiinpartedioriginecentraleinpartediorigineperiferica.
CAUSE
Cianosicentrale:
o RidottasaturazioneinO
2
delsanguearterioso:
Ridottapressioneatmosferica(grandialtezze)
Alteratafunzionepolmonare:
Ipoventilazionealveolare:
o Peralteratostimolocentrale
o Alterazionidelsistemaneuromuscolare
o Alterazionidellaparetetoracica
Semeiotica IIIanno BottossoStefano
44
o Alterazionidellevieaeree.
Alteratorapportoventilazione/perfusione
o Atelettasia
o Pneumotorace
o Polmonitemassiva
o Ecc
AlteratadiffusionealveolocapillaredellO
2
.
Shuntanatomici:
Cardiopatiecongenitecianotiche
Fistolearterovenosepolmonari.
Emoglobinaconscarsaaffinitperlossigeno
o AumentodellHbtotalePoliglobulia.
Cianosiperiferica:
o Generalizzata:
Ridottaportatacardiaca
Esposizioneabassetemperature.
o Distrettuale:
Ostruzionearteriosa:
Embolia
Trombosi
Vasospasmo.
Ostruzionevenosa:
Flebotrombosiotromboflebite.
Cianosimista:
o Insufficienzacardiacacongestizia:
Componente centrale Dovuta alla difettosa ossigenazione del sangue arterioso
perlacompromissionedegliscambialveolocapillaridovutialledemainterstiziale
Componente periferica Dovuta alla riduzione della portata cardiaca ed
allostacolatoritornovenoso.
o Poliglobulia:
Componente centrale Legata allimpossibilit di ossigenare una quantit di Hb
troppoelevata
Componente periferica Dovuta al rallentamento del circolo per iperviscosit
ematica.
FATTORICHEINFLUENZANOLATTIVITPERLOSSIGENO
Riduzione dellaffinit per lossigeno (spostamento della curva di dissociazione dellO
2
verso
destra):
o Aumentataconcentrazioneidrogenionica(minoredelpH)
o AumentodipCO
2
o Aumentodellatemperatura
o Aumento di DPG Adenosindifosfato, adenosintrifosfato e fosfato inorganico negli
eritrociti.
o Anemia
o Soggiornoadaltaquota.
Aumento dellaffinit per lossigeno (spostamento della curva di dissociazione dellO
2
verso
sinistra):
o Diminuitaconcentrazioneidrogenionica(maggioredelpH)
o DiminuzionedipCO
2
o Riduzionedellatemperatura
o Diminuzione di DPG Adenosindifosfato, adenosintrifosfato, fosfato inorganico negli
eritrociti
Semeiotica IIIanno BottossoStefano
45
o Sangueconservato(daemoderivati)
o Sanguefetale
o Aumentodicarbossiemoglobinaemetaemoglobinaeritrocitaria.
CONCLUSIONI
LacianosisiverificaperunaalterazionedelnormalefunzionamentodeltrasportodiO
2
.Questorichiede:
1. UnacorrettaventilazioneediffusionepolmonarecheassicuriunaadeguatapO
2
alveolareprimaed
arteriosapoi.
2. LapresenzadiadeguataquantitdiHbnormaleingradodigarantirecaptazioneecessionediO
2
3. Lacapacitdelsistemacardiovascolaredifornireatuttiitessutiunaquantitdisangueossigenato
sufficienteallerichieste.
Semeiotica IIIanno BottossoStefano
46
ESAME OBIETTIVO DEL SISTEMA NERVOSO
SISTEMAPIRAMIDALE
Ilsistemapiramidalecostituitodadueordinidineuroni:
PrimoneuroneCentrale
SecondoneuronePeriferico.
Ilneuronecentrale(protoneurone)situatonellacortecciamotrice(circonvoluzioneprecentrale)edilsuo
cilindrassi si raccoglie a livello della capsula interna. A livello del bulbo ha luogo la decussatio, cio
lincrociamento dell8090% delle fibre (fascio piramidale crociato). Nel midollo scendono quindi due fasci
piramidali:
Fascio piramidale crociato che oltrepassa la linea mediana e decorre nel cordone laterale del
midollodellatoopposto
Fasci piramidale diretto (10% delle fibre piramidali) che decorre, senza incrociarsi, nel cordone
anterioreomolaterale.
Entrambi i fasci terminano nelle corna anteriori del midollo spinale, prendendo contatto col neurone
periferico ed esercitando su di esso una funzione di controllo per lo pi inibitorio. Il neurone periferico (o
secondoneurone)situato:
Perinervicranicineinucleimotoricorrispondenti
Perinervispinalinellecornagrigieanteriori.
Il neurone periferico corrisponde al motoneurone dellarco diastatico od arco riflesso elementare. I
cilindrassi del secondo neurone decorrono nei nervi periferici assieme a fibre sensitive (nervi sensitivi e
motori)oppuresoli(neinervimotori)eterminanonelleplacchemotricideimuscoli.
PARALISIFLACCIDA(SINDROMEPIRAMIDALEDEFICITARIA)
FacciaLacommissuralabialeabbassatadallatooffeso(paralisidelfaccialeditipocentraleconintegrit
del facciale superiore. La lingua, se sporta, devia verso il lato paralizzato. C deviazione coniugata della
testaedegliocchi(ilmalatoguardalemisferocerebraleleso).
Arto superiore Nellemiplegia larto superiore interessato in modo pi marcato della faccia e dellarto
inferiore. La paralisi predomina nei muscoli estensori e supinatori. La mano cade in flessione e giace in
pronazione. Facendo tenere le braccia orizzontalmente in avanti, dal lato paralizzato il braccio si abbassa
primaelamanoassumeunatteggiamentocascante,conleditainsemiflesisone.
Arto inferiore Larto paralizzato si trova spesso in rotazione esterna con il piede in estensione plantare
(vedimanovradiMingazziniesegnodiBarr).
Durante la fase di flaccidit i riflessi tendinei sono normali o aboliti, soprattutto durante il coma. La loro
accentuazioneindicailpassaggioallostatospastico(sindromepiramidaleirritativa).
PARALISISPASTICA(SINDROMEPIRAMIDALEIRRITATIVA)
Uno o due mesi dopo lesordio dellemiplegia compaiono contratture muscolari dovute ad una
esagerazionedeltonomuscolare.
FacciaetroncoImuscolidellafacciaedeltroncosonoperlopiindenni.Lapalpazionedelladdomenon
offreresistenza.Lispezionedelvoltonopermettediidentificareillatoparalizzato.
ArtosuperiorePredominalacontratturainflessione.
ArtoinferiorePredominalacontratturainestensione.
Iriflessitendineiedosteopriosteisonoesagerati.
Linterruzione o distruzione delle vie di moto in qualsiasi punto del loro percorso o in qualunque loro
strutturaavrcomeconseguenzaunaparalisi.Icaratteriditaleparalisisonopermoltodiversiaseconda
chelaviadimotointerrottasiailprimoneurone(centrale)oilsecondoneurone(periferico).
Linterruzionedelmotoneuronecentrale,aqualsiasilivelloessaavvenga,comporta:
Semeiotica IIIanno BottossoStefano
47
1. Perdita dei movimenti volontari degli arti, contro lateralmente alla lesione cerebrale (paralisi
piramidaleocentrale)
2. Aumento del tono muscolare per cui la paralisi si definisce spastica (in realt, in caso di lesione
acuta vascolare o di lesione acuta trasversa del midollo, inizialmente la paralisi flaccida, con
abolizione dei riflessi, in quanto i centri spinali, abituati a lavorare sotto controllo della via
piramidale,privatidiquestacollaborazione,restanoincapacitperqualchetempodifunzionareda
soli.
3. Esaltazionedeinormaliriflessipropriocettividellostessolatodellaparalisi(controfismomuscolare
conservato).
4. Comparsadiriflessipatologici:
o Fenomeno di Babinski Estensione dorsale, lenta, dellalluce, allo strisciamento di una
puntasmussasulmargineesternodellapiantadelpiede.
o ClonodellarotulaedelpiedeSuccessionerapidaeritmicadicontrazioniedecontrazioni
che persiste per tutto il tempo che si mantiene con la mano la rotula spinta bruscamente
versoilbassoodilpiedebruscamenteflessodorsalmente.
5. Scomparsadeiriflessicutaneiaddominalidellostessolatodellaparalisipiramidale.
Lalesionedelmotoneuroneperifericoinvececaratterizzatada:
1. Paralisiomolaterale
2. Perditadeltonomuscolare(paralisiflaccida)
3. Deficitdeltrofismodeimuscoliinteressatidallaparalisi
4. Abolizionedeiriflessipropriocettivi.
ESAMENEUROLOGICO
Comprende:
Esamedellinguaggio
Sistemamotorio
Sistemasensitivo
Sistemacerebellare
Nervicranici
Posturaedeambulazione
DISTURBIDELLINGUAGGIO
Ipossibilidisturbidellinguaggiosono:
1. Disfasia (o se completa afasia) Quando il paziente ha difficolt a formulare con frasi o parole
esatteilpensierochevuoleesprimere,ancheconunadeguatacapacitdiarticolazione.Lalesione
interessaunodeicomplessimeccanismidellinguaggionellemisferodominante.Sintomididisfasia
sono anche i disturbi della scrittura (disgrafia), lincapacit di comprendere le parole (disfasia
recettiva)eitestiscritti(dislessia).
2. Disartria(anartria)Quandoiltonodellavoceeilcontenutodellinguaggiosononormali,masono
alterate larticolazione e la pronuncia delle singole frasi. dovuta ad un disturbo del controllo dei
muscoli che agiscono nellarticolazione del linguaggio, causato da una lesione del primo e del
secondomotoneurone,delsistemacerebellareodimuscolistessi,dunqueapilivelli.
3. Disfonia (afonia) Quando il paziente pur parlando produce suoni con alterata tonalit o
addirittura bisbigliati. dovuta a patologie della laringe e delle corde vocali. Se il paziente in
gradoditossirenormalmentepotrebbetrattarsianchediunamanifestazioneisterica.
4. MutismoQuandoilpazientecoscientemanonsisforzadiparlareodiemetteresuoni.Rientra
in genere nellambito di un disturbo psicologico, ma si pu osservare anche in lesioni della parete
anterioredelterzoventricoloedellasuperficieposteromedialedellobofrontalebilateralmente.Un
completomutismotalvoltadovutoaunagraveafasiamotoria(afasiadiBroca),mailpaziented
limpressionediprestareattenzioneeditentaredicomunicare,ancheseincapacediparlare.
Semeiotica IIIanno BottossoStefano
48
SISTEMAMOTORIO
Le conoscenze sul meccanismo di funzionamento dellunit motoria possono essere approfondite
attraversolostudiodi:
Tono muscolare Viene definito come il grado di tensione presente nel muscolo a riposo. Se un
muscolovienepalpatomentreariposo,omeglioselesaminatoremobilizzapassivamentegliarti
oilcapo,siapprezzauncertogradodiresistenzamuscolareindicatocometonomuscolare.Questa
tensione attiva presente nel muscolo normale un fenomeno di natura riflessa e dipende in gran
partedalriflessodistiramentomiotatico.
Siesamina:
o Latteggiamentogeneraledelpaziente:
Posturadeltroncoinposizionediriposo
Posturadelcapoecollo
Posturadegliarti.
Ciascun atteggiamento va confrontato con il lato opposto o con il tronco. Queste
osservazioni sono ripetute con paziente seduto, in piedi e durante la marcia. In questo
modo vengono osservate le risposte dei vari muscoli alla gravit e le variazioni dovute al
pesodellatestaedegliarti.
o Sisaggialaresistenzapassivaallamobilizzazionedegliartialivellodiciascunaarticolazione
(con movimenti di estensione e flessione ripetuti varie volte perch ad esempio la troclea
dentatanonsievidenziasubito).
o Si sollevi un braccio del paziente e lo si lasci cadere sul letto, si effettui la stessa manovra
sullaltrobraccio,esiconfrontinoimovimentichedisolitonerallentanolacaduta.Questa
provaparticolarmenteutileneipazientiinstatostuporosoeinquellinoncollaboranti.Si
fletta poi lanca, si sollevi larto inferiore fino a formare un angolo pi che retto con il
ginocchioelosilascicadere,notandoancheinquestocasoinormalimovimentidiarresto.
Iltonopotresserenormale,aumentatooridotto.Siparlerpertantodi:
o NormotoniaResistenzamoltomodestaconcaratteristichediplasticit
o IpertoniaLipertonopuesserecosmarcatodaimpedirelamobilizzazione.Cisonodue
tipidiipertonia:
Ipertonia piramidale o spasticit Questo il segno di una lesione del primo
motoneurone, cio delle vie piramidali. Si determina una resistenza nella
mobilizzazione passiva di arti o segmenti di arti che aumentano gradatamente
finch ad un certo livello di stiramento cessa allimprovviso (fenomeno del
temperino o coltello a serramanico). Lipertonia interessa i muscoli antigravitari e
cio:
Nellartosuperioreiflessoriepronatoridellavambraccioeflessodelpolso
edelledita
Nellarto inferiore gli adduttori ed estensori della coscia e della gamba e i
flessoridelpiedeedelledita.
Si viene a determinare un atteggiamento tipico con arto superiore flesso ed
intraruotato e arto inferiore esteso con piede equino. Landatura, visto
latteggiamentodellartoinferiore,dettafalciante.
Normalmentelipertoniapiramidaletendeadinstaurarsi715giornidopolesordio
dellemiplegia, ma esistono daltra parte casi che presentano anche
permanentementeunanetteipotonia.
Ipertonia extrapiramidale o rigidit La rigidit interessa in egual misura sia i
muscoliagonistichegliantagonistipercuilaresistenzaoppostaallamobilizzazione
passiva sempre uguale dallinizio alla fine del movimento passivo. Il muscolo
passivamente disteso conserva la posizione assunta (rigidit plastica). Questo tipo
diipertoniapeculiarediunalesionedelsistemaextrapiramidale.
Si pu osservare il fenomeno della ruota o della troclea dentata (tipico del morbo
di Parkinson) Durante la mobilizzazione passiva si succedono variazioni del tono
Semeiotica IIIanno BottossoStefano
49
dandoallesaminatorelasensazionechealivellodellarticolazioneesisteunasorta
diruotadentata.
o IpotoniaRisultasemeiologicamentedipidifficileapprezzamentodellipertonia.
Viunamaggiorfacilitecedevolezzaallamobilizzazionepassiva
Learticolazionipossonoesseremaggiormenteipertese
Gliartiricadonopipesantementesesollevatipassivamente.
Imuscoliappaionoflaccidi,pendentiquandosianosospesiliberamente,offronounaridotta
resistenza ai movimenti passivi e cos determinano un aumento dellestensione dei
movimenti articolari. Riescono con difficolt a mantenere la posizione di un arto, il quale
pu facilmente spostarsi, non accompagnano subito il suo rilassamento. I riflessi tendinei
sonodiminuitioassenti.
Nellelesionineurologichelipotoniaprodottada:
Interruzionediunarcoriflesso
Patologiacerebellare
Shockcerebraleospinale,ciosubitodopounaccidentevascolareountrauma.
Questostadioostadioinizialeostadiodelloshockdestinatoadurarealcuneore
edeccezionalmente23giorni.
Provesemeiologiche:
ProvadelballottamentoProvocaremovimentipassivi,alternatiemoltorapidi.Si
osservalafacilitelampiezzaconcuisiavverteilmovimento.
ProvadellaspintaSeilsoggettoinpiedisubisceunaspintadallavantiindietroa
livello del tronco rileva una contrazione del tibiale anteriore che tende ad opporsi
alladirezionedellaspinta.Nellipotonialacontrazioneappareconuncertoritardo
rispettoallatocontrolaterale
Perottenereunadecontrazionedelpaziente(sesidevonoperesempiostudiareleoscillazionidegli
arti inferiori) utile far eseguire la manovra di Jendrassik Lammalato seduto sul lettino con le
gambeapenzolonifuoridellettovieneinvitatoamantenereilcapoesteso,occhifissialsoffittoe
adagganciarsilemanilunaallaltraespletandoilmassimodellaforza.
Valelapenaricordarecheunalesionedelmotoneuronealtaproduce:
o Spasticit
o Iperriflessia
o Clone
o SegnodiBabinski.
Unalesionedelmotoneuronebassadetermina:
o Atrofia
o Fascicolazioni
o Ipotonia
o Iporiflessia.
FunzionetroficaLavalutazionedeltrofismomuscolaredevetenercontodi:
o Variazioniindividualinelledimensionidelmuscolo
o Sesso,etecostituzione
o Tipodilavorocomunementeeseguito
o Abitudineadeterminatepratichesportive
o Statogeneraledinutrizione.
Il trofismo muscolare legato allintegrit dellunit neuromuscolare. Se un muscolo denervato,
cio se una qualunque parte dellunit motoria lesa le fibre muscolari si riducono di volume (in
90ggcircal80%diriduzione).
Valutazionedeltrofismomuscolare:
o Gi con lispezione si pu osservare una riduzione o un aumento del volume delle masse
muscolari
o Conlapalpazionesipotrrilevarelaloroconsistenza
o Lavalutazioneglobalideltrofismovacondottaconfrontandoimuscolideiduelati.
Semeiotica IIIanno BottossoStefano
50
Sipuparlaredi:
o Ipotrofia o atrofia Definisce una riduzione pi o meno intensa della massa muscolare
precedentemente esistente che pu progredire fino a gradi estremi (atrofia). sempre
associataadunsignificativodeficitdiforza.Siosserva:
Nellemiopatie
Nelle lesioni del motoneurone periferico (mielopatie, radicolopatie, neuropatie
periferiche)
Nelleimmobilizzazioneprolungatediunoopiarti(atrofiadanonuso).
La distribuzione dellipotrofia un elemento importante per la definizione della sede del
processo patologico. Unipotrofia nel territorio di innervazione di un nervo periferico o di
una o pi radici orienta verso una lesioni di tali strutture. Negli stati di grave denutrizione
lipotrofianonsarlocalizzata,madiffusa.
o Ipertrofia Definisce un aumento di volume della massa muscolare. Generalmente non
unelementopatologico,soprattuttoseassociatoadunavalidaforza.
o Pseudoipertrofia Al contrario, nelle pseudo ipertrofie, presenti in alcune malattie
muscolari, si osserver un aumento di volume muscolare tanto da simulare
grossolanamenteallispezioneadunaspettoatletico,mentrelaforzaridotta.
Risposteparticolari:
o RispostamiotonicaPersistenzadiunacontrazionemuscolareoltrelanormaecomunque
diversisecondodopolafinedellastimolazionechelhascatenata.Seunsoggettoaffettoda
miotoniastringeilpugnoconforzaperqualchesecondo,nonpotr,perquantisforzifaccia,
obbedireimmediatamenteallordinediaprireilpugno.
o Fascicolazioni Contrazioni spontanee, incontrollabili, irregolari e brevi di fibre muscolari
appartenenti alla stessa unit motoria. Possono essere evidenziate soprattutto in regioni
con scarso pannicolo adiposo e sono spesso felicitabili con la percussione del ventre
muscolare. Sono avvertite dal soggetto come rapidi ed improvvisi guizzi di una parte del
muscolo. Sono dovute a lesione del motoneurone periferico. Possono essere anche
benigne.
ForzamuscolareUndisturbodellaforzamuscolareglobalepuesseremessoinevidenzaconle
manovreseguenti,specialmenteutilineideficitdiforzadioriginepiramidale:
o Segno di Mingazzini agli arti superiori Il malato seduto, ad occhi chiusi, viene invitato a
protendere le braccia con le palme rivolte verso il pavimento e a mantenere questa
posizioneper34minuti.Inquestaposizionelartopareticolentamenteiniziaadabbassarsi
perildeficitdegliestensori.Qualoraildeficitmotoriosiaestremamentemodestosoltanto
leditadellamanoolamanotenderannoadabbassarsiolartolievementeabbassatoviene
richiamatoallaposizionedipartenza,cosicchsipossonoosservarelenteoscillazioni.
o Segno della pronazione Il malato posto nella posizione precedente, ma le palme delle
mani sono rivolte verso lalto. Nelle lesioni piramidali, lentamente la mano paretica, ed in
seguito il braccio, si portano in pronazione perch i muscoli supinatori dellarto superiore
sono insieme con altri gruppi muscolari, primitivamente colpiti e pertanto si evidenzia
lazioneprevalentedeipronatori.
o SegnodellamanocavaSegnomoltoprecocedilesionepiramidale.Ilmalatosedutotiene
gliavambracciacirca90,lafacciapalmaredellemaniinavanti,leditadivaricateconforza.
Incasopatologicoacausadelladduzionedelpolliceilpalmodellamanosiincavaperchil
polliceeleminenzatenarsonoportatiinavantiedindietro.
o SegnodiMingazziniagliartiinferioriIlmalatopostoinposizionesupina,lecoscesono
flessea90sultroncoelegambeformanounangolorettoconlecosce.Lartolesoinizier
lentamenteacadere.Questaprovaesploraimuscoliileopsoasegliestensoridellagamba
sullacoscia.
o Segno di Barr Il malato posto a bocconi sul letto, le cosce lievemente divaricate e le
gambe flesse ad angolo retto sulle cosce. Larto leso inizier lentamente a cadere. Esplora
laforzadelbicipitefemorale,delsemitendinoso,delsemimembranoso.
Semeiotica IIIanno BottossoStefano
51
o Esame segmentale della forza muscolare La forza impiegata in una contrazione
muscolare volontaria o attiva pu essere esaminata facendo compiere un movimento
contro resistenza imposta dallesaminatore. Quando per la forza del soggetto appare di
grado gi molto modesto sar utile esaminare il movimento contro gravit o addirittura a
gravitaeliminata.
Riflessi Sono rappresentati da una contrazione muscolare involontaria ottenuta per appropriata
stimolazionediunadeterminatastrutturasensitiva.
o Riflessi fisiologici presenti in ogni soggetto normale e che, nelle diverse lesioni del
sistema nervoso sono suscettibili di modificazioni quantitative: iperreflessia, iporeflessia,
areflessia.Sidividonoin:
Riflessi profondi (o riflessi tendinei o riflessi osteoperiostei o riflessi miotatici o
riflessi di stiramento) Rappresentano la risposta motoria ottenuta per
stimolazionedeirecettorisensorialidelfusineuromuscolari.Iriflessiprofondisono
monosinapticieunisegmentalieognunodiessihauncentropropriosituatoinun
determinatosegmentomidollare.
Riflesso masseterino o mandibolare Si applica un leggero colpo di
martelletto o sul dito posto sul mento del paziente o su un abbassalingua
posto sullarcata dentaria inferiore. La contrazione del massetere causa la
chiusura della bocca. Larco afferente dato dal trigemino, lefferente
anche.
Riflesso bicipitale Si ottiene percuotendo il pollice dellesaminatore
posto sul tendine del muscolo bicipite alla piega del gomito, a braccio
lievemente flesso. In condizioni normali si ottiene la flessione
dellavambraccio.
Riflesso tricipitale Si provoca percuotendo, al gomito, il tendine del
muscolo tricipite, subito sopra lolecrano, ad arto semiflesso. In condizioni
normalisiottienelestensionedellavambracciosulbraccio.
Riflesso stiloradiale o supinatore Larto superiore del paziente viene
lasciatoappoggiaresullagamba.Siottienepercuotendosullapofisistiloide
del radio ad arto semiflesso ed in posizione intermedia tra pronazione e
supinazione.Questodeterminaunaflessionedellavambracciosulbraccio.
Riflesso stilocubitale o pronatore ulnare Si evoca percuotendo
sullapofisi stiloide dellulna, mantenendo larto come per il precedente
riflesso,siottieneunalievepronazionedellavambraccioedellamano.
Riflesso rotuleo Si provoca percuotendo immediatamente al di sotto
della rotula, a paziente seduto con gambe a ciondoloni o con larto in
esame accavallato, oppure a paziente supino, passando la mano libera
sotto il ginocchio dellarto in esame, allo scopo di fletterne leggermente
larticolazione. In condizioni normali si ottiene lestensione della gamba
sullacosciapercontrazionedelmuscoloquadricipite.
Riflesso achilleo Si provoca percuotendo sul tendine dAchille, mentre il
paziente si trova in ginocchio sul letto in modo che i piedi sporgano dalla
sponda, oppure in posizione supina con larto inferiore semiflesso e
tenendo, con la mano libera, il piede in stato di leggera flessione. In
condizioninormalisiottienelestensionedelpiedesullagamba.
Riflessi superficiali esterocettivi A differenza dei riflessi profondi che sono
monosinaptici,iriflessisuperficialisonopolisinapticiepolisegmentali.
Riflesso corneale Stimolando la cornea in senso lateromediale (con
cotone) con il paziente che guarda dalla parte opposta si ottiene una
contrazionedellorbicolaredellapalpebreconammiccamento.
Riflesso faringeo Stimolando la parete posteriore della faringe con un
abbassalinguasiottienelacontrazionedeimuscolifaringei.
Semeiotica IIIanno BottossoStefano
52
Riflessi addominali superiore, medio e inferiore A soggetto
completamente rilassato con i muscoli addominali completamente distesi,
lesaminatore striscia con una punta smussa, obliquamente, dallesterno
allinterno o dellinterno allesterno sulla cute delladdome. Sono spesso
assentineglistadiinizialidisclerosimultiplaelesionipiramidali
Riflesso cremasterico Viene stimolata la cute della faccia mediale della
coscia,allaradicedellarto,strisciandoconunapuntasmussaperottenere
unacontrazionedelcremastereequindiunsollevamentodeltesticolo.
Riflesso anale Si stimola con una punta smussa la cute perianale e
ottienecomerispostalacontrazionedellosfintereesterno.
Riflesso bulbocavernoso Si ottiene stimolando la cute della parte
anteriore del pene o pungendo lievemente il glande. Si apprezzer la
contrazionedelmuscolobulbocavernosoallabasedelpene.
RiflessocutaneoplantarePerstimolazione,conunapuntasmussa,della
cutedellaporzionecentraledellapiantadelpiedeascendendodalcalcagno
alledita,siottienelaflessioneplantaredelledita.
o Riflessi patologici Non sono presenti nel soggetto normale ed espressione di lesioni del
sistemanervoso
SegnodiBabinskiStrisciandoconunoggettoappuntitolungoilmargineesterno
della pianta del piede e quindi verso lalluce si ottiene, in condizioni normali, la
flessione delle dita. In condizioni patologiche, e cio nella lesione delle vie
piramidali,siottieneinveceunaestensioneodorsiflessionedellallucealpuntodi
congiunzione metatarsofalangeo. Qualche volta si ha pure lallargamento a
ventagliodelleultimequattrodita(fenomenodiDupr).
SegnodiOppenheimSiprovocastrisciandolungoilmargineanterioredellatibia
il pollice e lindice, facendoli scorrere dal ginocchio verso il piede, seguendo la
crestatibiale.
Segno di Gordon Si stringono con forza tra le mani le masse muscolari dei
gemelli.
SegnodiShaefferSiprovocapizzicandoiltendinedAchilletrailditoindiceedil
pollice.
SISTEMASENSITIVO
Gliscopidellesamedellasensibilitsono:
Delineareconprecisioneleareedialteratasensibilit
Determinarequaliformedisensibilitsianoleseintalearea
Paragonareirisultatidellesameconiquadrinotidialterazionedellasensibilit.
Funzionisensitive:
Sensibilitsuperficialeoesterocettiva:
o Dolorifica
o Termica(caldoefreddo)
o Tattile.
Sensibilitprofondaopropriocettivacosciente:
o Batiestesiaecinestesia
o Barestesia
o Pallestesia.
Sensibilitcombinataoepicritica:
o Grafestesia
o Stereognosia
o Discriminazionetattile.
Sensibilitdolorifica
Semeiotica IIIanno BottossoStefano
53
ValutazionepreliminareScegliereunapartedelcorpodelpazienteche,inbaseallanamnesi,siprevede
siaanormaleelasitocchipivolteconlapuntadellospillo.Sichiedealpazienteseavvertequalcosa,cosa
avverte,seavverteunapuntaglisichiedeseappuntitaosmussa.
Per cercare di produrre uno stimolo uniforme o graduato per testare la sensibilit dolorifica sono stati
propostimoltidispositivi,mainpraticailmetodopisemplicerimaneilmigliore:unospilloappuntitocon
unacapocchiaarrotondata.
Quandosistabilitocheilpazientericonoscelostimolo,siconfrontirapidamentelacapacitdiapprezzare
lasensazionediuncertonumerodiareediverse:
Faccia,spalle
Partiesternaedinternadegliavambracci
Polliceemignolo
Toracesuperioreequelloinferiore
Addome
Parteanterioredellecosce,lesuperficilateraleemedialedellegambe
Ildorsodelpiede,ilmignolo
Lenatiche.
Tenendo presente lo schema dei dermatomeri segmentari sensitivi e delle corrispondenti aree innervate
dainerviperifericisipotravereunideageneraledelleprincipalicaratteristichedeldifettosensitivo.
Sensibilittattile
Pu essere testata con un piccolo batuffolo di cotone che non provoca una pressione sufficiente da
stimolarelasensibilitprofondaeproduceunasensazionechefamiliarealpaziente.Vabenissimoanche
unlievetoccoconilpolpastrellodiundito.
Dopounoscreeningpreliminaresimilealprecedentesitestanolediverseareedeidermatomerisfiorando
lacuteconilbatuffolomappandoleareedianormalit.Lesamevienecondottofacendochiuderegliocchi
alpazienteedinvitandoloadiresognivoltacheavvertequalcosa.
Sensibilittermica
Testare la sensibilit termica non fornisce alcuna informazione in pi rispetto allesame della sensibilit
dolorifica e pertanto essa non viene abitualmente indagata. Per un esame preliminare si pu far
confrontare al paziente la percezione della temperatura di un oggetto freddo. In seguito si possono usare
delleprovettecontenentiacquacalda(43C)efredda(7C).Siapplicasemprelostessoprincipio.Ilpaziente
hagliocchichiusi,dapprimaglisichiedesehaavvertitoqualcosa,seavvertequalchedifferenzaquandosi
usalaltraprovettaeinchecosaconsistetaledifferenza.
Sensibilitstatoestesicaobatiestesica
Gliocchidelpazientedovrebberorimanerechiusidurantetuttolesame:
1. Sipongailbracciodelpazienteinunacertaposizione,poilosispostiequindisichiedaalpaziente
di riportare il braccio in quella stessa posizione e poi di disporre anche laltro braccio in una
posizionesimile.
2. Si chieda al paziente di toccarsi il dito indice di una mano con quello dellaltra mano, e si renda il
compitopidifficilemuovendoilditoindiverseposizioni.
3. Si chieda al paziente di provare a mettere in posizione simile le gambe e quindi di sollevare una
gambapertoccareconlallucelamanoestesa.
4. Sichiedaalpazienteditoccareconprecisioneconilditoindicelapuntadelnasoeconiltalloneil
ginocchio.
Sensibilitcinestesica
Il paziente deve essere sdraiato, rilassato e stare ad occhi chiusi. Si afferra lentamente la parte centrale,
lontane dalle articolazioni, di un dito del piede o della mano del malato e lo si sposta in una direzione
determinata, in flessione dorsale o plantare. Il paziente deve riferire se ha sentito muovere ed in quale
direzione, ed infine in quale posizione posto il suo dito, o anche imitarla con il corrispondente dito
dellaltramano.Ilposizionamentopassivodeveessereeffettuatodelicatamente,perevitarecheilpazienti
si aiuti con movimenti attivi per riconoscere la vera posizione imposta. A livello degli arti inferiori
dovrebberoessereritenutovalidisoloirisultatiottenutoconlalluce.
Sensibilitvibratorioopallestesia
Semeiotica IIIanno BottossoStefano
54
Siutilizzaundiapasona128Hzo256Hz.Dopoessersiassicuraticheilpazientenonpossaudireilsuono,si
appoggia il diapason dapprima sulla fronte, in modo che il paziente possa udire il tipo di sensazione
provocata, invitandolo a riferire se sente o meno la vibrazione. Quindi si sposta il diapason sulle
prominenze ossee (malleoli, rotule, pube, spine iliache, capitello radiale, gomito). Il paziente deve
comunicareseavvertelostimolo,edincasopositivo,segnalarequandocessadiavvertirlo,edinoltre,selo
percepiscenuovamentespostandovelocementeildiapasoninsedisimmetriche(oaltrove)perevidenziare
asimmetriedellapallestesia.
Conlaumentaredelletdiminuiscenotevolmentelasensibilitpallestesiae,superatii65anni,comune
un deficit a livello delle anche. Nei diabetici tale sensibilit si riduce in et molto pi precoce, anche in
assenzadisegnidipolineuropatia.
Sensibilitdolorificaprofonda
Si esplora affondando con decisione i propri pollici nei muscoli o sui tendini. Normalmente il paziente
lamenter fastidio. Un aumento della dolorabilit muscolare si riscontra in alcune polineuropatie, nella
degenerazione combinata subacuta del midollo spinale, nella miosite ed in alcuni stati psicogeni. Una
diminuita dolorabilit muscolare si riscontra nella tabe dorsale, nella siringomielia, nella neuropatia
carcinomatosaedincasodilesionedelleradiciposterioriedellazonadientratadelleradiciposterioridel
midollospinale.
Discriminazionespazialetattileedolorifica
Presupponeunacorrettapercezionedeglistimoli.SiesploramedianteilcompassodiWeber,chepermette
diapplicaresimultaneamenteduestimolicutaneiadistanzavariabiletraloro.Allargandoprogressivamente
il compasso, si misura la distanza corrispondente alla percezione di due stimoli distinti. La sensibilit
discriminativaminimaaltroncoeagliarti(46cm),intermediasuldorsodellamano(12cm)emassimain
corrispondenzadeipolpastrellidelledita(13cm).
Lacapacitdidiscriminareduepuntidipendedallintegritdellasensibilittattilesuperficiale,masequesta
normaleosolodipocodeficitaria,enoncisonosegnievidentidiunagravepatologiaacaricodeicordoni
posteriori, lalterazione della capacit di discriminare due punti deve essere attribuita ad una lesione del
loboparietale.
Stereognosia
Si tratta della capacit di riconoscere un oggetto semplicemente testandone la forma e le dimensioni. Gli
oggetti devono essere familiari, facilmente identificabili e di dimensioni sufficienti da essere manipolabili
anchedaunamanodebole.Siinvitailpazienteachiuderegliocchi.Siponeloggettodapprimanellamano
che si sospetta anormale e si chiede di identificarlo e poi eventualmente nellaltra per fare un confronto.
Quando nonostante le altre forme di sensibilit siano normali o solo lievemente alterate presente
stereognosiasipusospettareunalesionedelloboparietale.
Grafestesia
la capacit di riconoscere lettere o numeri scritti sulla pelle con una punta smussa. Il soggetto deve
riconoscereadocchichiusiinqualedirezionesispostaunoggettosmussostriatosullacute(deldorsodella
mano,delpiede,dellecosce,addome,torace)esimboligraficisemplici(letteraoedi,segniaritmetici
come +, , x o geometrici come un triangolo o un quadrato. Tali prove sono molto sensibili al danno delle
afferenze meccanocettive a vasto campo ricettivo. Anche in questo caso se la sensibilit tattile nella
normalalterazionedellagrafoestesiaindicalapresenzadiunalesionedellacortecciaparietale.
Alterazionidellasensibilitsoggettivasono:
DoloreInparticolare:
o DoloreEsperienzasensorialeedemozionalesgradevole,associataadannotissutalereale
opotenziale,ocomunquedescrittaintalsenso.
o Disestesia Sensazione spiacevole o anche dolorosa abnorme che colora parestesie
spontanee o evocate. quindi un termine piuttosto generico riferibile ad una grande
variet di dolori causati da stimoli periferico o insorgenti spontaneamente. Si tratta di
dolori a tipo scossa elettrica, urenti, a puntura di spillo, avvertiti sempre nel territorio di
innervazionediunnervoodiunaopiradici.
Semeiotica IIIanno BottossoStefano
55
o Iperestesia Aumentata sensibilit ad uno stimolo. Si usa per indicare in senso generale
una diminuzione della soglia ad uno stimolo (tattile, termico, dolorifico), oppure per
definire laumentata risposta ad uno stimolo che viene riconosciuto normalmente. I casi
particolarisono:
AllodiniaPercezionedidolore,ancheintenso,inrispostaastimolinormalmente
non dolorosi, specie tattili. Si tratta quindi di un errore nellidentificazione della
qualitdellostimolo.
Iperalgesia Percezione sproporzionata in eccesso di uno stimolo doloroso. Lo
stimolo viene quindi qualificato correttamente come doloroso, ma la sua
quantificazioneinterminidiintensiterronea.
o Alloestesia Percezione di dolore superficiale in unarea normoestesica differente da
quella ipoestesia stimolata. Pu assumere carattere controlaterale, nel qual caso pi
corretto chiamarla allorchia. attribuita alla conduzione del messaggio nocicettivo
attraversoilcontingenteascendenteomolateraledeltrattospinoreticolare.
o Iperpatia Sindrome caratterizzata da abnorme e ritardata reazione dolorosa ad uno
stimolo, soprattutto se ripetitivo, con aumento della soglia percettiva. Il dolore spesso
insorgeinmanieraesplosivaedassumetipicamenteconnotatopsicoaffettivo.
Iperestesie Sensazioni abnormi, spontanee o evocate, usualmente riferite come sensazioni di
formicolio,dipunturadispillo,dicostrizioneofasciatura,diacquachescorre,diintorpidimentoo
addormentamento.Seassumonocaratteremoltodolorosoofrancamentedoloroso,dovrebberpi
appropriatamentedefinitedisestesie.
Prurito Sensazione anomala, attenuata dal grattamento. Dipende quasi sempre da affezioni
dermatologicheosistemiche.
Lesensibilitdatestaresono:
EsterocettivaDolorifica,tattileetermica
PropriocettivaStatoestesia(posizione),cinestesia(movimentopassivo)epallestesia(vibrazione).
ComplesseStereognosia,grafoestesia,discriminareduepunti.
NERVICRANICI
Nervo olfattorio (I) Devono essere disponibili 23 fiale di odori aromatici familiari. Utilizza per
prima la sostanza aromatica meno irritante in modo che la percezione da parte dei pazienti degli
odoripidebolinonsiaimpedita.Fareinspirareprofondamenteechiederediidentificarelodore.
Gli occhi del paziente devono essere chiusi ed una narice occlusa. Confrontare la sensibilit del
paziente e la capacit discriminatoria tra i due lati, alternando i due o tre aromi. Linfiammazione
dellemembranemucose,lariniteallergicaedilfumoditabaccopossonointerferireconlacapacit
di distinguere gli odori. Il senso dellolfatto pu diminuire con let. Lanosmia, ovvero la perdita
dellolfatto o lincapacit di discriminare gli odori, pu essere causata da un trauma a livello della
laminacribiformeodaunalesionedellevieolfattive.
Nervoottico(II)Deveesseresploratalacuitvisivaedilcampovisivo.
Nervioculomotore(III),trocleare(IV)edabducente(VI)Vannoesplorati:
o Imovimentidegliocchiversoiseipunticardinalidellosguardo
o Laformaeledimensionidellapupilla
o Larispostaallaluceeallaccomodazione
o Laperturadellepalpebresuperiori.
Quando si valuta un paziente con cefalea grave non remittente, lesaminatore esperto valuta i
movimentidellocchioallaricercadellapresenzaodellassenzadeimovimentilaterali.IlVIpaiodi
nervi cranici frequentemente una delle prime strutture ad essere interessate in presenza di un
aumentodellapressioneendocranica.
Nervo trigemino (V) composto da tre branche: oftalmica, mascellare e mandibolare. un
nervomistoetrasportaimpulsisensitiviemotori.
Semeiotica IIIanno BottossoStefano
56
o Esame della funzionalit motoria La funzione principale della divisione motoria del
trigemino linnervazione dei muscoli della masticazione cio il massetere, temporale e
pterigoideo interno ed esterno. La funzione motoria viene valutata osservando il viso alla
ricerca di atrofia muscolare, deviazioni della mascella da un lato, fascicolazioni. Il tono
muscolaredelvisodeveesseresimmetricosenzafascicolazioni.Lafunzionemotoriaviene
valutatapalpandoimuscolimasseterietemporalideiduelati,mentresiinvitailpazientea
serrare strettamente i denti. Per valutare i muscoli pterigoidei si chieder al paziente di
spostarelamandibolainavanti,adestraeasinistra.
o EsamedellafunzionesensitivaNellesaminarelasensibilitdelterritoriodidistribuzione
delnervotrigemino,devonoessereosservatesialacutechelemucose.
o Esamedeiriflessi:
Riflessocorneale
Riflessomasseterinoomandibolare.
Nervo facciale (VII) principalmente un nervo motore, che innerva i muscoli deputati
allespressione della faccia. Inoltre esso trasporta le fibre secretorie parasimpatiche alle ghiandole
salivari e lacrimali e alle mucose della cavit orale e nasale. Convoglia vari tipi di sensibilit,
compresa la sensibilit esterocettiva della regione del timpano, la sensibilit gustativa dei 2/3
anteriori della lingua, la sensibilit viscerale generale dalle ghiandole salivari e dalla mucosa del
naso e della faringe, la sensibilit propriocettiva dai muscoli che innerva. Anatomicamente la
branca motoria del nervo separata dalla porzione che trasporta sensibilit e le fibre
parasimpatiche:questultimapartedenominatanervointermediooparsintermediadiWrisberg.
o Esame della funzione motoria La funzionalit motoria viene valutata mediante
losservazione di eventuali asimmetrie del volto e della rima palpebrale, sia in condizioni
statiche che dinamiche, e con lesecuzione in successione temporale di alcune manovre.
Vienechiestoalpazientedi:
Chiudere gli occhi, quindi stringerli opponendosi al tentativo di apertura da parte
dellesaminatore
Sollevarelesopraccigliaecorrugarelafronte
Sorridereemostrareidenti
Fischiareegonfiareleguance.
Bisognaricercarelapresenzaditic,movimentifaccialiinsolitiedasimmetriediespressione.
Bisognaascoltarelavocedelpazienteenotarequalunquedifficoltdipronunciadeisuoni
labiali(b,mep).
Paralisi periferica del facciale Conseguenza di una lesione che colpisce il nucleo o il
troncodelnervo.Nelcasodideficitlesameispettivoevidenzia:
Asimmetriadelviso
Il lato affetto appare appianato e privo di espressione Appiattimento del solco
nasolabialeedellerughefrontali
Siosservaunostiramentodellacommessuralabialeversoillatosano(lasalivapu
calaredallangolodellabocca[ptialismo])
Ampliamento della rima palpebrale con impossibilit a chiudere le palpebre
(lagoftalmo)edallassenzadellammiccamento
Abbassamentodellapalpebrainferioreperparalisidellorbicolare
Riflessocornealeabolitoperinterruzionedellapareteefferentedellarcoriflesso
Si pu avere il fenomeno di Bell Consiste nellevidenza della rotazione verso
laltoelesternodelgloboocularequandoilpazientetentadichiuderegliocchi.
Paralisi facciale completa o paralisi di Bell Deriva da una lesione del nervo facciale
(generalmente si realizza per lesione del nervo nel suo decorso nella rocca petrosa del
temporale in corso di mastoiditi o per interventi demolitici o per paralisi a frigore o per
infezionedaherpeszosterdelgangliogenicolato[sindromediRamsayHunt])cheessendo
ad un livello sottonucleare non consente alcuna supplenza da parte dellemisfero
controlaterale. Una lesione soltanto nucleare si associa generalmente ad una paralisi
Semeiotica IIIanno BottossoStefano
57
dellabducente dal momento che i due nuclei sono posti in stretta prossimit a livello del
troncocerebrale.
Paralisi centrale del facciale Nella paralisi centrale colpita prevalentemente o
esclusivamentelamuscolaturainferioredelvisodallatooppostoallalesione.Cidovuto
al fatto che i muscoli della fronte e delle palpebre ricevono una innervazione da entrambi
gli emisferi, in quanto ogni emisfero provvede non solo allinnervazione dellemifaccia
controlateralemaanchediquellaomolateraleperincrociodifibreneltrattocompresotra
la corteccia ed il nucleo pontino del nervo. Pertanto la muscolatura facciale superiore
riceve impulsi dalle aree motorie di entrambi gli emisferi, mentre la muscolatura facciale
inferiore riceve impulsi esclusivamente dallemisfero controlaterale. Quindi una lesione
unilaterale della corteccia motoria non comprometter la muscolatura superiore (paralisi
centrale),chepuancoraricevereimpulsidallacortecciadellatosano,mentreunalesione
delnucleoodelnervoprovocherunaparalisicompleta(paralisiperiferica).
o EsamedellasensibilitgustativaI2/3anterioridellalinguachepercepisconoildolceeil
salatosonoinnervatidalVIInervocranico,mentreilterzoposteriorechepercepisceacido
eamaroinnervatodalIXnervocranico.
o Esamedeiriflessi:
Riflesso orbicolare dellocchio o riflesso sopraorbitario o riflesso gabellare
Percussionesullatoesternodelmarginesopraorbitario,sopralaglabellaoattorno
al margine dellorbita seguita da una contrazione riflessa del muscolo orbicolare
chedeterminalachiusuradegliocchi.
RiflessooculogiroauricolareConsisteinunaretrazionedelpadiglioneauricolare
e in un sollevamento indietro dellelice durante lo sguardo lateralizzato nella
direzioneestremaopposta.
Riflesso palpebraleoculogiro Nella contrazione degli orbicolari e nella chiusura
degli occhi, i bulbi oculari ruotano verso lalto. Questo avviene non solo nella
chiusura volontaria degli occhi, ma anche nel sonno. in realt un movimento
associatoenonunriflesso.
Riflesso orbicolare della bocca Percussione sul labbro superiore o sul lato del
nasoseguitadaunacontrazionedelmuscoloquadratodellabbrosuperioreedel
muscolo canino (elevatore dellangolo della bocca) omolaterali. In seguito a tale
stimolazionesihaelevazionedellabbrosuperioreedellangolodellabocca.
Segno di Chvostek Spasmo o contrazione tetanica crampiforme dei muscoli
facciali omolaterali, che compare percuotendo lemergenza del nervo facciale
anteriormente allorecchio. una tetania, ma si osserva anche se c un aumento
della irritabilit riflessa, come nella demenza o nelle alterazioni del tratto
piramidale.
Nervo acustico (VIII) Composto da due sistemi di fibre che sono mescolati in un solo tronco
nervoso.Essisono:
o NervococleareNervodelludito:
Studio della componente uditiva Viene valutata in genere dallo specialista
otoiatraconlesameaudiometrico.Deisemplicitestsdiscreeningsono:
Voce sussurrata Valutare la risposta del paziente alla voce sussurrata,
esaminandounorecchioallavolta.Mascherareluditonellaltroorecchioe
bisbigliarea3060cmdidistanza.
Test del ticchettio dellorologio Pu essere usato per valutare le alte
frequenza.
TestdiRinne,WebereSchwabach:
o Test di Weber Mettere la base del diapason vibrante sul vertice
della testa del paziente. Chiedere al paziente se il suono viene
avvertitoinmanieraugualeinambedueleorecchioomeglioinun
orecchio(lateralizzazionedelsuono).
Semeiotica IIIanno BottossoStefano
58
o Test di Rinne Viene eseguito poggiando la base del diapason in
vibrazione contro il processo mastoideo del paziente. Iniziare a
contare fino a quando il paziente non sente pi il suono.
Confrontare il tempo di scomparsa del suono quando il diapason
vienefattovibrarea12cmdallorecchio.
o Test di Schwabach Confronto tra la trasmissione ossea del
paziente e dellesaminatore. Lesaminatore deve porre
alternativamente il diapason in vibrazione contro il processo
mastoideodelpazienteecontroilsuo,finoaquandounnodeidue
nonsentepialcunsuono.Ilsuonodeveessereuditodaambedue
perunperiodougualeditempo.
Tipidisordit:
TEST DITRASMISSIONE NEUROSENSORIALE
WEBER Lateralizzazione del suono
allorecchiosordo
Lateralizzazione del suono
allorecchiomigliore
RINNE Trasmissione ossea uditiva
pi a lungo o per un tempo
uguale alla trasmissione
aerea
Trasmissione aerea uditiva
pi a lungo ma non per un
periodo pari al doppio della
trasmissioneossea
SCHWABACH Ilpazientesentepialungo
dellesaminatore
Lesaminatore sente pi a
lungodelpaziente.
o NervovestibolareServeallequilibrio,allacoordinazione,allorientamentonellospazio.
Non viene esaminata dallinternista. Pu essere utile rilevare la presenza di nistagmo
oculare,segnodellapresenzadiunapatologiaaquestolivello.Ilnistagmovestibolaredi
solito laterale, mentre quello che origina dal tronco cerebrale verticale. Il paziente deve
essere invitato a tenere lo sguardo fisso a 45 verso sinistra o verso destra. In caso di
nistagmo, gli occhi scivolano lentamente verso il centro e poi scattano verso la posizione
iniziale.
Originanoinrecettoriperifericiseparatiehannodistinte,maanchediffuse,connessionicentrali.
Nervo glossofaringeo (IX) Viene valutato solitamente insieme al nervo vago. I due nervi sono
infatti intimamente uniti e frequentemente interessati dallo stesso processo patologico. Spesso
pu essere difficile distinguere il coinvolgimento di uno da quello dellaltro. Le fibre motore
probabilmente innervano unicamente il muscolo stilo faringeo. Il nervo glossofaringeo porta
impulsi secretori e vasodilatatori per la ghiandola parotide. Insieme al nervo facciale pu fornire
impulsi secretori alla mucosa delle porzioni inferiore e posteriore della faringe e della cavit
buccale. Le branche sensitive interessano porzioni posteriori della membrana timpanica, il cavo
uditivo esterno, parti di faringe, palato molle, ugola, tonsilla, fauci, cellule mastoidee, parte
posterioredellalingua.
o EsamedellafunzionemotoriaSiosservalafaringeinvitandoilpazienteapronunciarela
letteraA.Incasodiparalisisipotrnotare:
Disfagiaperisolidi
Spostamentodeitessutimollidellafaringeversoillatosano.
o Esame della funzione sensitiva La funzioni gustativa verr valutata come descritto per il
VIIpaio.
o Riflessi:
RiflessofaringeoSitoccaconunabbassalingualafaringeposterioredaentrambi
ilati,laregionetonsillareolaparteposterioredellalingua.Seilriflessopresente
siosserverilsollevamentoelacostrizionedellamuscolaturafaringea,insiemecon
la retrazione della lingua. Se lo stimolo viene applicato allugola si osserva
simultaneamentelelevazionedelpalatomolleelaretrazionedellugola.
Nervovago(X)Nervocranicopilungoeconpiampiadistribuzione.Inucleidioriginedelvago
sono simili, sotto molti aspetti identici, a quelli del glossofaringeo e le funzioni del decimo sono
Semeiotica IIIanno BottossoStefano
59
corrispondenti a quelle del nono. La pozione motoria innerva , insieme al glossofaringeo, tutta la
muscolatura striata del palato molle, faringe e laringe, controllando cos il processo della
deglutizione. La porzione sensitiva simile a quella del glossofaringeo (tranne la lingua). La
porzioneparasimpaticaraggiunge:
o CuoreAzioneinotropaecronotropanegativa
o Bronchi Contrazione della muscolatura liscia della trachea, bronchi e bronchioli. Stimola
leghiandoledellamucosabronchiale.
o DigerenteIngeneraliagiscedastimolatoredellafunzionealimentare(stimolasecrezione
delsuccopancreaticoegastrico,contrazionedellamuscolatura,rilassamentodeglisfinteri,
stimolailfegato,inibiscelasecrezionesurrenalica).
Esamedellafunzionemotoria:
o IspezionareilpalatomolleevalutarelasimmetriaFardirealpazienteAhedosservare
ilmovimentodellugolaedelpalatomolleallaricercadiasimmetrie.
o Far deglutire al paziente un sorso dacqua Il paziente deve deglutire facilmente e non
deve essere osservabile passaggio di acqua attraverso il naso dopo che il nasofaringe
statoisolatodalsollevamentodelpalatomolle.
o Considerareilcarattereelaqualitdellavoce.
Esame delle funzioni sensitive Gli elementi sensitivi del vago possono essere adeguatamente
analizzati
EsamedellefunzioniautonomicheDifficilevalutazioneclinica
o Riflesso oculocardiaco La frequenza cardiaca ed in un cero grado la frequenza
respiratoriapossonoesserelievementerallentatedallepressionesuiglobioculari.
o RiflessodelvomitoVediriflessofaringeo.
o Riflesso della deglutizione Stimolazione della farete faringea o del dorso della lingua d
inizioaimovimentidelladeglutizione.
o Riflesso della tosse La stimolazione della mucosa della faringe, della laringe, della
trachea, dellalbero bronchiale oppure la stimolazione della membrana timpanica evoca il
riflessodellatosse.
o Riflesso nasale o dello starnuto In risposta alla stimolazione della mucosa nasale si
produceunaviolentaespulsionediariaattraversoilnasoelagola.
o Riflesso del seno carotideo Stimolazione del seno carotideo da parte della pressione di
unditoallabiforcazionedellacarotidecomuneprovocalastimolazioneriflessadelvago.
Nervo accessorio del vago (XI) Ha funzione interamente motoria e innerva lo
sternocleidomastoideoelaporzionesuperioredeltrapezio.Esamefunzionale:
o Sternocleidomastoideo Ispezione e palpazione mentre il paziente ruota il capo contro
resistenza.Sipuevocarelacontrazionepercuotendosullorigineclavicolare.
o Trapezio Lesaminatore preme la spalla in basso contro la resistenza del paziente. Il
pazientecercadisollevarelaspallacontrolaresistenzadellesaminatore.
Nervoipoglosso(XII)Controllaimuscolidellalingua.Esameclinico:
o Ispezionarelalinguadelpazientearipososulpavimentodellabocca.Notarelapresenzadi
fascicolazioni,asimmetrie,atrofieodeviazionidellalineamediana.
o Chiede al paziente di muovere la lingua dentro e fuori la bocca, dai due lati, di curvarla
versolaltocomepertoccareilansoeversoilbassocomepertoccareilmento.
o Valutare la forza muscolare della lingua chiedendo al paziente di spingere la lingua contro
laguanciamentrelesaminatoreapplicaunaforzacontrariaconilditoindice.
o Quando si ascolta la voce del paziente non deve essere notato alcun problema con la
pronunciadeisuonilinguali(l,t,d,n).
Nellaparalisisihaladeviazionedellalinguadallatoaffettoeatrofialinguealedallatocolpito.
CERVELLETTO
Semeiotica IIIanno BottossoStefano
60
Il cervelletto deputato al mantenimento dellequilibrio e della coordinazione dei movimenti. I tests di
funzione cerebellare tendono pertanto a cogliere eventuali anomalie di queste funzioni. importante
osservareilmalato.Gilesamedelcomportamentodelmalatopudareutiliinformazioniallesaminatore.
Siannoticomeilpazienteeseguegliattidellavitaquotidiana:
Comesisiedeosialzadaunasedia
Qualeposturamantienementresedutoequaleinpiedi
Comlasuaandatura
Comeeseguemovimenticomeportareunbicchiereallabocca,abbottonarsilacamiciaolagiacca,
annodarsiillacciodellescarpe.
Inparticolaresiosserviseesistearmonianellesecuzionedelmovimento.
Coordinazione
Le prove semeiologiche atte ad evidenziare un disturbo della coordinazione dei movimenti vengono
suddivisein:
Proveinrapportoconlefunzionidellequilibrioedellamarcia:
o Test di Romberg Vale a differenziare le patologie cerebellari dai deficit della sensibilit
propriocettiva. Il paziente invitato a mantenere la stazione eretta tenendo i piedi uniti
primaadocchiapertiepoichiusi.
Se il deficit dellequilibrio deriva da alterazioni della sensibilit propriocettiva il paziente
riesceacompensarlograziealleinformazioniricevutedallavista.Quandochiudegliocchisi
osservaunarapidaperditadellequilibrio(Rombergpositivo).
Le lesioni cerebellari si contraddistinguono per un deficit dellequilibrio non influenzato
dallaperturaodallachiusuradegliocchienelmalatocerebellareilfenomenodiRomberg
negativo, poich il paziente oscilla gi ad occhi aperti e lequilibrio non viene peggiorato
dallachiusuradegliocchi.
o Paziente in posizione eretta su un piede solo Lequilibrio pu essere esaminato facendo
rimanere il paziente in posizione eretta su un piede solo. Ripetere il test con il piede
opposto. Il paziente deve mantenersi in equilibrio su ciascun piede per almeno 5 secondi,
manormaleunlieveondeggiamento.
o FarsaltellareilpazienteprimasuunpiedeepoisullaltroIlpazientedeveessereingrado
disaltellaresuciascunpiedeperalmeno5secondi.
o TestdellaspintaPervalutareulteriormentelequilibrio,chiederealpazientedirimanere
in posizione eretta con i piedi leggermente divaricati. Spingerlo alla spalle con una forza
sufficiente a fargli perdere lequilibrio (stare pronti a sostenere il paziente se necessario).
Lequilibriodeveessererecuperatorapidamente.
o Sinergia muscolare Si deve inoltre valutare la sinergia muscolare o capacit di
correttamente aggiustare il livello di contrazione nei vari muscoli che partecipano al
movimento. Lasinergia si dimostra invitando il paziente a rovesciare il tronco allindietro:
nelsoggettonormaleci possibilepoichil movimentosiassociaallaflessionedegliarti
inferiori, cio alla contrazione sinergica dei flessori degli arti inferiori, mentre il paziente
cerebellarecadeallindietroelaprovaquindipositivapermancanzadiflessioneagliarti
inferiori
o Andatura Osservare il paziente mentre cammina a piedi scalzi nellambulatorio o lungo
un corridoio prima con gli occhi aperti e poi con gli occhi chiudi. Osservare la sequenza
attesadelpasso,notandoimovimentisimultaneidellebraccia.Sidistinguono:
Atassia cerebellare Landatura a base allargata, le braccia a bilanciere,
lammalato avanza con incertezza e con pulsioni laterali brusche che lo fanno
proseguireazigzagemimalandaturadellubriacorischiandodicadere.
AtassiaperturbedellasensibilitprofondaSidesignaingenereconilterminedi
atassiatabetica.
Nelle lesioni dei cordoni posteriori caratterizzata dal brusco lancio delle
gambe inavanti,dalla pesantericadutadel tallonesulsuoloe dallassiduo
Semeiotica IIIanno BottossoStefano
61
controllo della vista sui movimenti degli arti. Il fenomeno di Romberg
positivo.
Nelle lesioni midollari, latassia spesso non pura, ma associata a turbe
piramidali
Nelle lesioni cerebrali e nelle lesioni talamiche riscontriamo atassia della
marciaperturbedellasensibilitprofonda.
Atassia per turbe labirintiche Il labirintico presenta un equilibrio instabile,
divaricaipiediperaumentarelabasediappoggio,masegnodistintivocapitaleha
un segno di Romberg positivo. La perdita di equilibrio per chiusura degli occhi
avviene dopo una dozzina di secondi e sempre verso un determinato lato
(lateropulsione). Il labirintico non pu come il cerebellare seguire una linea retta,
devialateralmente,masemprenellostessosenso,dallapartedellabirintomalato.
La marcia eseguita verso lavanti e verso lindietro per 810 passi, ad occhi chiusi,
disegnaraggidiunasella(marciaasella).
Atassia cerebrale un termine improprio. Mentre atassia parietale una vera
atassiaperturbedellasensibilitprofonda,nelcasodicosiddettaimpropriamente
atassiafrontalecallosaeparietalesiosservaundifettodiequilibrionellamarciae
nellastazioneerettacontendenzaallaretroelateropulsione.
Prove in rapporto col movimento degli arti o coordinazione segmentaria degli arti Viene
esaminataconprovecodificatechepermettonodimettereinevidenza:
o LadismetriaTraducelincapacitdiregolarelintensiteladuratadellattivitmotoriain
rapportoalloscopodaraggiungere,puessereevidenziatadadiverseprove:
Artisuperiori:
Provaindicenaso
Provaindicenasomento
Provaindiceorecchio
Prova della prensione (o prova del bicchiere) Se si invita il paziente a
prendere un bicchiere a met pieno dacqua e a portarlo alle labbra per
bere si potr osservare lipermetria, la dismetria, la scomposizione del
movimento,iltremoreintenzionalepercuitaloraalcunipazientinonsono
neppureingradodibere,malgradolimpiegodellemani.
Artiinferiori:
Prova calcagnoginocchio Il paziente deve toccare con il calcagno il
ginocchiodellartooppostoconprecisione
Prova calcagnotibia strisciata Il paziente invitato a strisciare
leggermenteiltallonelungolacrestatibialefinoaldorsodelpiede
ProvaditopazienteditoesaminatoreIlpazientecercherditoccarecon
ilsuoalluceilditodellesaminatorechevienespostatovoltainvolta.
Seesisteundisturbodellacoordinazioneilmovimentoeseguitoinmanierascorretta:
LamiranonraggiuntaDismetria
raggiuntacontroppaforzaIpermetria
InvicinanzadellametailditooilcalcagnosiarrestanoBraditelocinesia.
o Lasinergia Il movimento globale pu essere scomposto in movimenti parziali in tempi
diversi, per difetto di sinergia tra i diversi movimenti che compongono latto nel suo
insieme. Lasinergia segmentale o piccola asinergia di Babinski si mete in evidenza con
provediverse:
Il soggetto seduto invitato a toccare con la punta del piede un oggetto posto a
circa 50cm dal suolo pochi cm distante dal ginocchio Il soggetto sinergico non
compiesimultaneamentelaflessionedellacosciaedellagamba.
Il soggetto disteso a letto a braccia conserte invitato a mettersi seduto senza
aiutarsi con gli arti superiori Il soggetto normale esegue la prova contraendo i
Semeiotica IIIanno BottossoStefano
62
muscoli che fissano gli arti inferiori al letto. Lasinergico solleva anche
smodatamentegliartiinferiorimentrenonriesceasollevareildorso.
Il soggetto sinergico dimostra la scomposizione del movimento nellesecuzione
delle prove calcagnoginocchio Prima flette la gamba, poi la solleva e quindi
adduceperraggiungereilginocchio.
Unalesionecerebellareomolateraledaemisenergia.
o LadiadococinesiaEsploralacapacitdieseguiremovimentivolontarirapidiealternativi.
Laperditadiquestepossibilit,denominataadiadocicinesisiesploraconleseguentiprove:
Prova di pronazionesupinazione delle mani Il paziente seduto e, poste sulle
ginocchia le mani, esegue rapidi movimenti alternati di prono supinazione. Se
esiste adiadococinesia si osserver che il paziente non riesce dopo solo alcuni
movimenti,amantenereilritmoelalternanzadellasuccessione.
ProvadellemarionetteIlpazientesedutodifronteallesaminatoreconlebraccia
addotte, gli avambracci flessi sul braccio e palme delle mani in avanti, esegue, al
comandorapidimovimentialternatidipronosupinazione.
Le prove di adiadococinesia saranno particolarmente dimostrative se la lesione
unilaterale.
La scrittura dimostra molto bene turbe della coordinai zone. Se il paziente invitato a tracciare linee
orizzontali in successione sovrapposta tra due limiti verticali, segnati dallesaminatore, molte linee
oltrepasseranno o non raggiungeranno il limite verticale e la linea sar intercisa (ipermetria, dismetria,
asinergia, adiadocinesia, braditeleocinesia). La scrittura pu mettere in evidenza turbe dismetriche,
sinergiche,adiadocinetiche.
Itremoricerebellaricompaionoduranteimovimentivolontari.
SEGNIDIIRRITAZIONEMENINGEA
SegnodiKernigstatodescrittoinvarimodi.Kerniglodescrissecomeunaflessioneinvolontaria
delginocchioquandolesaminatoretendadifletterelacosciaalivellodellanca,mentrelagamba
in estensione. Tuttavia esso viene pi comunemente evocato flettendo la coscia del paziente
coricato ad angolo retto e poi tentando di estendere la gamba a livello del ginocchio. Questa
estensionepassivadelginocchioaccompagnatanonsolodadoloreeresistenzadovutiaspasmo
deimuscolidellacosciamaanchedalimitazionedellestensione.
Segno di Brudzincki Si evidenzia sollevando il capo del paziente in modo da portare il mento
contro lo sterno. In corso di infiammazione meningea, si osserva una resistenza de parte del
pazientechetendeafletterelecosceelegambe.
Segno di Lasegue Si fa un tentativo di flettere la coscia a livello dellanca, mentre la gamba
tenuta in estensione. Quando positivo questo segno accompagnato anche da dolore a livello
dellincisuraischiaticaedaresistenzaalmovimento.positivoanchedurantelerniadeldisco,ma
solomonolateralmente.
Rigidit nucale probabilmente il segno pi ampiamente conosciuto e pi frequentemente
incontratodiirritazionemeningeaeladiagnosidimeningitevieneraramentepostainsuaassenza.
Essacaratterizzatadarigiditespasmodeimuscolidelcollo,condoloreaitentatividimovimento
volontario.Cancheresistenzaalmovimentopassivo.
Semeiotica IIIanno BottossoStefano
63
ESAME OBIETTIVO DEL SISTEMA MUSCOLO
SCHELETRICO
ISPEZIONE
Sideve:
Ispezionaregliaspettianteriore,posterioreelateralidellaposturadelpaziente
Osservare le capacit del paziente di rimanere eretto, la simmetria delle varie parti del corpo e
lallineamentodelleestremit
Notarelapresenzadilordosi,cifosi,scoliosi
Ispezionarelacuteesottocutaneocherivestemuscoli,cartilagini,ossaallaricercadimodificazioni
delcolore,tumefazioni,masse
Osservareleestremit
Ispezionare i muscoli alla ricerca di ipertrofie, atrofie, fascicolazioni e spasmi. Le dimensioni dei
muscolidovrebberoessereapprossimativamentesimmetrichedaiduelati
La simmetria bilaterale non deve essere considerato in assoluto, non essendo una simmetria
perfetta.
PALPAZIONE
Palparetutteleossa,articolazioneemuscolicircostanti.
Notare la presenza di aumento del termo tatto, dolorabilit, tumefazioni, crepitii e resistenza alla
pressione.
Il paziente non deve avvertire alcun fastidio quando viene applicata una pressione sulle ossa o sulle
articolazioni.
MOTILITARTICOLARE
Si deve esaminare la motilit attiva e passiva di tutte le articolazioni maggiori e dei gruppi muscolari
correlati.Istruireilpazienteamuovereciascunaarticolazionein manieracompleta.Lapresenzadidolore,
limitazione dei movimenti, movimenti spastici, instabilit articolare, deformit e contrazioni suggeriscono
unproblemacollegatoallarticolazioneoalgruppomuscolarecorrispondente.
Lamotilitattivaepassivadeveessereidenticaperlastessaarticolazioneetraarticolazionicontrolaterali.
Discrepanze tra motilit attiva e passiva possono indicare una debolezza muscolare vera o una malattia
articolare.Duranteimovimentinondebbonoessereevidentidolorabilitocrepitii.
Quando unarticolazione dimostra un aumento o una diminuzione della motilit, con un goniometro
possibile misurare precisamente langolo di flessione. Misurare gli angoli di maggiore flessione ed
estensione,mettendoliaconfrontocongliangoliattesi.
FORZAMUSCOLARE
La valutazione della forza di ciascun gruppo muscolare di solito integrata dallesame della articolazione
corrispondente. Chiedere al paziente di flettere il muscolo da voi indicato e quindi resistere quando viene
applicata una forza contraria a questa flessione. Confrontare la forza muscolare bilateralmente.
Normalmentelaforzamuscolaresimmetricabilateralmenteconunaresistenzacompletaallopposizione.
Unaforzamuscolareintattaimplicaunamotilitarticolarenormale.
Articolazionetemporomandibolare
Localizzare larticolazione temporomandibolare con la punta delle dita appena anteriormente al
tragodiciascunorecchio
Permettere alle dita di scivolare nello spazio articolare mentre il paziente apre la bocca e palpare
questospazio
Uno scatto o uno schiocco udibili provenienti dallarticolazione temporomandibolare non sono
insoliti,manondevonoesserepresentidolore,tumefazioniocrepitii.
Semeiotica IIIanno BottossoStefano
64
Lamotilitvieneesaminatachiedendoalpazientedieseguireiseguentimovimenti:
o Aprireechiuderelabocca.Normalmentelospaziotraidentisuperioriedinferioridi36
cm
o Spostarelateralmentelamandiboladaciascunlato.Lamandiboladevespostarsidi12cm
inciascunadirezione
o Sporgereeretrarreilmento.Normalmentesonopossibilientrambeimovimenti.
La forza dei muscoli temporali viene valutata chiedendo al paziente di serrare i denti mentre si
palpano i muscoli contratti e si applica una forza contraria. Con questa manovra viene
simultaneamentecontrollatoilVpaiodinervicranici.
Colonnacervicale
Ispezionare il collo del paziente, sia anteriormente che posteriormente, osservando lallineamento della
testaconlespalleelasimmetriadelleplichecutaneeedeimuscoli.Palparelaparteposterioredelcollo,la
colonna cervicale ed i muscoli paravertebrali, trapezio e sternocleidomastoideo. I muscoli devono
possedere un buon tono ed essere di dimensioni simmetriche con assenza di dolorabilit o spasmi
muscolariallapalpazione.
Sivalutalamotilitdellacolonnacervicalechiedendoalpazientedieseguireiseguentimovimenti:
Inclinarelatestainavanti,montosultorace.Flessionenormaledi45.
Inclinarelatestaallindietro,mentoversoilsoffitto.Iperestensionenormaledi55.
Inclinarelatestadaentrambiilati,orecchioversospalla.Inclinazionelateralenormaledi40.
Girarelatestadaciascunlato,mentoversolaspalla.Rotazionenormaledi70.
Laforzadimuscolisternocleidomastoideoetrapeziovienevalutatacomevistoinprecedenza.
Colonnatoracicaelombare
Iprincipalipuntidireperesonorappresentatidaiprocessispinalidellevertebre(C7eT1sonodisolitoipi
sporgenti),lescapoleelecresteiliacheedimuscoliparavertebrali.
Valutare lasse e le curvature spinali Normalmente la testa si trova direttamente sopra al solco
gluteo e le vertebre sono dritte come indicato dallaltezza simmetrica delle spalle, delle scapole e
dellecresteiliache.Lecurvaturedellacolonnacervicaleelombaredevonoessereconcave,mentre
la curvatura della colonna toracica deve essere convessa. Le ginocchia ed i piedi devono essere
allineaticoniltronco,puntandoversolesterno.Sipuavere:
o LordosiAccentuazionedellanormaleconvessitanterioredellacolonna.Puaversiper:
SpondilolistesiScivolamentoanterioredellaVvertebralobare
Malformazionedelbacino
Lussazionecongenitadellanca
Miopatie Nelle quali apprezzabile uno spostamento in avanti delle regioni
glutee
Pazientemarcatamenteobesi.
o Cifosi Curvatura del rachide a convessit posteriore. Pu essere parziale o totale. Nel
primo caso interessa solo un gruppo di vertebre, nel secondo caso interessa il rachide per
una estensione pi ampia. La riduzione della statura una delle principali conseguenza
dellacifosi.Sonocausadicifosiagranderaggio:
Statidiipotoniamuscolare
Rachitismo
Osteoporosi postmenopausale e senile (cifosi senile) Hanno localizzazione
dorsaleesonolaesagerazionedellafisiologicacurvaturadorsaledelrachide.
Sonocausadicifosiangolari:
Processi distruttivi di una o pi vertebre o i loro postumi Il gibbo presenta in
questi casi un angolo acuto Morbo di Pott, osteomieliti di natura aspecifica,
mieloma,metastasicarcinomatose.
o ScoliosiCurvaturalateraledelrachide.Sarpertantodestraosinistraepotrinteressare
tutta la colonna o un segmento di essa. A monte e a valle della curvatura principale di un
Semeiotica IIIanno BottossoStefano
65
scoliosi si instituiscono delle curvature di compenso le quali hanno lo scopo di ristabilire
lequilibrioriportandoilcentrodigravitsullalineamediana.Perlopicoesistelacifosi.Le
scoliosi datanti dallinfanzia presentano nefaste conseguenza sullo sviluppo somatico
determinando:
Riduzionedellastatura
Deformitcostali
Appiattimentodelbacinoinsensoanteroposteriore
Alterazionedelloscheletrocraniofacciale.
Con il paziente in posizione eretta, palpare lungo i processi spinosi ed i muscoli paravertebrali.
Valutare percussoriamente la presenza di dolorabilit spinale prima percuotendo ogni processo
spinoso con un dito e quindi colpendo con il nato ulnare del pugno ambedue i lati della colonna
lungo i muscoli paravertebrali. La palpazione e la percussione non devono mettere in evidenza
alcunadolorabilitspinaleospasmimuscolari.
Chiedere al paziente di inclinarsi verso avanti e di toccare le dita dei piedi mentre si osserva da
dietro. Ispezionale la colonna alla ricerca di curvature anomale. Levidenziazione con matita
dermografica dei processi spinosi pu aumentare la sensibilit dellindagine. Il dorso del paziente
deverimaneresimmetricamentepiattoquandolacurvaturaconcavadellacolonnalombarediviene
convessaconlaflessioneinavanti.
MotilitdellacolonnaVienevalutatachiedendoalpazientedieseguireiseguentimovimenti:
o Inclinarsiinavantiallacintolaetoccarsiipiedi.Flessionenormaledi7590
o Inclinarsiposteriormenteallacintolailpipossibile.Iperestensionenormaledi30.
o Inclinarsidaciascunlatoilpipossibile.Flessionelateralenormaledi35bilateralmente
o Ruotare la parte superiore del tronco a partire dalla cintola, mentre la pelvi viene tenuta
fermadallesaminatore.Larotazionenormaledella partesuperioredeltroncodi30nei
duesensi.
Spalle
Ispezione il profilo delle spalle, il cingolo della spalla, le clavicole, le scapole ed i muscoli della regione.
Sospettareunalussazionequandoilprofilodellaspallaasimmetricoedunaspallapresentaunaconcavit
nel profilo. Osservare alla ricerca di una scapola alata, una sporgenza verso lesterno della scapola, che
indicaunalesionedelnervodelmuscoloserratoanteriore.
Palparelearticolazionisternoclavicolarieacromioclavicolari,leclavicole,lescapole,iprocessicoracoidei,i
granditrocanteridellomero,isolchibicipitalietuttiimuscolidellaregione.
Esaminarelamotilitchiedendoalpazientedieseguireiseguentimovimenti:
Sollevarelespalle.Normalmenteilsollevamentosimmetrico.
Sollevare entrambe le braccia e portare al di sopra della testa. La flessione normale in avanti di
180.
Estendereeportarelebracciaaldorso.Liperestensionenormaledi50.
Sollevare entrambe le braccia lateralmente e portarle al di sopra della testa. Abduzione normale
180.
Faroscillareciascunbraccioanteriormentealtronco.Adduzionenormaledi50.
Portareentrambelebracciadietroifianchiconigomitiallinfuori.Rotazioneinternanormaledi90
Portare entrambe le braccia dietro la testa, con i gomiti allinfuori. Rotazione esterna normale di
90.
Ilpazientedevemantenerelespallesollevate,laflessioneinavantielabduzionementresiapplica
una forza contraria per valutare la forza di muscoli del cingolo della spalla. Con la manovra del
sollevamentodellespallevienecontemporaneamentevalutatolXIpaiodinervicranici.
Gomito
Ispezionareilprofilodelgomitosiainposizioneestesacheflessa.Lapresenzadinodulisottocutaneilungoi
punti di pressione della superficie estensoria dellulna pu essere indicativa di artrite reumatoide. Notare
eventuali deviazioni dellangolo cubitale fra lomero e lulna mentre viene esteso passivamente, con le
Semeiotica IIIanno BottossoStefano
66
palme rivolte in avanti. Langolo cubitale ha una ampiezza laterale compresa di solito tra 5 e 15. Le
variazioni di questangolo sono rappresentate dal cubito valgo (angolo maggiore di 15) e cubito varo
(angoloinvertitomedialmente).
Flettere il gomito del paziente a 70 e palpare la superficie estensoria dellulna, il processo olecranico, gli
epicondili mediale e laterale dellomero. Quindi palpare il solco presente in ciascun lato dellolecrano alla
ricerca di ispessimenti della membrana sinoviale, tumefazioni e dolorabilit. Una tumefazione paludosa,
molle fluttuante, la presenza di dolorabilit a livello dellepicondilo laterale o lungo i solchi sellolecrano e
gli epicondili, un aumento di dolore con la pronazione e la supinazione del gomito devono far sospettare
unaepicondiliteounatendinite.
Lamotilitdelgomitovieneesaminatachiedendoalpazientedieseguireiseguentimovimenti:
Estensioneeflessionedelgomito.Flessionenormaledi160.Estensionenormaledi180.
Conilgomitoflessoadangoloretto,ruotarelamano.Pronazioneesupinazionesononormalmente
di90.
Ilpazientedeveessereingradodimantenerelaflessioneelestensionementresiapplicaunaforza
contrariapervalutarelaforzadeimuscolidelgomito.
Manoepolso
Ispezionaregliaspettidorsaleepalmaredellemani,notandoilprofilo,laposizione,laforma,ilnumeroela
completezzadelledita.Notarelapresenzadellecrestecutaneepalmariefalangee.Lasuperficiepalmaredi
ciascunamanodevepossedereunadepressionecentraleconunaprotuberanzarotondeggiante(eminenza
tenar)dallatodelpolliceeunaeminenzaipotenarmenoprominentedallatodelmignolo.Normalmentele
dita completamente estese sono a stretto contatto tra di loro e sono allineate con lavambraccio. La
superficielateraledelleditadevegradualmenteaffusolarsiandandodallaparteprossimaleaquelladistale.
Ladeviazionedelleditaversoillatoulnareeladeformitacollodicignooadasolasonodisolitoindicative
dellaartritereumatoide.
Palpare tutte le articolazioni della mano e del polso. Le articolazioni interfalangee possono essere palpate
conilpolliceelindice.Learticolazionimetacarpofalangeevengonopalpateconentrambiipollici.Ilpolsoe
ladocciaradiocarpalevengonopalpaticonipollicisullasuperficiedorsaleeconlealtreditasullesuperficie
palmaredelpolso.Lesuperficiarticolaridevonoesserelisceedesentidanoduli,tumefazioni,sporgenzee
dolorabilit.
Ricercare la presenza di noduli. In genere si tratta si escrescenze ossee a livello delle articolazioni
interfalangeechepossonoesserepalpatecomenodulidurienondolentididiametrocompresotrai2edi
3 mm ma che talvolta circondano tutta larticolazione. Sono associati a processi osteoartritici. Quando
localizzati lungo le articolazioni interfalangee distali prendono il nome di noduli di Heberden. Quando si
trovanolungolearticolazioniinterfalangeeprossimalisonodenominatinodulidiBochard.
Conilditoindicecolpireilnervomedianonelsuopuntodipassaggioattraversoiltunnelcarpalealdisotto
deilegamentiflessoridelretinacoloevolarecarpale.Unasensazionediformicolichesiirradiadalpolsoalla
manolungoilpercorsodelnervomedianorappresentaunsegnodiTinelpositivo,associatoallasindrome
deltunnelcarpale.
Esaminarelamotilitdellamanoedelpolsochiedendoalpazientedieseguireiseguentimovimenti:
Piegareleditainavantialivellodellaarticolazionemetacarpofalangea.Quindidiestendereledita
in alto e posteriormente a livello della nocca. Langolo di flessione normale di 90, quello di
iperestensionefinoa20.
Toccareconilpollicelapuntaditutteleditaelabasedelmignolo.Tuttiquestimovimentidevono
esserepossibili.
Allargareleditaequindiriunirle.Devonoesserepossibilientrambiimovimenti.
Piegarelamanoedilpolsosuegi.Angolodiflessionenormaledi90,diiperestensione70.
Con i palmi diretti verso il basso, girare ciascuna mano a destra e a sinistra. Movimento radiale
normaledi20,movimentoulnaredi55.
Ilpazientedeveessereingradodimantenerelaflessioneelestensionedelgomitoquandovieneapplicata
unaforzacontrariapervalutarelaforzadeimuscolidelpolso.Pervalutarelaforzadellamano,farstringere
Semeiotica IIIanno BottossoStefano
67
alpazientestrettamenteledita dellesaminatore.Anchelestensionedelleditaeleposizionidiadduzione
possonoessereutilizzatepervalutarelaforzadellamano.
Anca
Ispezionareleancheanteriormenteeposteriormentementreilpazientesitrovainposizioneeretta.Usarei
punti di repere principali rappresentati dalla cresta iliaca e dal grande trocantere del femore per valutare
eventualeassimetriadialtezzadellecresteiliache,ledimensionidellenaticheedilnumeroelaltezzadelle
pliche glutee. Palpare le anche e la pelvi con il paziente supino. Non devono essere rilevabili instabilit,
dolorabilitecrepitii.
Esaminarelamotilitdellancachiedendoalpazientedieseguireiseguentimovimenti:
In posizione supina sollevare le gambe al di sopra del corpo con le ginocchia estese. Langolo
normalediflessionedellancadi90.
In posizione eretta o prona, portare la gamba estesa dietro al corpo. Angolo di iperestensione
dellancainferioreougualea30.
Inposizionesupinasollevareunginocchiomentrelaltragambainestensione.Angolodiflessione
dellancanormaledi120.
Inposizionesupinaspostarelagambalateralmenteemedialmenteconilginocchioesteso.Durante
il movimento di adduzione, sollevare passivamente la gamba opposta, per permettere alla gamba
chesistaesaminandounmovimentocompleto.Normalmenteesisteuncertogradodiadduzionee
abduzione.
In posizione supina flettere il ginocchio e intraruotare la gamba verso laltra gamba. Rotazione
internanormaledi40.
In posizione supina, portare la pare laterale del piede sul ginocchio dellaltra gamba; muovere il
ginocchioflessoversoillettino.Rotazioneesternanormaledi45(testdiPatrick).
Ilpazientedeveessereingradodimantenerelaflessionedellancaconilginocchioinflessioneed
in estensione quando si applica una forza contraria per valutare la forza dei muscoli dellanca. La
forzamuscolarepuancheesserevalutatanelcorsodellamanovrediadduzioneediabduzione.
Test di Thomas Viene utilizzato per identificare le contratture in flessione dellanca che possono essere
mascherate da una eccessiva lordosi lombare. In caso di affezioni dellanca il paziente presenta la coscia
flessa e addotta sul bacino. Per evitare errori di interpretazione necessari appianare la lordosi lombare
finoacheil bacinovengaadapplicarsiconilsacroelespineiliache posteriorisulpianorigidosulquale
distesoilpaziente.Cisiottieneflettendopassivamenteedalmassimolacosciacontrolateraleallancain
esame.Inquestasituazionesiosservalacapacitdelpazientedimantenerelagambaestesasullettino.Il
sollevamentodellagambaestesadallettinoindicalapresenzadiunacontratturainflessionedellagamba
estesa.
TestdiTrendelemburgSiutilizzapervalutarelalussazionedellanca.
Ginocchio
Ispezionareleginocchiaeglispazipopliteisiainposizioneestesacheinposizioneflessanotandoiprincipali
puntidirepere:tuberosittibiali,condilitibialemedialeelaterale,epicondilimedialeelateraledelfemore,
tubercolo adduttore del femore e rotula. Ispezionare il ginocchio steso per identificare le sue concavit
naturalisullaparteanteriore,daciascunlatoealdisopradellarotula.Osservarelallineamentodellaparte
inferiore delle gambe. Langolo tra il femore e la tibia deve essere inferiore a 15. Variazioni
nellallineamento delle gambe sono rappresentate dal ginocchio valgo e dal ginocchio varo. Una eccessiva
iperestesione del ginocchio quando questarticolazione sottoposta a carico pu essere indicativa di
debolezzadelquadricipite.
Palparelospaziopopliteo,notandolapresenzaditumefazioniodolorabilit.
Palpare lo spazio articolare tibiofemorale, identificando la rotula, la tasca sovrarotulea ed il cuscinetto
adiposoinfrarotuleo.
Larticolazionedeveesserelisciaecompatta,senzaareedolentiodiconsistenzapaludosa,noduliocrepitii.
Semeiotica IIIanno BottossoStefano
68
Esaminarelamotilitdelginocchiochiedendoalpazientedieseguireiseguentimovimenti:
Piegareentrambeleginocchia.Normalmentelangolodiflessionedi130.
Iperestendere la gamba. Normalmente lestensione completa e langolo di iperestensione di
15.
Laforzadei muscolidelginocchio pu esserevalutatafacendomantenerealpazienteilginocchioflessoo
estesomentresiapplicaunaforzacontraria.
Pervalutarelapresenzadiuneccessodiliquidoodiunversamentodiapplicalatecnicadelballottamento.
Occorronotuttaviaquantitrelativamenteabbondanti diliquido perchsiano svelatedaquestamanovra.
Si esegue comprimendo con la mano sinistra la zona soprarotulea, mentre la mano destra cerca di
provocare il tipo ballottamento della rotula contro il femore nella direzione anteroposteriore servendosi
delditoindice.
Piediecaviglie
Ispezionare i piedi e le caviglie mentre le articolazioni sono sottocarico (stare in posizione eretta e
camminare) e non (posizione seduta). I punti di repere della caviglia sono rappresentati dal malleolo
mediale, dal malleolo laterale, dal calcagno sporgente e dal tendine di Achille. Normalmente le sporgenza
malleolarisonolisceearrotondate,mentreicalcagnielearticolazionimetatarsefalangeesonosporgenti.
Lapresenzadicallieduroniindicalapresenzadiunapressioneodiunprocessoirritativocostanti.
Osservare il profilo del piede e la sua posizione, le dimensioni ed il numero delle dita. Il piede varo ed il
piede valgo rappresentano variazioni frequenti dellallineamento normale. Esiste di norma, sotto carico,
una lievissima angolazione allesterno dellasse longitudinale della gamba e lasse longitudinale del retro
piede (valgismo fisiologico del piede). Il peso deve essere scaricato sulla linea mediana del piede, su una
linea immaginaria tracciata dalla parte mediale del calcagno fino allo spazio interdigitale tra il II ed il III
dito.
Le deviazioni dellallineamento dellavampiede (metatarso varo o valgo), la cui pronazione del calcagno, il
doloreeditraumispessocausanolospostamentodelpuntoincuivienescaricatoilpeso.
Nelpianosagittaleesistesottocarico,unangolodi90apertoanteriormentetralasselongitudinaledella
gamba e quello longitudinale del piede. Leventuale aumento di questo angolo (piede equino) o la
diminuzione(piedetalo)dinaturapatologica.
Nel piano orizzontale lasse longitudinale del retro piede e quello dellavampiede si trovano su ununica
linea. Deve quindi considerarsi patologica sia unangolazione aperta allesterno (avampiede abdotto) sia
unangolazioneapertaallinterno(avampiedeaddotto).
Un atteggiamento coatto in rotazione esterno (piede pronato) o in rotazione interna (piede supinato) ha
puresignificatopatologico.
La regione plantare presenta medialmente una lieve concavit o volta plantare longitudinale mediale. La
suadiminuzione(piattismo)oaccentuazione(cavismo)hannopuresignificatopatologico.
Leditadelpiededevonoesseredritte,piatteedallineatetradiloro.Possonoessereosservatinumerositipi
dideviazione:
Dita a martello Iperestensione dellarticolazione metatarsofalangea con flessione
dellarticolazioneprossimaledeldito.
Dito ad artiglio Iperestensione dellarticolazione metatarsofalangea con flessione delle
articolazioniprossimaleedistaledellalluce.
Alluce valgo Si intende una deviazione laterale dellalluce che pu causare una sovrapposizione
con il secondo dito. Frequentemente di determina borsite fortemente dolente nel punto di
pressione.
Aumento del termotatto, arrossamento, tumefazione e dolorabilit dellarticolazione metatarsofalangea
dellallucedevonofarsospettareunagotta.Occasionalmentepuesserepresenteuntofo.
PalpareiltendinediAchilleelasuperficieanterioredellacaviglia.Utilizzandoilpolliceeleditadientrambe
lemanicomprimerelavampiede,palpandociascunaarticolazionemetatarsofalangea.
La motilit del piede e della caviglia pu essere valutata chiedendo al paziente di eseguire i seguenti
movimenti:
Puntareilpiedeversoilsoffitto.Angolonormaledidorsiflessioneparia20.
Semeiotica IIIanno BottossoStefano
69
Puntareilpiedeversoilpavimento.Angolodiflessioneplantarenormaleparia45.
Piegare il piede a livello della caviglia, girare la pianta verso il piede controlaterale e quindi in
direzioneopposta.Normalmentelangolodieversioneparia30mentrelangolodiinversione
paria20.
Ruotarelacaviglia,girareilpiedeversoquellocontrolateraleequindiindirezioneopposta,mentre
lesaminatoretienefermalagamba.Normalmentelangolodiabduzionedi10,mentrequellodi
adduzionedi20.
Piegare ed estendere le dita dei piedi. Normalmente sono possibili entrambi i movimenti,
particolarmentelalluce.
Il paziente deve essere in grado di mantenere la flessione dorsale e plantare mentre viene applicata una
forza contraria per valutare la forza dei muscoli della caviglia. Anche labduzione e ladduzione della
cavigliaelaflessioneelestensionedellallucepossonoessereutilizzatipervalutarelaforzamuscolare.
BOTTOSSO STEFANO
Semeiotica IIIanno BottossoStefano
1
INTRODUZIONE ALLA SEMEIOTICA
CHIRURGICA
SemeioticaDerivadalgrecoedlartedelrilevamentodeisegniesintomi edelcollegamento diquesti
conlestruttureanatomiche.
Consegnosiintendeundatooggettivorilevatodallesaminatore.
Nelprocessodiagnosticoabbiamotrefasi:
FaseanaliticaFasesemeiologica
Fasedellamessainteoriadeidatiraccolti
Fasediagnostica(sintesi)Sieffettualadiagnosidifferenziale.
La finalit dellesame obiettivo indicare quali siano gli esami complementari pi appropriati per
confermareunadiagnosi(odunaipotesidiagnostica)evitandocosproceduresistematicheinutilichefanno
perderetempo,denaroetaloranonsonoprivedirischioperilpaziente.
Sipuconsiderarelasemeioticacomelanellodicongiunzionetralapatologiaelaclinica.
ESAMEOBIETTIVO
Puesserediretto(ofisicoosemplice)opuessereeffettuatoconmezzispeciali.
Lesamedirettosieffettuacon4su5deisensi(tuttitranneilgusto)econpochielementaristrumenti.
Tempi:
Ispezione
Palpazione
Percussione
Auscultazione
Odorazione
Norme:
o Esaminarelapartesenzaindumenti
o Comprenderenellesameancheleregionicircostanti
o Osservareilpazienteinunaposizionebendefinita
o Disporrediilluminazionesufficientee,sepossibile,naturale
o Rilevarenonsololapresenzamaanchelassenzadidatipatologici.
Lispezionerileva:
Alterazionimorfologiche
Alterazionifunzionali
Caratteristichedelleregionivicineeitessuticircostantiallasededellalesione.
Lapalpazionepuessere:
Manuale Con i polpastrelli di tutte le dita (o almeno 4) oppure lintera superficie palmare della
manoedelledita
DigitaleConipolpastrellidi1o2ditadellastessamano
Bimanuale Con lintera superficie palmare di entrambe le mani o dei polpastrelli poste una
accantoallaltra
BidigitaleCon1o2polpastrelliegliomologhidellaltramano
A mani sovrapposte Si usa nella palpazione profonda o in caso di pareti molto spesse. La mano
sovrapposta esercita una pressione mentre quella posta a contatto con la parete si dedica alla
palpazione
AmanicontrapposteocombinataConleduemaniapplicateacomprenderefradiesseuntratto
ditessutoodiunaformazionecorporea(tipicaquelladelrene)
Obliquaconlaseriedi6ditautileperlostudiodelleformazioniamarginerettilineoesterno.Le
duemaniposteobliquamenteunisconoleloroultimetredita,cosdaformarnesei.
Lapalpazionepuessere:
o SuperficialeApprezzalecaratteristichedelleformazionisuperficiali
Semeiotica IIIanno BottossoStefano
2
o Profonda Apprezza masse o visceri profondi. Deve iniziare con la semplice applicazione delle
mani (a piatto) e pu successivamente scorrere su piani superficiali e la pressione pu essere
gradualmenteaumentata.
Leesplorazionidellecavitsieffettuanointroducendounoodueditainunacavitnaturaleoneoformata
(grossasoluzionedicontinuit).Leesplorazionidellacavitnaturalisono:
Orale
Faringea
Rettale
Vaginale.
Semeiotica IIIanno BottossoStefano
3
ESAME OBIETTIVO DELLE TUMEFAZIONI
La storia clinica di un grandissimo numero di malattie si associa alla presenza di 1 o pi tumefazioni. La
storiaclinicadilargamaggioranzadellemalattiechirurgichesiassociaallapresenzadi1opitumefazioni.
Il rilievo accurato dei dati anamnestici e un esame obiettivo intelligente generale e della tumefazione
consentespessodifareunadiagnosiprecisadellamalattiachenehadeterminatolapresenza.
Definizione: qualsiasi rigonfiamento anormale di 1 o pi parti del corpo. Deriva dal latino tumor che
significagonfiore.Oggiconilterminetumoresiintendounaneoplasiamasarebbepigiustoassociarloalla
tumefazione.
Metodica:
Ispezione:
1. Sede Deve essere precisa. In genere si fa riferimento a punti anatomicamente definiti
(sporgenze ossee, rilievi muscolari o tendinei) o a linee tracciate da punti di repere fissi.
Tranneperletumefazionimediane,indispensabileconfrontarelasedecontrolaterale.
2. FormaevolumePerlaformasifariferimentoaformegeometriche.Perilvolume:
Sifariferimentoaoggettinotiperlopidalregnovegetale
Sifariferimentoallatestadelfeto
Sifariferimentoadunaformazioneanatomicadellesaminato
Va comunque incoraggiato, per la maggiore precisione, il riferimento a misure
metriche.
3. LimitiomarginiPossonoessere:
NettiTumefazionecircoscritta:
Sessile Se la base dimpianto rappresentata dal piano stesso della
tumefazione
Peduncolare Se la base dimpianto ha una superficie inferiore alla
tumefazione.
IndistintiTumefazionediffusa.
4. AlterazionedelnormaleaspettodelrivestimentocutaneoomucosasovrastanteBisogna
descrivere:
Colorecutesovrastante(varietonalitdirosso)
Presenzadieventualireticolivascolari
Eventualedistensione(pellelucida)
Alterato orientamento delle normali pliche cutanee, con comparsa di multipli
affossamenti circoscritti, per lesistenza di anormali tralci che uniscono la
tumefazioneaitegumenti(bucciadarancia).
5. QualitsuperficialePuessere:
Uniforme
Ineguale
Liscia
Lobata
Nodulare
Granulosa
Cipossonoesserealterazionidelcoloritonormaleelesionidicontinuo.
6. Movimenti:
Spontanei:
Dapulsazione:
o Vera Movimento in tutti i sensi su tutta la superficie della
tumefazione
o FalsaotrasmessaMovimentoinunsolosenso.
Semeiotica IIIanno BottossoStefano
4
Peristaltici
Legatiamovimentifisiologiciomanovrespeciali:
Deglutizione(peresempiotumefazionitiroidee)
Respirazione(peresempiotumefazioniepatiche)
Cambio di posizione (per esempio varici, varicocele, ernie, idrocele
comunicante)
Contrazionemuscolare
Aumentodellapressioneendocavitaria(manovradiValsalva,compressione
vascolare)
7. Rapporti con regioni vicine e tessuti circostanti Va fatta sistematicamente iniziando dai
tessuti circostanti sino alle regioni vicine ed anche a quelle lontane che hanno rapporti
anatomofunzionaliconlasededellatumefazione.Vannorilevatelealterazionidi:
Colorito
Forma
Volume
PalpazioneLaprecisionedellapalpazioneinfunzionedi:
o Profonditdellatumefazione
o Spessoredeitegumentisovrastanti
o Accuratezzatecnica.
Deverilevare:
1. Termotatto Si eseguiva appoggiando la superficie palmare della mano o dorsale delle
dita.Sirilevalaumentodellatemperaturalocaleper:
Flogosiacutaesubacuta
Neoplasie
Raronelleflogosicroniche
Assentenelletumefazioninonflogistiche
2. Sede
3. Formaevolume
4. Limitiomargini
5. Mobilit
6. Superficie
7. Scorrevolezza Una ridotta scorrevolezza dei piani cutanei indice di aderenza ai tessuti
profondi.Puessere:
CircoscrittaLesionitraumaticheeneoplasie
EstesaTumefazioniinfiammatorie,infiltrazionineoplastichemassive.
8. Sollevabilit della pelle in pliche La formazione di pliche funzione dellelasticit dei
tegumentiedeltrofismodelpianosottocutaneo.Possonoessere:
Piccole
Grosse
Condizionipatologichechealteranolasollevabilitsono:
Aderenze estese, parziali o filiformi (cute a buccia darancia nella neoplasia della
mammella).
Infiltrazioniditessutoadiposo(flogosi,edema)
9. ConsistenzaPuessere:
Ossea
Durolignea
Fibrosa
Duroelastica
Parenchimatosa
Molleelastica
Mollepastosa
Flaccida
Semeiotica IIIanno BottossoStefano
5
10. FluttuazioneVaricercataincasodiconsistenzamolleelastica.indicediraccoltaliquida
sotto discreta tensione. presente in tutte le direzioni (altrimenti si parla di pseudo
fluttuazione).Sifapremendounconditoeconlaltrosipercepisconoleoscillazioni.
Fiotto Fluttuazione relativa a grandi quantit di liquido raccolto in cavit di
notevolidimensioni(peres:liquidoasciticoincavitperitoneale).
Ballottamento Fenomeno non assolutamente tipico delle raccolte di liquido.
tipicodelletumefazionirenali.
Guazzamento Si provoca in caso di raccolta mista di aria e liquido in cavit,
imprimendoconlemanibruschescossenellatumefazione.
11. DolorabilitBisognadescrivere:
Estensione
Intensit
Caratteredeldolore(peres:pulsantenelleflogosisuppurative).
12. SpostabilitIndagairapportitratumefazioneetessuticircostanti.Varicercataintuttele
direzioni.
13. Riducibilit Il paziente deve assumere posizioni declive rispetto alla tumefazione ed
essereamassemuscolaririlassate.Puessere:
Vera Tipica di massa a contenuto liquido che attraverso un canale o una
comunicazionerientra.
FalsaLatumefazionenonrientramacambiasede.
Completaoparziale
Rapidaolenta
Gradualeomassiva
Direttainognisenso.
Lariduzionesarbimanualeodigitale.Lamodalitdiriduzionepuessere:
Spontanea
ProvocataComeperlernia
Direzione:
o DalbassoversolaltoIdrocele
o DallaltoversoilbassoErnia.
Lenta
Massiva
14. FremitierumoripatologiciIprincipalisono:
Fremitoaneurismico
Crepitiodineve(dovecdelgas)
Thrill(ormainonsiusapi).
15. Esamedelleregionivicine.
Percussionemenoimportanterispettoallispezioneeallapalpazione.
o Puaiutareastabilireilcontenutodellatumefazione
o Puaiutareastabilireilimitidellatumefazione
Auscultazione Ha la stessa valenza della percussione. dobbligo nelle tumefazioni lungo il
decorsodeigrossivasi.
Esamispeciali:
o Esamistrumentali:
o Punturaesplorativa
o Specillazionedeitramiti
o Iniezionediliquidicoloratiattraversoitramiti
o Biopsia
o Transilluminazione
o Esameradiografico
o EsamidilaboratorioSulmaterialepatologicorilevato.
Semeiotica IIIanno BottossoStefano
6
ESAME OBIETTIVO DELLE SOLUZIONI DI
CONTINUO
Lesoluzionidicontinuocomprendono:
Ferite
Piaghe
Ulcere
Fistole
Ragadi
FERITE
Soluzionidicontinuorecenti,dacausaesterna,nellequalinonsonoancorabenapprezzabiliifenomenidi
riparazione.Inbasealmeccanismodiazionedellagentevulnerantesenedistinguono4tipi:
Dapunta
Dataglio(comprendonoanchequellechirurgicheAlorovoltapossonoessere:
LineariIltagliostatoperpendicolare
AlemboIltagliostatotangenziale
Conperditadisostanza
LacerocontuseSiassocialazionedicontusioneecompressione.
Dastrappamento
Esistonocriterioggettivi,anatomopatologici,pervalutareleferiteinbaseallaprofondit:
SuperficialiInteressanoesclusivamentelostratocutaneoe/osottocutaneo(olamucosa)
Profonde Superano lo strato fasciale e possono interessare strutture sottostanti (muscoli, ossa,
vasi,organiinterni)
Penetranti Creano un tramite tra lesterno e una delle grandi cavit dellorganismo (cranica,
toracica,addominale).
PIAGHE
Soluzionidicontinuochetendonolentamenteallaguarigione
ULCERE
Soluzionidicontinuochenontendonoaguarire
FISTOLE
Ulcereacanalefornitediunoopiorifizieditramite/i.
RAGADI
Ulcerefissurali(aformadilosanga).
ESAMEOBIETTIVO
ISPEZIONE
SedeSifariferimentoaclassicheregionidellanatomiatopograficaetaloraapuntianatomiciben
precisati.
FormaedimensioniSifariferimentoadoggettinotio,meglio,afiguregeometricheindicandone
incmlasseeilperimetro,chepuessere:
o Lineare
o Rotondo
o Ovalare
o Allungato
o Serpiginoso
Semeiotica IIIanno BottossoStefano
7
MarginiLasoluzionepuessere:
o AstampoLaparteinferiore(ilfondo)halestessedimensionidellapartesuperiore
o AscodellaIbordiesternisonopiampidellasoluzioneinprofondit
o EversiImarginisonoestroflessi
o SottominatiImarginiprofondisonopiestesidellapartesuperiore.
Nelle ferite da punta, come per i tramiti fistolosi, non di parla di margini ma di orifizio, che pu
essere:
Rotondeggiante
Puntiforme
Ampio
Aformageometrica.
In genere le dimensioni della ferita sono leggermente inferiori (a volte uguali) alle dimensioni del
corpovulnerantegrazieallaretrazioneelasticadellacute.
Nelleferitedataglioimarginisononettieregolari.
Nelle ferite lacerocontuse i margini sono sfrangiati, ecchimotici, circondati da cute contusa ed
ecchimotica.Fannoeccezioneleferiteprodottedaunazionecontusivasuunpianoosseotagliente
(arcata sopraccigliare, tibia) che sono lineari come quelle da taglio, ma lemorragia , in genere,
scarsa.
Nellepiagheimarginisonoaderentialfondo(orlettocutaneomadreperlaceochesicontinuaconl
epiteliodellacutecircostante).
Nelleulcereimarginihannocaratteridiversiasecondadelleziologia.
Fondo Bisogna rimuovere delicatamente il materiale sovrastante. utile valutare il fondo per
capirelagenteeziologico.Puessere
o Liscio
o Granuloso
o Vegetante
o Necrotico
o Arido
o Secernente.
Nelleferitedataglioalembo,oconperditadisostanza,costituitodatessutipocoalteratieben
riconoscibili.
Nelleferitelacerocontusepupresentareecchimosietessutonecrotico.
Nelleulcerepresentagranulazionechepossonoessere:
Uguali
Diseguali
Abottone
Vegetanti
Sanguinanti
Nonsanguinanti
Flaccide
Dure.
CaratteristichedelmaterialepatologicosecretodalfondooraccoltoinessoPuessere:
o Sangue
o Siero
o Puscaldo
o Pusfreddo
o Pusactinomicotico
o Saliva
o Urina
o Feci
o Ecc
ModalitdiemissionedelmaterialepatologicosecretodalfondooraccoltoinessoPuessere:
Semeiotica IIIanno BottossoStefano
8
o Spontanea
o Inrapportoacambiamentidipostura
o Inrapportoafenomenifisiologici
ZonecircostantieregionivicineBisogna:
o Osservarelealterazionidelcoloritochepuessere:
RossorameicoTipicoulcerelueticheterziarie
ViolaceoTipicodelleulceredaTBC
PigmentatoTipicodelleulcerevaricose
o Esameobiettivodellesedilinfonodalididrenaggio.
PALPAZIONE
Sieffettuaconguantisteriliperevitareinfezionisiadelpaziente,chedelmedico.Bisognavalutare:
Termotatto
LivellodeimarginirispettoaitessutiviciniPossonoessere:
o Pianeggianti
o Eversi
o Depressi
Consistenzadeimarginiedelfondo
Sanguinamentoprovocato
Fuoriuscitaprovocatadisecrezioni
Spostabilitsuipianisottostanti
Valutazionedelleregionivicineedellestazionilinfoghiandolari.
ESAMISPECIALI
Specillazionee/osondaggiodieventualitramitiSieffettuaconunbastoncino.
Iniezione di liquidi (coloranti o non) Se due soluzioni di continuit sono vicine si vede se
comunicanotraloro.Sipuutilizzareanchelacquaossigenata.
Biopsie
EsamedelmaterialeprelevatodalfondoodalmargineSifalesame:
o Chimico
o Microscopico
o Batteriologico.
ESAMEOBIETTIVODELLEFISTOLE
IspezioneValutazionedellorifizioedelleregionicircostanti
PalpazioneValutazionedellepareticostituentiiltramite,inparticolare:
Consistenza
Conformazione
Dimensioni
Sanguinamento
Dolorabilit
Rapportocontessutieformazionicircostanti
CARATTERISTICHEDIALCUNEULCERE
Ulceraepiteliomatosa(dovutaadunaneoplasiadellacute):
o MarginiSollevatichesicontinuanoconilfondoconbottoniineguali,friabili,sanguinanti,
consecrezionipiomenoabbondanti.
o FondoSpessocondetritidinecrosi.Laconsistenzadura.
Ulceratubercolare:
o MarginiIrregolari,violacei,dentellati,sottominati,talvoltatubercolati.
o FondoCongranulazioniflaccide,bavose,cianotiche,segregantisierotorbido.
o CutecircostanteCianotica,infiltrataocicatriziale
Semeiotica IIIanno BottossoStefano
9
Ulceraluetica(sifilitica)Erosionesufondoindurito,circondatadazoneindurite:
o FondoSuperficierossa,lucente,conscarsosecreto.Siapprofonda.
o MarginiNonsollevati,conaspettonecroticoeinfiammazionecircostante.
Ulcera luetica terziaria Progredisce dalla periferia, cicatrizza al centro con diffusione a ferro di
cavallo,arene,serpiginosa.Produceunessudatotorbido.
Ulceradellagamba:
o GenesiQuasisempredavarici,dagrattamento,dadisturbicircolatori.
o Sede1/3inferioredellagambanellasuperficieanterioreinterna.
o Alliniziopiccoleconfondononinfossatofattodatessutodigranulazionepocosecernente.
Sonoperlopimultiple.Crescendo confluisconoinulcerairregolareconmarginiinfiltrati,
rigonfi,callosi.
o FondoProfondocondetritinecrotici.
o TessutovicinoEczematosooedematoso(puarrivareadelefantiasi).
Ulceraperforantedelpiede:
o SedeSuperficieplantare
o MarginiNetticoncallositchesiestendenellapartevicina
o Fondo Rosso o grigionerastro secernente poco liquido torbido. indolente alla
pressioneesiapprofonda.Nonsiestende.
Semeiotica IIIanno BottossoStefano
10
ESAME OBIETTIVO DEL SISTEMA LINFATICO
Lefunzionidelsistemalinfaticosono:
Drenaggiodellospaziointerstiziale
Presentazionedellantigene
Fagocitosieproduzionedianticorpi
Assorbimentodeichilomicroni.
Comprende:
Vasi
Linfonodi
Milza
Tonsille
Adenoide
Timo
Placche di Peyer dellileo terminale Possono dare adenomesenterite con sintomi simili
allappendicite.
Isolepolmonariditessutolinfoide
Cellulereticoloendotelialidelfegato(cellulediKupffer).
Iprincipalivasisono:
Dotto linfatico destro Drena la parte superiore destra del tronco, nella confluenza tra la vena
giugulareinternaelasucclaviadestra.
DottotoracicoDrenadalrestodellorganismo,nellagiunzionetravenegiugulareinternaevena
succlaviadisinistra.
LINFONODI
Sidividonoin:
SuperficialiOccupanoiltessutocellularesottocutaneo
ProfondiSitrovanoaldisottodellefascedirivestimentomuscolareonellegrandicavit.
Nellostessodistrettopossonocoesisteresialinfonodisuperficialicheprofondi.
Perquantoriguardalesameobiettivosieseguelispezioneelapalpazione.
I linfonodi normali non sono palpabili. Si parla di linfoadenopatia ogni volta che un linfonodo palpabile.
Comunqueunlinfonodononpalpabilepuesseresededimalattia.
Lalinfoadenopatiapuessere:
LocalizzataCausatadainfezionilocalizzate,neoplasie
GeneralizzataQuandoilinfonodisonopalpabiliinalmeno3zone(3catenelinfonodalidiverse)
Causatadalinfomi,leucemia,infezionisistemiche.
La linfoadenopatia non una patologia. In soggetti sani si possono trovare frequentemente delle piccole
linfoadenopatie infracentimetriche cervicali. Se la linfoadenopatia superiore a 1 cm, viene considerata
patologica, eccetto in alcuni territori, come quello inguinale, ove una linfoadenopatia fisiologica pu
misuraresinoa2cm.
Lesameobiettivodeilinfonodideveesseremetodicoedevecoinvolgeretuttelestazionilinfonodali:
Cervicaliedellatesta
Ascellari
Epitrocleari
Inguinocrurali
Poplitee.
Iprincipibasesono:
Ricercare ogni linfonodo visibile e valutarlo secondo lo schema dellesame obiettivo delle
tumefazioni
Semeiotica IIIanno BottossoStefano
11
Palparepreferibilmenteunlatoallavolta,utilizzando,sepossibile,diditadiunasolamano
Valutareognilinfonodopalpabileseguendoloschemadellesameobiettivodelletumefazioni
Comparareinsuccessioneirilieviacaricodiunastazioneconirilievicontrolaterali
Esaminareicervicalieascellariapazienteseduto
Esaminaregliinguinocruralieipopliteiapazientesupino
Ricercaresemprelesioninelterritoriodidrenaggio
Esaminaresempretuttelestazionilinfonodalipalpabili,perdefinirelalinfoadenopatia.
LINFONODICERVICALI
Nelcolloindividuiamoduetriangoli:
Anteriore Tra lo sternocleidomastoideo, il margine inferiore della mandibola e lo sternoioideo
(comemarginemediale)
Posteriore Tra il muscolo sternocleidomastoideo e il trapezio. Nella porzione inferiore passa il
muscoloomoioideo.
Nelcollopassanolevenegiugulari(anteriori,esterneedinterne)elearteriecarotidi.Tuttiivasi,trannele
giugularianteriori,sitrovanocentratealivellodelmuscolosternocleidomastoideo.
Ilinfonodicervicalisipossonodividerein10gruppi:
6gruppiCostituisconounacollanachecircondalapartesuperioredelcolloallunionedellatesta
eddettacerchiolinfonodalepericervicale.Sono:
o Occipitali
o Mastoideioretroauricolari
o Parotideiopretrago
o Sottomandibolari
o Facciali
o Sottomentali.
2gruppiSonopostimedialmenteaiprecedentiesono:
o Sottolinguali
o Retrofaringei
2gruppiSonoi:
o CervicalianterioriComprendonolacatenagiugulareanteriore,chesitrovasottolafasci
cervicalesuperficiale,inrapportoconlavenagiugulareanteriore.Cenesonopoi410pi
profondi,juxtaviscerali:
Gruppoprelaringeo
Gruppopretiroideo
Gruppopretracheale
Catenericorrenziali
o CervicalilateraliSidividonoin:
SuperficialiSono24eformanolacatenagiugulareesterna.
ProfondiFormano:
Catenagiugulareinterna
Catenadelnervoaccessoriospinale
Catena cervicale trasversa disposta tra lestremit inferiore della
catenadelnervoaccessorioelaconfluenzatrala venagiugulareinternae
lasucclavia.
Ilinfonodicervicalisipossonoquindidividerein:
GruppoorizzontaleadanelloFormatodaiprimiseigruppi
GruppoverticaleFormatoda:
o CatenaprofondaLungolagiugulareinterna
o CatenasuperficialeLungolagiugulareesterna.
Areedidrenaggio:
Sottomentaliesottomandibolarihannocomeareadidrenaggiolapuntadellalingua,lamandibola
elacutedelvolto
Semeiotica IIIanno BottossoStefano
12
Occipitalihannocometerritoriodidrenaggioilcuoiocapelluto
Pretragoemastoideihannocometerritorioilvoltoelareaparotidea
Lacatenadelnervoaccessoriospinalehacometerritoriodidrenaggioilmuscolotrapezio
Ilinfonodisopraclavealidestrihannocometerritoriodidrenaggioilmediastinodestro
I linfonodi sopraclaveali sinistri hanno come territorio di drenaggio il mediastino sinistro e il
distrettosottodiaframmatico(acausadeldottotoracico)
Catenaverticaledrenagliorganiprofondidelcollo.
Metodidipalpazione:
Area giugulocarotidea Il paziente deve tenere il capo leggermente piegato in avanti e verso il
lato da esplorare. Il medico posto posteriormente. Bisogna tenere le dita leggermente piegate
aduncino.Pernonsbagliarebisognaricordarecheilinfonodinonsonomobilialladeglutizione.
Diagnosidifferenziale:
o Glomocarotideoperpulsante
o NodulotiroideoedossotiroideoSonopermobilialladeglutizione
o CistibranchialeSonoingeneredolorabilieinflogosi.
CatenesottomentoniereesottomandibolariLapalpazionesieffettuaconditaaduncinosotto
allamandiboladiretteversolalto.Ilmedicosemprepostoposteriormenterispettoalmalato.
Diagnosidifferenziale:
o Cistidermoide
o Cistidottotireoglosso
Linfonodipretrago,mastoideieoccipitaliCisiponeanteriormente,conleditaapiattonellarea
parotidea,nellamastoideepoinelloccipitale.
Diagnosi differenziale Parotite endemica Se c non si riesce a palpare langolo della
mandibola.Selinfonodoingrossato,langolodellamandibolacomunquesipalpa.
Bisognastareattentianchealprocessostiloideo.
CatenaspinaleSegueildecorsodelnervoaccessoriospinale.Sipalpalungoilbordoesternodel
muscolotrapezio.
LinfonodisopraclaveariCisiponesempreposteriormenteconleditaaduncinosopralaclavicola.
DiagnosidifferenzialeMuscoloomoioideoPassainfattisottoneltriangoloposteriore.
Linfonodi sopraclaveari scaleni Si palpano con un dito e sono molto mediali, vicino al collo. Il
paziente deve piegare leggermente la testa verso quella parte. Se ci sono un segno di patologia
polmonaregrave.
Alcunecaratteristiche:
Unlinfonodononmaipulsante.Sepulsalapulsazionetrasmessa.
Unlinfonodosimuove.Senonsimuovepuessereunmuscoloounarteria
Unlinfonododurosegnodiunaneoplasiamaligna
Unlinfonododolenteedolorabilesegnodiinfiammazione.
LINFONODIASCELLARI
Ancheinquestocasosipossonodistingueredeigruppi:
GruppobrachialeAlivellodellaconfluenzatralavenatrachealeeascellare
Grupposottoclavicolare
GrupposottoscapolareLungoilnervoelavenasottoscapolare
Gruppocentrale
GruppotoracicoSidivideinsuperioreeinferiore.
Drenanodaiseguentiterritori:
Ghiandolamammariaecuteannessa
Artosuperiore
Paretetoracicalaterale.
Si palpano come la palpazione della mammella. Si palpa con la mano opposta, perch con la mano
controlaterare si tiene il braccio del paziente staccato dal corpo facendo una contro trazione poich di fa
avvicinareilbraccioalcorpoalpazienteinmodochecontraggailmuscolopettorale.Conlamanoaduncino
Semeiotica IIIanno BottossoStefano
13
siesploraconipolpastrellilapicedellapiramideascellareesiscendepalpandolaparetemediale,anteriore
eposterioredellascella.
Diagnosidifferenziale:
Muscolopiccolopettorale
Tessutoadiposo.
LINFONODIEPITROCLEARI
Sipalpanoconlamanoomolaterale,mentreconlaltrasitieneilgomitoa90.Sipalpaconilpollicenella
fossa23cmsoprailcondilomediale,nelsolcotrailmuscolobicipiteetricipite.
LINFONODIINGUINALIECRURALI
Sidividonoin:
SuperficialiSeguono:
o Venasafenainternaogrande
o Venacirconflessailiacasuperiore
o Pudendaesternasuperficiale
o Epigastricasuperficiale.
ProfondiSeguonolavenaelarteriafemorale
SipalpanoattraversoiltriangolodiScarpa:
LatosuperioreCanaleinguinale
LatolateraleMuscoloadduttorelungo
LatomedialeMuscolosartorio.
attraversatolateromedialmentedalnervo,larteriaelavenafemorale.
Ilinfonodisuperficialisipossonodividereanchein:
Orizzontali (o superiori) Sono quelli che seguono la circonflessa iliaca superiore, la pudenda
esternasuperficialeelepigastricasuperficiale.Drenano:
o CutedeigenitaliesterniQuellipimediali
o Pareteinferioredelladdome,cuteposterolateraleelacutedellanoQuellipilaterali.
Verticali(oinferiori)Seguonolavenagrandesafenaedrenanolartoinferiore.
Ilinfonodiprofondidrenanoinvecedagliorganiinterni.Nelcasodelcarcinomaspinocellularedellano,che
intermedio,importantericordarechedrenaneilinfonodisuperficiali.
La palpazione avviene con il paziente in decubito supino, con larto inferiore extra ruotato, mano a piatto
daltriangolodiScarpaallarcatacrurale.Cisiponeadestradelpazienteperpalparequelliasinistra.
Diagnosidifferenziale:
TumorevascolarePulsaecunsoffioallauscultazione
ErniainguinaleocruraleConuncolpoditosseolamanovradiValsalvasiaccentua.
LINFONODIPOPLITEI
Sonoviciniallarteriapopliteaeallosboccodellasafena.Sonoquindiprofondi.Sipalpanoconduemania
pazienteindecubitosupinoconginocchioflessoamenodi45.
DIAGNOSIDIFFERENZIALE
Indipendentementedallasedevaconsiderataladiagnosidifferenzialecon:
Lipoma
Fibroma
Neurinoma
Cistisebacea
Ascessofreddo
ALTRIORGANILINFATICI
Tonsille
Fegato
Semeiotica IIIanno BottossoStefano
14
Milza
ResiduotimicoMassatimicaalivellodellaforchettasternale.
Unesameobiettivocompletodeveinoltreprevedere:
Esplorazionerettale
Esameobiettivodeigenitaliesterni
Esameobiettivoendobuccale.
ANAMNESI
Lanamnesipuorientareversoladiagnosi:
EtUnalinfoadenopatiasuperficialealtabanalenelbambino
Attivit professionale e ambiente domestico Lavori manuali, giardinaggio, caccia, animali
domestici(gattosoprattutto).
FattoridirischioperHIV
Soggiorniinzonediendemiaparassitaria.
Segniobiettivigeneralmenteutilisono:
AsteniaedimagrimentoTipicinellaneoplasia
FebbreesudorazionenotturnaTipicinellamalattiatubercolareenegliascessi
PruritogeneralizzatoMalattielinfatiche(neoplasiedellinfatico).
PRINCIPALICAUSEDILINFOADENOPATIELOCALIZZATE
Infezionilocalizzateacuteecroniche
Tumorimalignimetastatici
MalattiadiHodgkin
PRINCIPALICAUSEDILINFOADENOPATIEGENERALIZZATE
Leucemie
Linfomi
Infezionisistemichesiabatterichechevirali.
LINFOADENITEASPECIFICAACUTA
Pochi linfonodi coinvolti, dolenti, dolorabili. Uno o due possono raggiungere il volume di una noce. La
consistenzamollepastosanelperiodoinfiltrante.Dopolaraccoltadipuspresentanofluttuazione,mentre
selaflogosisiestendeallesterno(flemmoni)ilimitisipresentanomaldefiniti.
Presentainoltreflogosideltegumentosovrastante.
Linfonodi di Cloquet o di Rosenmuller rara nel maschio. Si presenta come una tumefazione dolente a
livello dellarca di Jimbernat dove c il legamento inguinale. Diagnosi differenziale con lernia crurale
strozzata.
LINFOADENITEASPECIFICACRONICA
Cunlieveaumentodivolumedi23linfonodiseparatitraloro.Laconsistenzadurofibrosaelamobilit
scarsa.Caderenza(anchesenoncostante)allacutechenoninfiltrante.Ilinfonodinonsonondolenti
ndolorabili.
LINFOADENITEDATBC
Ilinfonodisonoaderentitraloro.
LINFOADENITEMETASTATICA
localizzata(solotardivamentegeneralizzata).Ilinfonodisonodivariovolume,irregolariebernoccoluti.
Laconsistenzadurolignea.Sonofissiopocomobili(sefissilaneoplasiahasuperatolacapsula).Dolenzae
dolorabilitscarsa.Linfiltrazionecutaneatardiva.
Linfonodo di Virchow o di Troisier Si tratta di una linfoadenopatia sopraclavicolare sinistra. associata
alladiffusioneextraddominalediunaneoplasiaaddominale.
LinfonodoperiombelicaleIndicaunadiffusionediunadenocarcinomagastrico.
Semeiotica IIIanno BottossoStefano
15
MICROPOLILINFOADENOPATIAGENERALIZZATA
Soprattutto nei bambini ed indica lo sviluppo del sistema linfatico. I linfonodi sono di vario volume e la
consistenzaduroelastica.
Semeiotica IIIanno BottossoStefano
16
INFEZIONI
Insiemedieventidovutiallapenetrazioneedallapullulazionenellorganismodigenipatogeni.
Letretappepossibilisono:
Infezionilocale
Manifestazioneregionale
Manifestazionegenerale.
Es: Patereccio Infezione locale del dito successivo ad una puntura, soprattutto nel polpastrello. Bisogna
cercare:
Manifestazionelocale
ManifestazioneregionaleLinfoadenopatiaepitrocleare,ascellare
ManifestazionegeneraleFebbre.
Talvoltalamanifestazionegeneralecheportailpazientedalmedico.
MANIFESTAZIONEREGIONALE
C una linfoadenopatia dolente o suppurativa (raramente) detta linfadenite aspecifica acuta. Pu essere
complicanzadiuninfezionedigitale,talvoltaguaritaecicatrizzataetalvoltaanchepassatainosservata.
MANIFESTAZIONEGENERALE
Lafebbrepuessere:
o SetticemiaInfezionegeneralegravecaratterizzatadapassaggiodigermipatogeninelsangue.
o SetticopiemiaSetticemiacomplicatadalocalizzazionipurulentesecondari(ascessiepatici).
Lafebbrespessoaccompagnatadabrividi.Febbreebrividisonosegnidi:
CondoloreallipocondriodestoeitteroformalatriadediCharcotnellacalcolosidelleviebiliari
Pielonefriteacuta
Ascessisecondarioprimitivi
Diverticolosiacuta
Neoplasieascessate
Malaria.
ASCESSOCALDO
Raccoltadipusinunacavitneoformataesuccessivaaduninfezionedigermibanalichehadeterminato
unaflogosilocale[selacavitpreformata(colecisti,cavitpleurica)siparladiempiema].
Ilpusunliquidocremoso,gialloverdastro,denso.Compostoda:
PMNalteratidettiglobulidelpus
GermibanaliStafilococchieStreptococchi
Tessutinecrotici.
Esameobiettivo
Allesame obiettivo, se lascesso superficiale, si riscontrano i 4 segni tipici (sono i segni cardinali della
flogosiacuta)chesono:
Tumor
RuborScompareallapressionedigitale
Calor
DolorDolenziaedolorabilit.
Sesitrovainunareafunzionalecancheunafunctiolaesa.
Puinoltreapparirelafluttuazione,cheindicacheilpussiraccoltoaformarelascesso.
Nellesameobiettivobisognaricercareanche:
ManifestazioneregionaleLinfoadenopatia:
o InguinaleSelocalizzatonellartoinferiore
Semeiotica IIIanno BottossoStefano
17
o AscellareSelocalizzatonellartosuperiore.
ManifestazionegeneraleSinota:
o StatogeneralepiomenoalteratoCefalea,anoressia,ecc
o Febbreconbrivido
o Leucocitosineutrofila.
LaricercadelleziologiarichiedeunE.O.moltoaccurato,anchenellecavit.
Evoluzione
Se non si incide chirurgicamente, lascesso tende ad aprirsi alla cute (se superficiale) e dare esito al pus.
Levacuazione del pus pu essere incompleta o difficile e la guarigione pu tardare. Mai attendere questo
drenaggiospontaneoetardivodelpus,maevocarloconunincisurachirurgica.Siseguelasolitalegge:Ubi
pusibievacua.
Patogenesi
Laformazioneelevoluzionediunascessosonodeterminatedalledifesedellorganismocontrolinfezione.
La membrana dellascesso, detta membrana piogenica, costituisce una zona di reazione difensiva del
tessutoconnettivochecircondailfocolaiodisuppurazioneeproteggequindiitessutiviciniedilpuntodi
partenzadellacicatrizzazione.
La tasca tende a retrarsi ed a cicatrizzarsi dopo lincisione che evacua il contenuto. Si ha quindi
unevoluzionecentripeta.
Flemmone Suppurazione che non mostra alcuna tendenza spontanea alla cicatrizzazione ed ha
unevoluzionecentrifuga.Bisognafaredrenaggimultipliinpipunti.
ASCESSOFREDDO
divenuto raro. La raccolta si formata lentamente in assenza dei segni cardinali della flogosi. ad
eziologiafrequentementetubercolare.Lepossibilicausesono:
Necrosicaseosasottocutanealiquefattaorammollita
Linfoadenitetubercolarerammollita
OsteitetubercolareAscessoossifluente
ArtritetubercolareAscessoartrifluente.
Il pus si presenta grigiastro, sieroso, con in sospensione zone di caseosi. Non comprende, in genere, dei
germipiogeniallesamediretto.Questocaratterepichesospetto.
GliascessifreddinoncausatidallaTBCsonorari:
Micosi
Infezionemelitococcica.
Esameobiettivo
Allesameobiettivonotiamo:
Tumor
NoncruborLacutehauncolorenormale
Nonccalor
NoncdolorNspontaneonevocato.
Lafluttuazionemoltoevidente.
Bisognaricercare:
ManifestazioniregionaliLinfoadenite,quandopresente,indoloreoquasi.
Manifestazionigenerali:
o Stato generale non alterato o, se lo , lo in ragione non dellascesso ma del processo
tubercolareresponsabile.
o Noncfebbre,almassimounafebbricola
o Noncleucocitosineutrofila.
Semeiotica IIIanno BottossoStefano
18
Evoluzione
In assenza di trattamento, la pelle si arrossa, si infiltra, si ulcera, da passaggio al pus. Lulcerazione, dai
contorniviolaceiedaimarginisottominati,nonpresentaalcunatendenzaallaguarigionespontanea.
Questodovutaalfattochelaparetecostituitadatessutoinfiammatoriosclerogenochepresentalesioni
tubercolarievolutive,chespieganolestensioneprogressivadellascessofreddo.
Di principio, non va mai inciso perch la sua parete non ha tendenza alla chiusura. Persiste la cavit che,
dopoincisioneoaperturaspontanea,creaunafistolaconlesternochenontendeaguarigionespontanea.
Sesiproponeiltrattamentochirurgico,bisognaeffettuarelescissionedituttolascesso,paretecompresa.
ASCESSOABOTTONEDICAMICIA
Ascesso profondo, il pi spesso freddo, che da origine ad una tumefazione superficiale solo dopo che la
suppurazionehaperforatolaponeurosiesifattastradasottoitegumenti.Leduetaschecomunicanocon
un tramite. Non bisogna fare un solo drenaggio superficiale perch rimane del pus nella tasca profonda
che,ognitanto,tornanellaporzionesuperficiale.
Silocalizzaspessonellacatenalinfonodalemammariainterna.
LINFANGITEACUTA
Flogosi acuta dei vasi linfatici dovuta alla penetrazione nel lume vascolare di germi patogeni (strepto,
stafilo, ). Si pu considerare una manifestazione regionale (al limite tra localizzata e regionale). La causa
pifrequenteunaferitacutaneainfetta.SiassociasempreamanifestazionigeneraliFebbrefinoa40C,
functiolaesaedolor.
Duetipi:
Reticolare Colpisce i vasi linfatici pi superficiali e quindi pi sottili. Si presenta come un fine
reticolodilineerossechescompaionoconlapressione.localizzatanellasuperficiecircostantealla
feritainfetta.accompagnataspessodaedemamolle.Cdolor,rubor,calor.Coesisteinoltreuna
linfadeniteacutanellareadidrenaggio.
Tronculare Colpisce i vasi linfatici pi profondi e quindi pi spessi. Si presenta con delle strie
rossechescompaionoallapressionelungoitronchi linfatici.Cedemaesensazionepalpatoriadi
cordoni dolorosi che collegano la lesione ai linfonodi regionali. Coesiste una linfadenite acuta e le
manifestazionigeneralisonosevere(febbre).
Semeiotica IIIanno BottossoStefano
19
ESAME OBIETTIVO DELLA MILZA
CENNIANATOMICI
Lamilzahaunaformaovoidaleorientatadallaltoinbassoedallinternoallesterno.
Dimensioni:
Lunghezza13cm
Larghezza8cm
Spessore33.5cm.
Presenta2facce:
FaccialateraleodiaframmaticaConvessa
Facciamedialesuddivisibileintreporzioni:
o Anterioreogastrica
o Posterioreorenale
o Inferioreocolica.
Presenta3margini:
o MedialeIncuiclilo
o Anteriore
o Posteriore.
Occupalapartepilateraledellipocondriosinistro(loggiasplenica)inposizioneobliqua.
Rapporti:
Anteriormentealreneesurrenesinistro
Posteriormenteallostomaco
Inferolateralmenteallacupoladiaframmaticasinistra
Superiormenteallangolocolicosinistro.
Lasuaposizionesimodifica:
Conilrespiro
Conilriempimentodelcolon
Conilriempimentodellostomaco.
Imezzidifissitsono:
LegamentogastrolienaleDovedecorronoivasibrevi.
Legamentopancreaticolienale
Legamentofrenolienale
Legamentofrenocolicosinistroilverolegamentosospensoredellamilza.
Proiezione:
o MargineanterosuperioreOttavospaziointercostalesullascellaremedia
o MargineposteroinferioreMarginesuperioredellundicesimacosta
o Anteriormentefinoallascellaremedia
o Posteriormentesispingesinoa5cmdallalineatraleapofisispinose.
ANOMALIE
Lepossibilianomaliedellamilzapossonoessere:
Di numero Ci possono essere milze soprannumerarie (accessorie o aberranti). Sono abbastanza
frequenti(10%dellapopolazione)eingeneresonouniche,divolumevariabile(inmedia1cm)esi
percepisconocomepiccolinoduli.Sonosituatedipreferenzanellegamentopancreaticolienale.
DisedeLamilzapuessereectopicaoptosicamasonomoltorare.
DiformaRarissime
Semeiotica IIIanno BottossoStefano
20
ESAMEOBIETTIVO
Lamilzanormalmentenonpalpabile,eccettonelprimomesedivitaincuidebordadi12cmdalmargine
costale.Diventapalpabileseladimensionedoppia.Selamilzapalpabile,semprepatologicaamenodi
unanomaliadisedeodicompressionedapartediorganiadiacenti.
La milza aumenta di volume progressivamente in senso diagonale, estendendosi dal margine costale
inferioresinistroversolalineamediana,lombelicoelafossailiacadestra.Quandoingrossatadiparladi
splenomegalia.
Ispezione
Ilpazientedeveessereindecubitosupino.Ilmedicoaipiedidelpazienteepoinellatosinistro.
Solo in caso di notevole aumento di volume o di anomalia della sede, con spessore parietale toraco
addominalefavorevole,sonopossibiliriscontriispettivi.
Latumefazionepuscenderenellafossailiacasinistra,nelpubeeneiquadrantiaddominalidestriebacino
elipocondriosinistrorisultaprominente.Latumefazionesarmobilecongliattidelrespiroemutaconil
decubito.Seilpazientemagrosipossonoosservareleincisure.
Sipossonoinoltreessereireticolivenosisuperficialicausatidallipertensioneportale.
Palpazione
Dadestra:
o Paziente supino. Con la mano a piatto. Si pu fare con tecnica manuale o con le mani
sovrapposte (si pu fare anche con il lato ulnare). Si inizia dalla fossa iliaca destra o
dallombelicoesisaleprogressivamenteconleditadellamanodestrainposizioneobliqua
verso lascella, sino al margine costale. A livello della linea ascellare anteriore, le ultime 4
ditavengonodirettesottolarcatacostale,versoilcavoascellare.
o Tecnica bimanuale Il palmo della mano sinistra va appoggiata a piatto sulla parete
posteroinferioresinistradellagabbiatoracica,oveesercitapressionesullecoste.Lamano
destraapiattoesegueinvecelastessamanovraperlapalpazionesemplice.
o Pazienteindecubitolateraledestroconancaeginocchiosinistroflesso.Lagravitspingela
milzainbassoeadestra.
Dasinistra:
o Pazientesupinooindecubitolateraledestroconancaeginocchiosinistroflessielamano
sinistra sotto la testa. Il medico posto alla testa del paziente e inserisce il palmo della
manosinistratralacartilaginedellacostaelestremitfluttuantedellundicesimacostaele
ultime 4 dita ad uncino al di sotto del margine costale. Viene detta manovra di
uncinamento.
o TecnicabimanualeSipossonoutilizzarele4ditadientrambelemani.
Siinvitailpazienteadinspirareprofondamente.Secsplenomegalia,lamilzaurtalamanoefaapprezzare
ilsuomargineconleincisure.Semoltoaumentataleditapossonoesseresollevate.
A met del secondo inspirio profondo, a milza palpabile, bisogna diminuire la pressione digitale,
mantenendo la mano verso lalto per permettere alle dita di scivolare sulla superficie apprezzandone le
caratteristiche.
Secsplenomegaliabisognavalutare:
1. Distanzaincmtrailmarginedellamilzaelarcatacostalesinistra
2. Forma
3. Volume
4. Direzionedellassemaggiore(selatumefazionerenalelassedisolitoverticale)
5. Consistenza
6. Superficie
7. Margine
8. Dolorabilit
9. Mobilit
10. Spostabilitpassiva
11. BallottamentoManovrapervedereselatumefazionerenale
12. ContattolombareManovrapervedereselatumefazionerenale
Semeiotica IIIanno BottossoStefano
21
13. FremitoidatideoAntico
14. FluttuazioneCipossonoesseredellecisti.
Percussione
Lefinalitsono:
Delimitarelapartedellorganoche,situatanellagabbiatoracica,nonaccessibileallapalpazione
Definiremeglioilvolumedellorgano.
Leareedireperesono:
Area di Traube Corrisponde alla proiezione del timpanismo gastrico sulla parete anteriore
dellemitorace sinistro. Se c un aumento di volume della milza o un versamento pleurico il
timpanismoscompare.Compresatra:
o Sestacartilaginecostale,superiormente
o Nonacartilaginecostale,inferiormente
o Regionedellapuntadelcuore,medialmente
o Lineaascellareanteriore,lateralmente.
Area di Weill Piccola area al di sotto dellarea di Traube. Si trova nella parte inferiore del seno
costodiaframmatico.
Lapercussionepuessere:
Longitudinale Il medico posto a sinistra e il paziente in decubito laterale destro con larto
superioredestrosollevato.Lapercussionevafattaconmediaforzainaltoedeboleinbasso,lungo
lelineeascellari.Lottusitsplenicapresentetrailmarginesuperioredellanonacostaeilmargine
inferiore dellundicesima costa. Allinspirio profondo, si percuote lultimo spazio intercostale
sinistro sullascellare anteriore. Se il suono ottuso vuol dire che c un aumento di volume della
milzaesiindicacomesegnosplenicopercussoriopositivo.
Trasversale Il medico alla destra del paziente e il paziente in decubito supino. Si percuote
lareadiTraubeconpercussioneleggera.Iltimpanismodiriduceoscompareper:
o Splenomegalia
o Versamentopleuricosinistro
o Cardiomegaliaoversamentopericardico
o Neoplasie del fondo gastrico o retrogastriche, della retro cavit degli epiploon e retro
peritonealisuperiori.
Ascoltazione
Sipossonopercepire:
SfregamentiTipicidellinfiammazione
Soffi e rumori vascolari Tipici degli aneurismi dellarteria splenica o delle splenomegalie
congestizie.
DIAGNOSIDIFFERENZIALE
Quandositrovaunaprobabiletumefazionesplenicabisognaeffettuareladiagnosidifferenzialecon:
Massadioriginerenale
Voluminosoloboepaticosinistro
Voluminosaneoplasiapancreatica,colica,surrenalicasinistra,cistidelmesentere(piraramente).
Tumefazionerenale Tumefazionesplenica
Mobileallinspirazioneprofonda Mobileallinspirazionesuperficiale(pimobile)
Sipucingereilpolosuperiore Nonsipumaicingereilpolosuperiore
Ilcontornoarrotondato Ilcontornoirregolare(incisure)
Asseverticale Asseversolafossailiacadestra
SPLENOMEGALIA
Lepossibilicausedisplenomegaliasono:
Ipertensioneportale
Semeiotica IIIanno BottossoStefano
22
Infezioni
Leucemialinfoidecronica
Leucemiamieloidecronica
Mielofibrosi
Anemiaemolitica
MalattiadiGaucher.
In certe condizioni laumento di volume della milza associato ad un aumento di volume del fegato
Epatospenomalia.Lecausepossonoessere:
o Mononucleosi
o Mielofibrosi
o Cirrosiepatica
o Linfomi,amiloidosi,sarcoidosi.
quindiassociarelesameobiettivodellamilzaallesameobiettivodelfegatopercercarelepatomegaliae
allapalpazionedellestazionilinfonodalipercercarelalinfoadenopatia.
Lasplenomegaliasuddivisibileintregradi:
Leggera12cmdalmarginecostale
Voluminosa37cmdalmarginecostale
Enorme>7cmdalmarginecostale.
Malattiediversecausanosplenomegaliadidiversogrado.
Semeiotica IIIanno BottossoStefano
23
ESAME OBIETTIVO DELLAPPARATO URINARIO
CENNIANATOMICI
RENI
Irenisonoorganiretroperitoneali.SonosituatitraD12eL3.Ilrenedestrosituato2cmpiinbassodel
sinistroedpimobilepereffettodellobodelfegato.
PolosuperioredelrenedestroDiscointervertebraletraD11eD12
PoloinferioredelrenedestroCorpodiL3
PolosuperioredelrenesinistroCorpodiD11
PoloinferioredelrenesinistroDiscointervertebraletraL2eL3.
La taglia normale (asse verticale) del rene variabile, ma proporzionale a quella delle vertebre dorso
lombari.Inparticolare:
3vertebreemezzoRenenormale
Minoreougualea3vertebreReneatroficooipotrofico
Maggioreougualea4vertebreReneaumentatodivolume.
Rapportianteriori:
Renedestro:
o Medialmenteconilduodeno
o Duodeno
o Fegato
o Inferiormenteconlangolocolicodestro.
Renesinistro:
o Anterosuperiormenteconlamilza
o Angolocolicosinistro
o Colondiscendente
o Medialmenteconlacodadelpancreas.
Rapportiposteriori:
PorzionesuperioreGabbiatoracicaAsinistraarrivafinoamet.
PorzioneinferioreMuscoli,lateromedialmente:
o Trasversodelladdome
o Quadratodeilombi
o Grandepsoas.
Rapporticonivasi:
Ilrenedidestrapivicinoallavenacava
Ilrenedisinistrapivicinoallaorta.
PuntidirepereIlpiimportantelangolocostovertebraleorenalecheformatoda:
Bordoinferioredella12costa
Bordolateraledellacolonnavertebrale.
URETERI
Sonocanalimuscolomembranosidi2530cm,scavalcatidaivasigonadici.Ildestropicortodi12cm.Il
diametrodi78mm.
Sipossonodividereinquattroporzioni:
Addominale911cmSinoallacrestailiaca
Iliaca45cmScavalcaivasiiliaci
Pelvica1214cmSinoallaparetevescicale
Vescicale1015mmAttraversolaparetevescicale.
Sonoappoggiatiposteriormenteallileopsoas.Sonoprofondiesottiliequindipraticamenteimpossibilida
palpare.
Semeiotica IIIanno BottossoStefano
24
VESCICA
Sevuota,nonoltrepassalasinfisipubica.Corrispondeanteriormenteallapareteanterioredelladdome,da
cui separata dallo spazio di Retzius. Posteriormente separato nelluomo dal retto dal cavo vescico
rettale,enelladonnadalluterodalcavovescicouterino.
ANOMALIERENALI
MalformazionicongeniteColpisconoil34%deineonati.Leprincipalisono:
o Agenesiarenaleunilaterale1/1000neonati
o Agenesiarenalebilaterale1/10000neonati
o Ipoplasiarenale(pesoinferioredi50g)1/1000neonati
o Reniaccessori(sopranumerati)Menodell1%deineonati
o Reneaferrodicavallo11.5%deineonati.
Anomaliadisede:
o Reneectopico(congenito)Ingeneresisituanellafossailiacaonellapelvi
o Reneptosico(acquisito)Abbassamentodelrene.Puessere:
Di grado lieve Il polo inferiore pu essere palpato durante linspirazione
profonda.
Di grado elevato Il rene pu essere agganciato tra le dita alla palpazione
bimanuale.
Nellanamnesibisognaprestareattenzionea:
Dolore
Alterazionidelladiuresie/odelleurine
FebbreFebbricola,febbreurosettica.
ESAMEOBIETTIVODELRENE
Ilpazientevaesaminato:
Inpiedi
Indecubitosupino
Seduto
Inposizionelaterale
IncasieccezionaliinposizionegenupettoraleodiTrendelemburg.
ISPEZIONE
Ilpazienteindecubitosupinoeilmedicoprimadifronteepoidilato.
Il rene normale per volume e per sede non visibile. Un grande aumento di volume comporta una
sporgenza dellipocondrio ed uno spianamento degli ultimi spazi intercostali. In alcuni processi
infiammatoridellaloggiarenale(ascessopararenale)apazientesedutodiapprezzaunrigonfiamentodella
regionelomborenale(evidenteseconfrontataconlacontrolaterale).
Nelle voluminose idronefrosi si ha una modificazione conformazione delladdome. Se si svuota poi
scompare.
Incasodireniectopicioptosicisipossonoavoltevedereseilpazientemoltomagro.
Sesinotaunatumefazione,innessuncasopossibileattribuirealrene,conlasolaispezione,lapaternit
dellatumefazione.
PALPAZIONE
Valuta:
Sede
Contorni
Forma
Volume
Consistenza
Semeiotica IIIanno BottossoStefano
25
Eventualipuntidolorosi.
Un rene normale poco o nulla accessibile alla palpazione (al pi se ne apprezza il polo inferiore). La
palpazionefacilitataseilpazientemagroebrachitipo.
Si effettua prima la palpazione lomborenale (per vedere le modificazioni della conformazione e
contratture)epoilapalpazionerenale.
Lapalpazionerenalesipueffettuare:
Indecubitosupino:
o Tecnica bimanuale secondo Trousseau Ci si pone dal lato che si vuole palpare. Se a
destra,lamanosinistra postanellafossalombarepersollevareilrene,mentrela destra
anteriormenteperpalparlo.
o Tecnica secondo Guyon (del ballottamento) Si da dei colpetti con la mano inferiore e si
percepisconoconlamanosuperiore.Sepositiva,significachelatumefazionerenale.
InposizionesedutaSifararamenteehaloscopodifavorireladiscesa.
InposizionegenupettoraleFacilitalariposizionedelreneptosico.
Iduesegnisemiologiciincasodimassaaddominaledioriginerenalesono:
Contatto manuale Si fa con la manovra di Trousseau. Con linspirio profondo si percepisce una
sensazionedipienezzadovutaallamassarenale.
Ballottamento Si effettua con la manovra di Guyon. Diagnosi differenziale a sinistra con la coda
delpancreaselamilza,adestraconilcolon.
Zonedolorose:
ManovradiGiordanoPercussionedellaregionelombareconilmargineulnaredellamano.
ManovradiLloydPercussionedellangolocostovertebraleconindiceastilo(apazienteeretto
oindecubitosulfianco).
Punto costolombare o costomuscolare Angolo tra la 12 costa e la massa muscolare sacro
lombare.
PuntocostovertebraleAngolotrala12costaeilmarginedellacolonnavertebrale.
Tecnicaconsigliataperlapalpazione:
Omolaterale
Manooppostaallatoesaminatoposteriore,appenasottoallarcatacostaleeparallelaalla12costa,
conleditacheraggiungonolangolocostovertebrale.
Pressioneposterioreperspingereilreneanteriormente
Altramanopostaanteriormenteparallelaelateralealmuscoloretto.
Allinspirio profondo del paziente, esercitare una pressione in profondit con la mano anteriore,
appenasottoilmarginecostale,pertentaredicatturareilrenetraleduemani.
Allespirio, rilasciare lentamente la pressione anteriore per apprezzare lo scivolare del rene in
posizioneposteriore.
ESAMEOBIETTIVODELLAVESCICA
ISPEZIONE
La vescica ripiena non visibile allispezione. Quando sovradistesa per ristagno sporge dallipogastrio,
subito sopra al pube, ed assume la forma di un globo ovale, il cui polo superiore pu raggiungere
lombelico,mentreilpoloinferioreinvisibile,perchdispostonelpiccolobacino.
PALPAZIONE
Lavescicanormalesfuggeallapalpazione.
La vescica dilatata e sovradistesa si palpa come una tumefazione sferoidale a larga base di impianto che
protrudeallipogastrio.Halimitinetti,superficieliscia,consistenzamolleelastica,fluttuante,nonriducibile,
nonspostabile,immobilecongliattidelrespiro.
PERCUSSIONE
Lavescicalunicoorganodellapparatourinarioincuihasenso.
Semeiotica IIIanno BottossoStefano
26
Il suono ottuso rilevato lungo la linea ombelicopubica ed ai lati di questa ha una convessit rivolta verso
laltoesegueilimitidelglobovescicaledelimitatoallapalpazione.
ESAMEOBIETTIVODEGLIURETERI
PALPAZIONE
privadisignificato.Sonoinveceimportantiipuntidolorosi.Iprincipalisono:
PuntoureteralesuperioreIncrociotralombelicaletrasversaconilmarginelateraledelmuscolo
retto(a5cm)
PuntoureteralemedioSullabispinoiliaca,allincrocioconlalineaverticaleinnalzatasubitoalato
deltubercolopubico.
LESSICOUROLOGICO
Anuria Cessazione patologica della secrezione urinaria che comporta lassenza dellurina in
vescica.Puessere:
o SecretoriaGraveinsufficienzarenale
o EscretoriaDaostruzionedientrambelevieurinariesuperiori.
DisuriaQualsiasidifficoltdellaminzione.
DiuresiSecrezionirenaleespressadallaquantitdiurinaprodotta.
EmaturiaEmissionedisangue(GR)nelleurine.Puessere:
o Microscopica
o Macroscopica.
Percapirelaprovenienzasipufarelaprovadeitrebicchieri:
o SesoloilprimobicchierecontienesangueProblemaalivellodelluretra.
o SeilsanguecontenutosolonelterzobicchiereProblemavescicale.
o SeilsanguecsempreProblemarenale.
EnuresiEmissioneinvolontariadiurinaduranteilsonno.
IncontinenzaurinariaPerditainvolontariadiurinaanchedurantelaveglia.Puessere:
o VeraCompatibileconlosvuotamentocompletodellavescica
o FalsaAssociataavescicasovradistesaperritenzione.
Iscuria Difficolt di urinare con parziale ritenzione di urina in vescica. Quando paradossa
sinonimodifalsaincontinenza.
NicturiaEmissionevolontariadiurinadurantelanotteinquantitmaggioricheduranteilgiorno.
Ritenzione urinaria Incapacit di emettere in tutto o in parte lurina raccolta in vescica . Pu
quindiessere:
o Completa
o IncompletaSinonimodiiscuria.
OliguriaDiuresiscarsa,inferiorea400cc/24h
PiuriaEmissionedipus(GB)conleurine
Pneumaturia Emissione di gas con le urine Tipico di una fistola con il sigma (in questo caso si
avranchefecaluria).
PoliuriaDiuresisuperiorea2litrinelle24h.
PollachiuriaAumentodellafrequenzadelleminzioni.
StranguriaMinzionedifficile(agocceedolorosa).
TenesmoStimolaallaminzioneanchequandolavescicavuota.
Semeiotica IIIanno BottossoStefano
27
ESAME OBIETTIVO PROCTOLOGICO
ProctologiaStudiodelrettoedellano.
CENNIDIANATOMIA
Ilretto,ilcanaleanaleelappartosfinterialerappresentanoununitcomplessalacuifunzioneduplice:
Assicurareladefecazione
Mantenerelacontinenza.
Retto
Inizia a livello di S3 (retto anatomico) o a livello del promontorio sacrale (retto chirurgico). lungo circa
12cm.Presentaduecurvature:
FlexurasacralisAconcavitanteriore
FlexuraperinealisAconcavitposteriore.
La faccia posteriore extraperitoneale, mentre quella anteriore per 2/3 intraperitoneale. Presenta tre
valvole semicircolari di Houston. Quella media di destra la riflessione peritoneale anteriore o cavo di
Douglas(cavitrettovescicaleorettouterina).
Il1/3inferioredelrettoextraperitonealeeddettaampollarettale.
Anteriormenteinrapportocon:
Basedellavescica,vescichetteseminalieprostatanelluomo
Pareteanterioredellavaginanelladonna.
Ano
Iniziaalivellodelmuscolopuborettale(canaleanalechirurgico)oalivellodellalineadentataopettinata,
formatadalmargineliberodellevalvoleanaliosemilunaridiMorgagni(canaleanaleanatomico).
lungomedialmente4cm(quelloanatomico3cm,quellochirurgico4.5cm).
inclinato verso lombelico e forma un angolo posteriore di 90 con il retto (detto angolo anorettale)
graziealmuscolopuborettale.
Alivellodellevalvolesemilunari(sonoda6a14)sboccanoleghiandoletubulariramificatemucipare(da3a
10,inmedia6).
A livello della linea pettinata, nella sottomucosa, si trovano i tre cuscinetti anali che contengono vasi
sanguigni.Sonoiprecursoridelleemorroidi.Sono:
SinistraLaterale
DestroAnterioreeposteriore.
Sono connessi grazie al legamento di Pax. Se si rompe scendono verso il basso dando vita a patologia
emorroidaria.
Lano termina a livello della linea o margine anocutaneo, o margine anale o orifizio anale, punto in cui le
pareti del canale anale sono a contatto, anche in posizione di riposo (effetto sfinteriale). Attorno al
margine,lacuteformaplichedisposteinsensoradialedetteplicheanalioraggiate.
Lamucosadirivestimentomalpighianasottolalineadentata.Aldisopracolonnareconinterpostauna
zonaditransizione(612mm).
Alla linea anocutanea il rivestimento diventa pi spesso e presenza follicoli piliferi (marcano il margine
internodellosfintereesterno)etuttelealtrecaratteristichedellacute.
Sfintere
Sonodue:
InternoMuscololiscio.Ispessimentoterminaledelmuscololisciocircolaredelretto,aderiscealla
mucosa a livello della linea pettinata. lungo 2.53cm e ha uno spessore di 1.55mm.
responsabiledellapressioneanalebasalecheimpediscelafuoriuscitadigas(anorectalring).11.5
cmsopralalineadentatacilsolcointramuscolareolineabiancadiHilton.
Esterno Muscolo striato che circonda lo sfintere interno e il canale anale su tutta la loro
lunghezza. Supera in basso, col bordo della parte sottocutanea, il margine inferiore dello sfintere
interno.Haunattivitcontinuaimportanteperlacontinenza.
Semeiotica IIIanno BottossoStefano
28
Muscoloelevatoredellano
unmuscololargoesottile,cheformalamaggiorpartedelpavimentopelvico.Halaformadiimbutoed
attraversatodalrettoedelluretra.formatodatreparti:
Muscoloileococcigeo
Muscolopubococcigeo
Muscolo puborettale innervato dal 4 nervo sacrale. Col margine superiore dello sfintere
internodelimitalaformazionedellanorectalring,anellomuscolarechecircondalagiunzioneano
rettale. Lazione del muscolo legata alla presenza dellangolo anorettale. Importante per la
continenzaeladefecazione.
Il retto drena ai linfonodi dellarteria mesenterica inferiore e dellarteria iliaca. Lano drena invece alla
catenalinfonodaleorizzontaledeilinfonodiinguinali.
ESAMEOBIETTIVO
Lesame anorettale , o dovrebbe essere, una pratica quotidiana per il medico, ma per il paziente , in
genere,unapraticainusuale.quindiobbligatorioperilmedico:
Spiegarealpazienteincosaessoconsisterecosapotrprovocare
Ottenereilconsensoallesame
Eseguirelesamedopoaverindossatoguantiinlattice.
preferibilelesameinpresenzadipersonalemedicooparamedico(rischimedicolegali).
Avvieneintretempi:
Ispezioneanaleeperianale
Palpazioneperianale
Esplorazionerettale.
Perlocalizzareirepertisiutilizza:
TriangolidelperineoSonodue,conlabaseincomune(lineatrale2tuberositischiatiche):
o AnterioreourogenitaleLapicelasinfisipubica
o PosterioreoanaleLapicelapicedelcoccige.
Sistema dellorologio Si considera lano con il centro dellorologio. Le ore 12 corrispondono
quindialloscrotooallaporzioneinferioredellavagina.Leore6corrispondonoalcoccige.Bisogna
inoltre definire in centimetri la distanza del margine anocutaneo. Se una soluzione di continuo
posta anteriormente probabilmente la fistola presenta un canale diretto, mentre se si trova
posteriormenteprobabilechelafistolaabbiauncanalecurvilineo.
Pilesoluzionisonodistantidalmargineanocutaneo,picomplessadisolitolapatologia.
Leposizionidelpazientesono:
PosizioneginecologicaolitotomicaIprosonochelavisioneeccellente.Icontrosonocheserve
un tavolo speciale, il paziente deve avere una buona mobilit ed difficile la valutazione dei
muscolidelpavimentopelvico.
PosizioneginecologicaadartiappenaflessiedecubitosupinoIprosonochelunicapossibilein
casodiallettamentoemotilitridotta.Icontrosonochelispezioneelapalpazionedifficoltosa.
Posizione genupetturale I pro sono: eccellente esposizione e agevole E.O. I contro sono la
scomoditelanonbentollerabilit,siafisicacheemotiva,dalpaziente.
PosizionegenucubitaleStessiproecontrodellaposizionegenupetturale.
Posizione laterale sinistra di Sims (quella utilizzata) La coscia sinistra leggermente flessa,
mentreladestrabenflessa.Igluteisporgentidi1015cmdalmarginedelletto.Iprosonochela
posizioneconfortevoleelesamefacilmenteeseguibile.
ISPEZIONE
Perprimacosa,distendereleplicheanali.Sipuinquestomodovederelultimapartedelcanaleanale.
Lispezionevaestesaatuttoiperineoesiutilizzanoglistessicriteriperlesameobiettivodelletumefazione
edellesoluzionidicontinuo.
Bisogna valutare la situazione dellano. In genere chiuso, ma pu essere aperto o beante. Pu avere
deformit,abucodichiave(peresitodiuninterventochirurgico).
Semeiotica IIIanno BottossoStefano
29
Bisognainoltreeffettuaretremanovre:
Divaricazioneulterioredeigluteiperaprirelaparteinferioredelcanaleanale.
ManovrediValsalva
Contrazionevolontariadellosfintereesternoedellelevatoredellano.
Lepunturedispillo(odiago)ounpizzicosullacuteperianaleprovocalacontrazionedellosfintereesterno,
oriflessoanale.Essoassentenellepatologiedelpavimentopelvico.
PALPAZIONE
Va estesa a tutto il perineo. Si usano i criteri di valutazione dellesame obiettivo delle tumefazioni e delle
soluzionidicontinuo.
Lapalpazionedigitaleesieffettuadalmargineanaleversolesterno.
Siputrovareunuscitadipus.
ESPLORAZIONERETTALE
Permettedivalutare,insequenza:
A) Pareterettale,organiestrutturecontigue
B) Contenutointrarettale
C) CavodiDouglas
D) Canaleanale.
Lavalutazionevaquindifattainestrazione,ciodopoaverinseritocompletamenteildito.
Introduzionedeldito:
Lubrificare con gel anestetico trasparente (o vasellina) il 2 dito (o il 5 in caso di bambini o di
pazientidirecenteoperatiperpatologiaanale).
Appoggiare il polpastrello sul margine anale muovendo attorno ad esso per qualche secondo
(facilitailrilassamentodellosfintereanale).
Invitare il paziente ad eseguire la manovra di Valsalva (lano viene verso il dito) ed appoggiare il
polpastrelloaore6sulmargineanale.
Premendoconilpolpastrello,fletterleprime2falangi,dirigendoilditoversolombelico.Finedella
manovradiValsalva.Seprovocadolore,estrarreilditosubitoeritentarelamanovradopoqualche
minuto. Magari cambiare il dito dal 2 al 5. Se prova ancora dolore bisogna proporre una
esplorazionesottoanestesia(EUAEvaluationUnderAnesthesia).
Dirigereildito,lungo10cm,versolacurvaturasacrale,inserendolocompletamente.
A) Parete rettale Si valuta con il polpastrello, a dito completamente inserito, ruotando di 180 in
senso orario, per palpare la parete anteriore destra, e di 180 in senso antiorario per palpare la
paretesinistra.Incasodiriscontripatologicovannovalutati:
o LocalizzazioneAnteriore,posteriore,laterale,
o Distanzadeimarginidallalineaanocutanea
o Estensioneincentimetrieinfrazionerispettoallacirconferenzaanale
o Mobilitsulpianodellasottomucosa
o TuttiicriteriusualidellE.O.delletumefazionidellesoluzionidicontinuo.
OrganicontiguiSivaluta:
o Prostata:
i. Forma
ii. Volume
iii. Superficie
iv. Consistenza
v. Dolorabilit.
Nel cancro la superficie si presenta irregolare, la consistenza dura e non c il solco
mediano.
o Collo dellutero Non si utilizza lesplorazione rettale la tecnica bimanuale Con una si
effettua lesplorazione vaginale e laltra posta anteriormente. Per la palpazione tramite
lesplorazionerettalebisognastareattentiallapresenzaditamponiodiunIUD.
Semeiotica IIIanno BottossoStefano
30
Strutture contigue Seguendo con il dito la concavit sacrococcigea, si valuta lo spazio retro
rettale.Sivaluta:
o TumefazioniOssee,linfonodi,neoplastiche,infiammatorie
o Motilitdelcoccige
o Dolorabilit.
B) ContenutointrarettalePuessere:
o FeciValutarelaconsistenzaCipuessereunfecaloma
o Corpiestranei
o AltroCoaguli,muco.
SiusanoicriteridellE.O.delletumefazioni.
C) CavodiDouglasilcavorettouterinoorettovescicale.Sivaluta:
o Dolorabilit
o PresenzadimasseMetastasiperitonealedacarcinomagastrico.
D) CanaleanaleEstraendolentamenteildito,invitareilpazienteatossireoacontrarreperqualche
secondo lapparato sfinteriale (stringa come se dovesse impedire la defecazione). Si apprezza cos
langoloanorettale,chesegnaliniziodelcanaleanale.Vavalutatalefficaciadellacontrazionedel
muscolo puborettale (entit dellangolazione impressa dal muscolo contratto) e dello sfintere
esterno(acontrazionevolontaria).Sipuinoltrepercepireilsolcointermuscolare.
Aditoretrattonelcanaleanale,conrotazionesuccessivasulleparetisivaluta:
o Tonosfinterialeedelasticitdellosfintereinterno
o Tumefazioniesoluzionidicontinuo
o Solcointersfinterico.
Lelesionidelcanaleanalevannopalpateanchetrailprimodito,posizionatosubitoallesternodel
margineanocutaneo,eilsecondodito,posizionatonelcanaleanale.
FuoriuscitadelditoSivalutasepulitoosporcoedichecosa:
Sangue
Pus
Muco
FeciNormalioconalterazionidellacromia.
In caso di lesioni anali/perianali vanno sempre palpate bilateralmente le regioni inguinocrurali, per
valutareleventualepresenzadilinfoadenopatia.
Semeiotica IIIanno BottossoStefano
31
ESAME OBIETTIVO DELLE VENE DEGLI ARTI
INFERIORI
Le vene degli arti superiori, assieme a quelle del tronco superiore e della testa e del collo, drenano nella
venacavasuperiore.Levenedegliartiinferioriedeltroncoinferioredrenanonellavenacavainferiore.
Levenegonadichedidestradrenanodirettamentenellavenacavainferiore.Unostruzionedellacavapu
portarequindiadunaumentodivolumedeltesticolodestro.
Lemalattievenosecompisconomoltopifrequentementegliartiinferioririspettoaquellisuperiori.Negli
artisuperiorilacausapicomunelaflebitesuperficialedacorpoestraneo.
Lemalattievenosepifrequentisono:
Varici
Tromboflebitesuperficiale
TrombosivenosaprofondaChepuportarepoiadulceracronicadellagamba.
CENNIDIANATOMIA
Vene profonde Forniscono circa il 90% del ritorno venoso degli arti inferiori e sono ben sostenute dai
tessuticircostanti.Sonoparalleleallearterie.Sono:
Venafemorale
Venapoplitea.
VenesuperficialiSonosottocutaneeescarsamentesostenutedaitessuticircostanti.Sono:
VenagrandesafenaPartedalmalleolointernoesboccanellavenafemorale(conlostiosafeno
femorale)alivellodeltriangolodiScarpa.
Vena piccola safena Origina dal malleolo esterno e sbocca nella vena poplitea a livello del cavo
popliteo.
VeneanastomoticheColleganolevenesuperficiali.
VenecomunicantioperforantiConnettonoilsistemasafenoconilsistemavenosoprofondo(sonocirca
200perogniarto).
Le vene hanno tutte valvole antireflusso unidirezionali (caudocraniali, dalla superficie in profondit). Il
ritornovenosofavoritoda:
VisatergoCompressionedellapiantadelpiedeecontrazionedeimuscoli
VisafronteAspirazionedapartedeltorace
Tonoparetevenosa.
MANIFESTAZIONICLINICHE
Lemanifestazioniclinichesono:
1. DolorePuessere:
o ConpruritoesensodigonfioreaggravatidaortostatismoprolungatoVarici
o ProfondoconedemaaldisottodellostruzionevenosaTVP
o NellasededelcordonevenosorossoTromboflebitesuperficiale
o Attenuato dallinnalzamento dellarto con ulcera Ulcera varicosa (pu comunque anche
essereindolore).
2. EdemaSihasolonelle:
o Varici
o Reflussovenosoprofondo
o TVP.
Nellulceravaricosainizialmentesihaunedemamollechepoidiventaduro.
3. AlterazionidellacromiadellacutePuessere:
o RossoTromboflebitesuperficiale
o Blunero, violetto, rosso scuro Insufficienza venosa cronica (depositi di emosiderina,
lipodermatosclerosi). Si ha nella faccia interna del terzo inferiore della gamba (sopra al
Semeiotica IIIanno BottossoStefano
32
malleolointerno).raranellafacciaesternadelterzoinferioredellagambaedavvienesolo
seilreflussosuperficialepredominanellapiccolasafena.
4. UlceraInpresenzadivaricichepossonoessereassociatealesionideltroncovenosoprofondo.
ESAMEOBIETTIVO
Ispezione
Bisogna:
Esaminareartiinferioriapazienteinortostatismoepoisupino
EsaminarelacuteModificazionidelcolore,edema,dilatazioneetortuositdellevenesuperficiali
Sollevareunartoallavoltaa15sopralorizzontaleenotarelavelocitdisvuotamento.
Palpazione
Sivaluta:
Termotatto
Confermadeidatidellispezione
Manovrefunzionali
Esamispeciali
Sono:
Doppler
Angiografia
VARICI
Sonodilatazionipermanentidellevenesuperficiali.Possonoessere:
Primitive o essenziali Malattia della parete venosa (degenerazione del collagene e delle fibre
muscolarilisce)
SecondariePossonoesserelegatea:
o Obesit
o Stasilegataallortostatismo
o Gravidanza
o Ostruzionedivenepelviche(profonde)Difficoltdiscarico
o Traumi
o Ereditariet
Linsufficienzavalvolarecheinteressiunaoleduesafeneedelleveneperforantielacausaessenzialedelle
varici.
Inbasealcalibrosidividonoin:
TronculariSuperficiali,digrossocalibro,tortuose
ReticolariDipiccolocalibroetortuose
TeleangectasieDicalibroancorapipiccoloedicolorerosso.
Perquantoriguardalesameobiettivo:
IspezioneVaeffettuatoconpazienteinpiedi.Sivaluta:
Sedeecalibrodellevarici
Tube trofiche cutanee Localizzate in genere nelle zone superficiali e pi declivi ove le pressioni
sonopielevateelecondizionididrenaggiononfavorevoli.
Edema.
PalpazioneSivaluta:
Sede
Calibro
Estensione
Tragitto
Compattezza(consistenza)Ingenere,senoncomplicate,soffice.
ProvefunzionaliConsistenella:
ValutazionedellevalvoledellevenesuperficialiSieffettuaconlaprovadiSchwartzSimettono
lemaniunasopraeunasotto.Conlamanoinferioresidannoimpulsipervederesesitrasmettein
Semeiotica IIIanno BottossoStefano
33
alto.Seinveceemettendogliimpulsiconlamanosuperioresisenteconlamanoinferiore,significa
chelevalvolesonoincontinenti.
ValutazionedellevalvoledellevenecomunicantiSivalutaconlamanovradiTrendelemburgSi
valuta oltre alle valvole delle vene comunicanti anche le valvole dello sbocco safenofemorale. Il
paziente supino, si solleva larto di 90. Le tumefazioni dovrebbero svuotarsi. Con un laccio si
chiude lo sbocca tra la vena safena e la femorale. Il pazienti si alza poi in piedi. Il tempo normale
perilriempimentodelcircolosuperficiale35secondi.Sitieneillaccioper20secondi.Selevene
superficiali si riempiono rapidamente gi quando la vena compressa, vuol dire che il sangue
defluisce dal sistema profondo e quindi che le valvole comunicanti sono incontinenti. Se quando
tolgoillacciosiriempionoancoradipi,significacheanchelostiodellavalvolasafenafemorale
incontinente.Seentrambelemanovresonopositivesiparladitestidoppiamentepositivo.
Sipueffettuareancheconlavenapiccolasafena.Sipuapplicareillaccioavarilivellipervedere
achelivellocincontinenzadellavalvolacomunicante.
Valutazione del circolo venoso profondo Si valuta con la manovra di Perthes o di Delbet Il
pazienteinpiedi.Simetteillaccioametdellacoscia.Sifacamminasullapuntadeipiediperun
poilpaziente(inquestomodosicontraggonoimuscolidelpolpaccio).Seilcircolovenosopervio,
ilsanguesisvuotaattraversolecomunicantieleveneprofonde.Selevaricirimangonosignificache
cunincontinenzadellevalvolecomunicanti,selevariciaumentanosignificacheilcircolovenoso
profondononpervio.
TROMBOFLEBITESUPERFICIALE
Infiammazione, in genere asettica, delle vene superficiali con trombosi intraluminare. Colpisce il 10% dei
pazienti con varici severe e sono pi frequenti in gravidanza. Se recidivante pu essere associata a una
neoplasiamaligna.
AllesameobiettivosinotanoiclassicisegnidellaflogosiRubor,tumor,calor,dolor.
TROMBOSIVENOSAPROFONDA(TVP)
Ostruzionedacoagulidelleveneprofonde(ingenereagliartiinferiori).Levoluzioneanatomicaavvienein
duefasi:
Flebotrombosi Coagulo molto ostruttivo, ma mobile e flottante C il rischio di embolia
polmonare
Tromboflebite Coagulo retratto e aderente alla parete venosa, sulla quale si sviluppa una
reazioneinfiammatoria.
Laformazionedicoagulicominciaabitualmentenelsistemavenosoprofondodelpolpaccio.
AnamnesiBisognatenerpresenzaa:
Allettamentoperlungotempo(unavoltaperitraumiortopedicisiutilizzavalaposizionediFoulier
chefavorivalaformazionedicoaguli).
Traumiagliartiinferiori
Gravidanza.
Simanifestacondoloreeedema
IspezioneSipunotare:
Edemamoderato
Circolocollaterale
Cianosi
PalpazioneSinota:
Dolorabilitsullalineamediana,lungoiltragittodelleveneprofondecolpite
Dorsiflessionedelpiedelimitatadaldolorealpolpaccio(segnodiHomans)
Diminuzionedelballottamentodelpolpaccio
Assenzadidolorabilitdelginocchioedellacoscia.
Non vanno mai eseguite prove funzionali perch c il grave rischio di provocare una tromboembolia
polmonaresesinellafaseiniziale.
Semeiotica IIIanno BottossoStefano
34
INSUFFICIENZAVENOSACRONICA
Sipresentacon:
Edemaduro
Eczemavaricoso
LipodermatosclerosiCircondalulcera
UlceraPuessereperancheunsegnodipatologiaarteriosa.
BOTTOSSO STEFANO
Semeiotica IIIanno BottossoStefano
1
ESAME OBIETTIVO DELLADDOME
INTRODUZIONE
Nellesame obiettivo delladdome viene valutato direttamente laddome per cogliere tutte le
manifestazioni morbose percettibili. Lesame deve essere eseguito secondo modalit ormai consacrate
nellapraticaestandardizzateevitandodiinvertireitempi.
Lesame pu e deve mettere in evidenza i segni obiettivi, cio rilevabili direttamente dal medico e segni
soggettivi, cio rilevabili soltanto dal malato. Fra questi ultimi, particolarmente importante la
dolorabilit,cioildoloreprovocatodallamanovra.
Lefasisono:
IspezioneSiprendereinconsiderazionetuttociesoloci,chepuessererilevatoconlavista.
Lesameobiettivoiniziaquindiquandoilpazienteentranelnostrocampovisivo(avoltelapostura,
landatura,lamimicafaccialepossonoessereprezioseperunadiagnosi).
Palpazione Ci da delle informazioni su una zona limitata. Comprende informazioni che vengono
fornite con il tatto e il senso di profondit legato a riflessi muscolari e articolari. Pu stabilire la
temperaturacorporea,laforma,icaratteridisuperficie,laconsistenza,imovimentiattiviepassivi
e la pulsatilit. Sfrutta principalmente la sensibilit dei polpastrelli. Il paziente deve assumere la
posizioneopportunaebisognaevitarereazionilegateapaura,dolore,eccImuscolirettidevono
essere rilassati. Si pu quindi far piegare le gambe al paziente. Non bisogna mai utilizzare le mani
fredde e bisogna eseguire movimenti lenti e non bruschi e violenti. Inoltre non bisogna palpare
subitolasededeldoloremalaparteopposta.Bisognaevitareognidannoalmalatoequindiridurre
alminimoognimanovradolorosaefastidiosa.Lapalpazionepuessere:
o SuperficialeSistudialaparete
o ProfondaSistudiaquellochecsotto.
Cipueffettuare:
o Conunasolamano:
o Conduemani
o Conlamanointoto
o Conunsingolodito.
Percussione Si mettono in vibrazione diverse strutture. Ogni organo o formazione anatomica
produce, se messo in vibrazione, un rumore abbastanza caratteristico, legato alla maggiore o
minoredensitdelsistemavibrante.Sipuottenere:
o Suonoottuso,sordo,dicosciaLastrutturapiena,senzaaria
o TimpanicoLastrutturatesaeconaria.
Lapercussionepuessere:
1. Diretta
2. IndirettaSiusaunditocomeplessimetro.
Ascoltazione Si percepiscono i rumori prodotti allinterno del nostro organismo. Anchessa pu
esseredirettaoindiretta.Sicercalascomparsaolemodificazionidirumorifisiologici,lesistenzaei
caratteridirumoriaggiuntivi.
ADDOME
Limiti:
SuperioreLineachepartedallapofisispinosadella12vertebratoracica,margineinferioredella
12costa,apofisiensiforme(lineatoracoaddominale).
InferioreLineapassantealsisopradellasinfisipubicalungolearcateinguinalielossoiliacosino
allaquintalombare.
Siindividuanotreregioni:
Anteriore:
o Superiormentedelimitatadallalineatoracoaddominale.
Semeiotica IIIanno BottossoStefano
2
o Inferiormentedelimitatadallalineacheuniscelespineiliacheanteriorisuperioriseguendo
larcatacruraleeilmarginesuperioredellasinfisipubica.
o Lateralmente delimitata dalla linea spinocostale, linea verticale che passa per la spina
iliacaanterioresuperiore.
LateraleCompresefraleduelineespinocostalielelineeascellariposterioriprolungate versoil
basso.
Posteriore:
o Superiormentedelimitatadalprolungamentodellalineatoracoaddominale.
o Inferiormente delimitata dalla linea che segue le creste iliache e passa sopra lapofisi
spinosadellaquintavertebralombare.
o Lateralmentedelimitatadalprolungamentoinbassodellalineaascellareposteriore.
Lineeverticali:
o XifopubicaDallapofisiensiformeraggiungelasinfisipubica,passandoperlombelico.
o PararettalePassalateralmentealmuscolorettodelladdome.
o Emiclaveare Passa a met della clavicola e nelluomo corrisponde alla mamillare. Passa 12 cm
pilateralmenteallapararettale.
o Ascellareanteriore
o Ascellaremedia
o Ascellareposteriore.
Lineeorizzontali:
o SottocostaleSegueilmarginecostale
o OmbelicaletrasversaPassaattraversolombelico
o InterspinoiliacaanterioresuperioreUniscelespineiliachesuperiorianteriori
o InterspinoiliacaposterioresuperioreUniscelespineiliacheposteriorianteriori
o BicrestoiliacaUniscelecresteiliache.
Questelineepermettonoladivisioneinquattroquadranti(siusalaxifopubicaelombelicaletrasversa):
Superioredestro
Superioresinistro
Inferioredestro
Inferioresinistro.
Questelineepermettonoladivisioneinnoveregioni:
Ipocondriodestro/sinistroLateralmenteallemiclaveareesuperiormenteallasottocostale.
Fianco destro/sinistro Lateralmente allemiclaveare, superiormente alla interspinoiliaca
anterioresuperioreeinferiormenteallasottocostale.
Fossa iliaca destra/sinistra Lateralmente allemiclaveare e inferiormente alla interspinoiliaca
anterioresuperiore.
EpigastrioTraledueemiclaveariesuperiormenteallasottocostale.
Mesogastrio Tra le due emiclaveari, superiormente alla interspinoiliaca anterioresuperiore e
inferiormenteallasottocostale.
IpogastrioTraledueemiclavearieinferiormenteallainterspinoiliacaanterioresuperiore.
Laddomelateraledipudividereinregioni:
AnterioreeposterioreDalprolungamentodellascellaremedia
SuperioreeinferioreDalprolungamentodellombelicaletrasversa.
Laddomeposterioresipudividereinregionelombare:
DestraesinistraDallalineavertebrale
InternaedesternaDallalineaangoloscapolare.
ISPEZIONE
Sivaluta:
Forma e volume Bisogna tener conto di varianti fisiologiche legate al sessoe allet Le donne
hanno laddome pi allargato in basso, gli uomini pi allargato in alto. I soggetti longilinei ce lo
Semeiotica IIIanno BottossoStefano
3
hannopiappiattito,mentreibrachitipipivoluminosoesporgente.Unaddomefisiologicosidice
addomepiano.Levariantipatologichepossonoessere:
o Globali:
Addomeagrembiule
Addomependulo
Addomeincavatoabarca
Addomegloboso
Addomesvasatosuifianchisimilealglobosomatendelateralmente.
o ParzialiCisti,tumori,raccoltesaccate.
MovimentiepulsazioniImovimentisono:
o RespiratoriPossonoessere:
Toracici
Addominali Manca con paralisi diaframmatica uni o bilaterale o in caso di
irritazioneperitoneale.
o Pulsazioniepi/mesogastricheSesivedonovuoldirechecunvasochepulsa.Possono
essere fisiologici o patologici (nellaneurisma dellaorta addominale o segno di Harzer,
pulsazioneinsedeepigastricadaipertrofiaventricolaredestra).
o Peristaltici Si vede solo in pazienti molto magri e con la parete atrofica. patologica in
pazientisubocclusi.
Cipupoiessereimmobilitdiffusaocircoscritta,probabilmenteperprocessoinfiammatorio.
CicatriceombelicaleecicatricichirurgicheBisognadescrivere:
o Sede
o Forma(lineare,nastriforme)Lacicatriceombelicalepuessere:
Normointroflessa
Appianata
SporgentePuessereper:
Erniaombelicale
Neoplasia
Ascite.
o Colore(bianca,rosea,rossa)
o Consistenza(benconsolidata,sfiancata).
Cisonocicatriciclassichechedevonoesserechiamateconilproprionome.
TumefazionicutaneeBisognadescrivere:
o Sede
o Forma
o Dimensioni
o Motilit
o Espandibilit,riducibilit
o Coloritodellacute.
CuteedannessiBisognaosservare:
o LesionicutaneeEritemi,abrasioni,ulcerazioni,necrosi,flittene,ecc
o PigmentazioneIttero
o Striecutaneedasmagliature.
Circoli venosi superficiali Se laspetto normale sono a rete con lo stesso volume. Ci sono due
tipidicircolivenosisuperficialipatologici:
o DitipocavacavaSegnodiGasbarriniLevenehannoundecorsoverticalelateralmente
alladdome. Le vene sono dilatate dallipertensione venosa e landamento segue il flusso
del sangue. Sono dovute ad un ostacolo a livello delle vene cave. Il sangue per arrivare al
cuoretrovaaltrevie.
Se lostacolo a livello della cava superiore, il sangue dalla succlavia, va nella
toracica, nellepigastrica e quindi nella cava inferiore. Il flusso quindi verso il
basso.
Semeiotica IIIanno BottossoStefano
4
Se lostacolo a livello della cava inferiore, il sangue dalla femorale, raggiunge
lepigastrica,latoracicaequindilacavasuperiore.Ilflussoquindiversolalto.
Pervedereladirezionedelflussosioccludeunaporzionediveneconduedita(inmodoche
noncisiasangueinmezzo).Sisollevapoiunditoallavoltapervederesesiriempieequindi
inchedirezionevailflusso.
o DitipoportacavaDallombelicosgorganonumerosevenechevannointutteledirezioni.
Il flusso centrifugo ed detto a caput medusae. Se c ipertensione della vena porta
(perinsufficienzacardiacadestraocirrosi)leveneombelicalipossonoavereunoshuntcon
lavenaporta.Normalmenteleveneombelicalisonoobliterate.Sipossonoquindiaprire o
levenepipiccolevicinesipossonodilatare.
Nonlunicaviadideflussodallaportaallacava,cisono4shunt:
Veneombelicali
Veneesofageesuperiori
Veneemorroidarie
SistemadelRetzius.
PALPAZIONE
Gliscopisono:
Apprezzareevalutareareetrattabiliomenodellapareteaddominale
Esaminare per quanto possibile i vari organi in relazione alla loro posizione, forma, dimensioni,
consistenza,mobilitetensione.
Apprezzareedindividuaremasseabnormi.
Posizionedelpaziente:
Decubitosupino,cosceflessesulbacinoperstendereimuscoliretti.
Perleernieinguinalipuessereesaminatoinpiedi.
PerlesamedelleregioniperinealieanorettalideveassumerelaposizionediSims(postosulfianco
sinistroconleginocchiaalpetto).Unavoltasiutilizzavaildecubitogenopettorale.
Perlesplorazionevaginaleclaposizioneginecologica.
Posizionedelchirurgo:
Adestradelpaziente
Asinistraperlapalpazionedelreneedellamilza.
Lapalpazionepuesserefatta:
Conunasolamano:
o Manoapiatto
o Parteanterioredellamano
o Palpazioneastilo
o Palpazioneacolpi.
Conduemani:
o Contrapposte
o Sovrapposte
o Affiancate.
Bisognapalparetuttoladdome.Secundoloresiiniziadallaparteoppostarispettoaldolore.Senonc
doloresiiniziadallafossailiacasinistraesifaungiroantiorarioprimasuperficialeepoiprofondo.
PALPAZIONESUPERFICIALE
Studialaparete,latrattabilitelapresenzadieventualitumefazioniolacune.Siesegueconlamanoaperta
apiatto.Solodopo,pervalutareeventualidettagli,dipuutilizzarelaparteanterioredellamano.
Valuta:
LostatoditensioneetrattabilitdellapareteLaparetepuquindiessere:
1. Trattabile
2. TensioneNoncnessundisturbomacdifficoltallapalpazione.Puessere:
Semeiotica IIIanno BottossoStefano
5
Lieve
Moderata
Intensa.
Puesserelegataadunaumentodelgas,liquidioallapresenzadimasseendoaddominali.
3. ReazionedidifesaPuesserevintadaunamoderatapressionedellapalpazione.
4. ContratturaLaddomesiirrigidisce.Puessere:
Diffusa(sinotaallispezioneunrespiropicostale)olocalizzata
Spontaneaoprovocare
Involontariaovolontaria
Trannelaformavolontaria,sempredeterminatadaunaflogosidelperitoneoparietale.
Sesiarrivaalladdomeatavolasitrattaprobabilmentediulceragastricaperforata.
Sensibilit cutanea Iperalgesia (sensibilit aumentata). Si conferma palpando altre zone, come
pennaoretrodelmartelletto.Puessereespressionediuninizialeperitonite.
EventualitumefazionidellapareteSivaluta:
1. SedeInrapportoalle9regionieconqualcherapportoanatomicovicino.
2. RapporticonpianimuscolariSesuperficialeoprofonda.Facendocontrarreimuscolial
paziente(alzandolatesta)sesuperficialeverrmessainevidenza,seprofondatendea
scomparire. Un esempio sono i linfonodi in ascella. Ci deve essere un piano per essere
palpatiequindisifacontrarreipilastridellascella.
3. EventualeriducibilitSitrattadiunerniaseschiacciandolascompare.
Eventuali porte erniarie Sono brecce della parete. Le pi comuni sono a livello della cicatrice
ombelicaleedellecicatricichirurgiche(laparocele).
PALPAZIONEPROFONDA
Supera la resistenza dei piani superficiali e si cerca di prendere contatto con le formazioni sottostanti. Le
formazionisirendonoapprezzabiliquandopossonoesserefissatecontrounpianoposteriorediresistenza.
Siesegueconlaparteanterioredellamano.Puesseremonoobimanuale.Incondizionifisiologichealla
palpazioneprofondanonpercepibilealcunorganoipocondriaconalcunatumefazione.
Valuta:
EventualitumefazioniPerognitumefazionicisono7caratteristichedavalutare:
1. DimensioniEspressaincentimetriorifacendosiadunfrutto
2. FormaRegolareoirregolare
3. SuperficieLiscia,irregolareoindistinta
4. MarginiRegolari,irregolarioindistinti
5. ConsistenzaDurolignea,pastosa,parenchimatosa,tesoelastica,molle
6. MobilitRispettoaipianisuperficialieprofondi,mobilitrespiratoria
7. PulsatilitTrasmessa(siallargaversoununicadirezione),espansiva(intutteledirezioni).
Le masse profonde si possono esplorare solo le superficie anteriore e parzialmente quelle laterali,
mai quella posteriore. Per favorire la palpazione il paziente deve rilasciare la parete addominale e
questo facilitato dalla flessione delle ginocchia. Talora bisogna utilizzare entrambe le mani. Le
tumefazioni retroperitoneali non sono mobili n attivamente n passivamente. Durante gli atti
inspiratorisiallontananodallamanochelipalpa.Itumorideimesinonhannomotilitrespiratoria
mapossonoavereunanotevolemotilitpassiva,cheperpendicolareallaradicedelmesostesso.
Il colon trasverso si muove quindi verticalmente, il sigma laterolateralmente, il mesentere
obliquamente.
Per cercare il rilievo si affondano le mani e si strisciano per 34 cm usando la parete come un
guanto.Nonbisognastrusciaresullasuperficiedellaparete.
Lunicatumefazionesimilfisiologicasonolecordecoliche,rilievialivellodellafossailiacadestrae
sinistra dovuti al colon con delle feci allinterno. Si sente solo nelle fosse iliache perch c losso
iliacocomebasesolidasotto.
PuntidolorosiedolorabilitCisonopuntidolorosiclassici:
Semeiotica IIIanno BottossoStefano
6
1. Punto epigastrico Allunione del terzo superiore con il terzo medio della linea xifo
ombelicale.
2. Punto colecistico Fondo della colecisti. Situato subito al di sotto della X costa,
allintersezioneconlalineapararettale.
3. Punto pancreatico di Dejardins Corrisponde allo sbocco del coledoco. Situato sulla linea
ombelicoascellaredestraa56cmdallombelico.
4. PuntosolareAllunionedelterzoinferioreedelterzomediodellalineaxifoombelicale.
5. Punto di Morris (appendicite) Sulla linea che unisce lombelico con la spina iliaca
anterioresuperioredestraa3cmdallombelico
6. PuntodiMacBurney(appendicite)Ametdellalineacheuniscelombelicoconlaspina
iliacaanterioresuperioredestra.
7. Punto di Lanz (appendicite) Allunione del terzo laterale con il terzo medio della linea
bisiliaca.
8. PuntiovariciAmetdellalineacheuniscelombelicoconilcentrodellarcatacrurale.
9. PuntouterinoSullalineamediana,sopralasinfisipubica.
10. Puntiuretrali:
SuperioreFraombelicaletrasversaemarginedelretto
MedioFralalineachecongiungelespineiliacheanteriorisuperiorielaverticale
innalzatadaltubercolopubico
SoprapubicodiBazySoprailpubea23cmdallalineamediana
InferioreAllesplorazionerettalenelpuntodisboccodegliureteriinvescica.
11. Puntirenali:
PuntovertebraleAlivellodellasestavertebratoracica
PuntoangoloscapolareAlivellodellangoloinferioredellascapola
PuntocostovertebraleAlivellodelladodicesimacostaa23cmdallavertebra
PuntocostomuscolareAllestremitdelladodicesimacosta
PuntocostaleAllestremitdellaundicesimacosta.
Ci sono poi aree di dolorabilit come la coledocico pancreatica (di ChuffardRivet). Si trova fra la
xifoombelicale e la bisettrice fra questa e la ombelicale trasversa. Si estende per 56 cm sopra
lombelico.
Esistonopoidellemanovredacompiere:
o Segno di Blumberg Si effettua per vedere se c irritazione del peritoneo parietale. il
primo segno che diventa positivo. Si prende la mano e si comprime piano laddome. La si
rilasciavelocemente.Nelmomentoincuisisollevailrilassamentodellefibredolorosose
cirritazione.Cquindidolorealladecompressione.
o SegnodiRovsingSischiacciaconlamanoapiattoilcolonsinistro,dalbassoversolalto,
per spingere le feci verso il colon destro. Se c unirritazione come unappendicite si
provocadolorealivellodellafossailiacadestra.
o ManovradiGiordanoPercussionedellaloggiarenaleconillatoulnaredellamanoposta
ataglio(subitosottolarcatacostale)evocavivodolorenelleaffezionirenaliomolaterali.
Organi ipocondriaci (fegato e milza) ed altri organi Dopo aver sistematicamente esplorato tutto
lambito addominale con la palpazione superficiale e profonda ed aver ricercato eventuali punti
dolorosi, si passa ad un circostanziato esame palpatorio degli organi parenchimali delladdome ed
inparticolaredelfegato,dellamilzaedeireni.
PALPAZIONEDELLOSTOMACO
In condizioni normali lo stomaco vuoto non apprezzabile. Se disteso da gas o alimenti si pu avere solo
una resistenza elastica in sede epigastrica senza che sia apprezzabile alcuna tumefazione. Se disteso con
abbondantecontenutoidroaereolamanovradelballottamento,allasuccusionelaterale,sarpositivacon
produzione di rumore di guazzamento. normale se il paziente ha appena mangiato, patologico a
digiuno.
Semeiotica IIIanno BottossoStefano
7
In condizioni patologiche pu rendersi apprezzabile come tumefazione epigastrica, soprattutto per
ispessimento delle sue pareti da parte di una neoplasia. In questo caso, tipicamente, la tumefazione
presenter superficie irregolare, margini indistinti, non dotata di motilit attiva n passiva. In generale un
tumoredellostomacorisultapalpabilesoloquandopiuttostovoluminoso,avanzato,edingenerenonpi
operabile.
Taloraanchelipertrofiadellamuscolareconseguenteastenosiipertroficadelpiloro(SIP)nelbambinopu
esserepalpabile.Nelladultoinvecenonpalpabile.
PALPAZIONEDELLINTESTINO
Le anse dellintestino tenue sfuggono alla palpazione (sensazione di lieve resistenza elastica). Lintestino
crassosipuapprezzarefisiologicamentealivellodelcieco,dellascendente,deldiscendenteesoprattutto
del sigma, sottoforma di un cordone duroelastico, che sfugge a scatto sotto le dita (cornice colico; corda
colica)talvoltadolente.
Insituazionipatologiche,lispessimentocircoscrittodellaparetedellintestino,legatoatumorioamalattia
infiammatorie cronica (Crohn, malattia diverticolare) diviene apprezzata, nella sede dove si sviluppata,
come una tumefazione di consistenza dura, margini pi o meno scarsamente definibili, superficie
irregolare,nonmobileopocomobile(lungolassedelmeso),pocoonullasolente/dolorabile.
Linvaginazione dellintestino pu essere percepita come un salsicciotto caratteristicamente in FID
(invaginazioneileocolica),consuperficieliscia,margininetti,dilunghezzavariabile,dolenteedolorabile.
Caratteristico e diagnostico il segno di Von Wahl nella valvola del sigma, con la presenza di una
tumefazioneaddominaleasimmetrica,localizzatainfiancosinistroipogastrico,margininetti,tesoelastica,
dolente,dolorabile,ipertimpanica,legataallansasovradistesa.
PALPAZIONEDELFEGATO
Incondizioninormaliilfegatoraggiungeappenalarcatacostale,conilsuobordoinferiore,nelleprofonde
inspirazione, pertanto non palpabile. Il limite superiore pu essere invece sempre delimitato con la
percussione.
La mano va applicata dolcemente a piatto sulladdome ed approfondita dolcemente, lentamente,
privilegiandoillatoradiale.Lapalpazionevainiziatadalbassoperpoiprocederegradualmenteversolalto.
Giuntialivellodiresistenzachepossaessereattribuitoalmarginedelfegato(osesigiuntiinipocondrio)
si lascia ferma la mano a tale livello ed invita il paziente a respirare. Significativa la possibilit di
apprezzare il bordo dellorgano che, con linspirio, viene a sbattere sulle nostre dita. La condizione
indispensabile per poter ritenere epatica una tumefazione in ipocondrio di destra la possibilit di
apprezzareunmarginecherisultimobilecongliattidelrespiro.
Ilmargineliberodelfegatopuessereapprezzatoancheconlamanoaduncino.Inquestocasoloperatore
siporterconilcorpoinaltoalivellodeltorace(manovradiuncinamento).Percepitounmargineepatico
bisogna descrivere le sue caratteristiche cos come quelle delle superficie convessa del fegato, sempre se
palpabile.
Caratteridelmargine:
SmussoNormale
Accentuato/taglienteFibrosi,cirrosi
ArrotondatoStasiacuta,epatiteacuta.
RegolareNormale
IrregolareMacronoduli,neoplasie.
Dimensioni: indicare la distanza del margine epatico rispetto allarcata costale sulla linea xifoombelicale,
paracentrale,ascellareanteriore(generalmenteespressainditatrasverse).
Consistenza:
ParenchimatosaNormale
AumentataFibrosi,neoplasia,stasicronica,steatosi
DiminuitaEdema.
Superficie:
LisciaNormale
Semeiotica IIIanno BottossoStefano
8
MicronodulareEpatiticroniche
MacronodulareCirrosialcolica,neoplasie,policistosiepatica
NodulosingoloNeoplasia,cisti.
Percussione Utile per delimitare il margine superiore epatico e per vedere se c ottusit epatica. Si
esegue classicamentesututtelelinee verticalideltorace(parasternale,emiclaveare,ascellareanterioree
media)esiscendelentamentedallalto(34spaziointercostale)versoilbasso(oltrelarcatacostale).
Nellapalpazionedelfegatononrarolerrorediinterpretarecomefegatoingranditoquellocheinveceil
ventresuperioredelmuscolorettoaddominalecontratto.
In casi di abbondante versamento ascitico, il liquido sotto tensione pu ostacolare la palpazione del
margineliberodelfegato.Inquestocasopuesseresignificativalapalpazioneascosse:siimprimonoconi
polpastrelli della mano destra, dei piccoli copi alla parete ipocondrica di destra dove si suppone possa
arrivareilfegato.Seilfegatoingranditoegalleggianelliquidoascitico,sihalasensazionedicolpireun
cubo di ghiaccio che galleggia nellacqua: sensazione di urto seguita da colpo di rimbalzo (segno del
ghiacciolo).
PALPAZIONEDELLACOLECISTI
Incondizioninormalilacistifelleanonpalpabile.Purendersiinveceapprezzabilesoloquandoingrandita
o per aumento del suo contenuto o per un inspessimento della sua parete. Se palpabile essa si rende
visibileinipocondriodestrolungounalineachevadallarcatacostale(XXIcosta)allombelico.
Idrope della colecisti Lostruzione del dotto cistico o del coledoco possono talora far assumere alla
colecistidimensionianchenotevoli,cosdafarlesuperarelombelicaletrasversa.Inquestocasolacolecisti
sar avvertita come una tumefazione di consistenza tesoelastica, superficie liscia, mobile con gli atti del
respiro in modo solidale con il fegato. Pur essendo ben ancorata al margine inferiore del fegato, talora,
potrconservareunacertamotilitpassivainsensolaterolaterale.
Patologie infiammatorie della colecisti In queste circostante laumento di volume della colecisti non
mai notevole. I limiti della tumefazione sono quasi sempre non disponibili. La flogosi che coinvolge e
circondalacolecistiprovocainoltrequasisempreunacertareazionedidifesacheostacolalapalpazione.
Tumori della colecisti Raramente palpabili quando si manifestano clinicamente (con littero che pu
essere il primo segno). Se palpabili possono essere avvertiti (in corrispondenza del margine libero del
fegato) come una tumefazione a margini irregolari, superficie irregolare, consistenza dura, non mobili
passivamentemamobiliassiemealfegatocongliattidelrespiro.
Lapalpazionedellacolecistisieffettuacomelapalpazionedelfegato.
Ilpuntoelettivodidolorabilitilpuntocistico.LamanovraelettivaquelladiMurphy,siaffondaledita
della mano destra a livello del punto cistico (meglio se ad uncino) e quindi si invita il paziente a compiere
una profonda inspirazione. Con tale manovra il fondo della colecisti viene spinto contro le dita
delloperatore. In caso di flogosi della colecisti questa manovra provoca vivo dolore al malato cos da
indurloadinterromperebruscamentelinspirazione.Carrestodellattorespiratorio.
PALPAZIONEDELLAMILZA
Lesameiniziaclassicamenteconloperatorepostoalladestradellammalatoeconlamanodestrapostaa
piatto. Sipraticaesercitandounalieve pressione,conlafaccia palmaredelle ditadellamanodestraposta
parallelamentealmarginecostalesinistra,tralemiclaveareelascellaremedia,procedendodalbassoverso
lalto ed affondando gradualmente la mano. Qualora lesaminatore avverta una resistenza o una
tumefazione che suppone possa essere attribuita alla milza classicamente, per completare lindagine ed
aumentare la sensibilit, si porter alla sinistra dellammalato ponendosi allaltezza della sua spalla. La
manovrarisulterancorapiagevolefacendodecombereilpazientesulfiancodestroconilbracciosinistro
flesso e poggiato sul capo e le cosce flesse. Con le dita poste ad uncino, invitando il paziente a respirare
profondamentepoipifacilesentirelestremitinferioredellorgano(manovraaduncino).
La milza, come il fegato, in condizioni normali non risulta palpabile (neanche nella pro fondazione
inspirazione).Perpotervalutarelamilzabisognaspingereafondoleditasottolarcatacostaledisinistra,in
quanto, si norma, non arriva allarcata. In situazioni fisiologiche pu essere percepita solo in pazienti con
paretimoltoflaccideenellaprofondainspirazione.
Semeiotica IIIanno BottossoStefano
9
Nella palpazione della milza, la mano sinistra sostiene posteriormente la cassa toracica, la mano destra
esplorailmarginesplenico.
Splenomegalia La milza ingrandendosi conserva in genere la sua disposizione obliqua verso il basso e
medialmente. Caratteristiche e diagnostiche sono anche le incisure che pu conservare sul margine
mediale (da 2 a 4). La manovra del ballottamento negativa nelle tumefazioni della milza, mentre
possibileuncontattolombaresolonellesplenomegaliemaggiori.
PALPAZIONEDEIRENI
Incondizioninormaliireninonsonopalpabili.Cisonoduetecniche:
Metodo bimanuale (manovra di Guyon) Il paziente supino e rilassato. Per il rene destro ci si
ponealladestradelpazienteconlamanodestraanteriormenteelamanosinistraposteriormente.
Per il rene sinistro losservatore si pone a sinistra con la meno destra posteriormente e la mano
sinistra anteriormente. Si invita il paziente ad inspirare sospingendo in tal modo il rene verso il
basso,lungolesueguaine.
La mano posteriore (posta sulla regione lombare, fra il bordo costale e la cresta iliaca) deve sia
spingere le dita fino quasi a toccare la colonna vertebrale che esercitare una certa spinta verso
lavanti.Lamanoanterioreinveceposizionatanellazonadelfiancodestro.
Il paziente viene invitato a compiere una profonda inspirazione, sospingendo cos in basso il polo
inferioredelrenechevieneadinserirsifraleduemani,comeuncorpoovoidale,schiacciato,che
poi nellespirio successivo tende a sfuggire dalle mani. La possibilit di apprezzare il polo inferiore
delrene,inquestomodo,espressioneodiuningrandimentoodiunabbassamentodellostesso.
Tecnica monomanuale (manovra di Glenard) Non si effettua pi. Il paziente stava eretto. Il
medicohalamanoconilpollicepostoanteriormente,mentreilrestoposteriormente.Sipufare
anchealcontrario.
Quando con la palpazione bimanuale possibile apprezzare una tumefazione che (imprimendo
alternativamente una pressione con mano anteriore e poi con quella posteriore) si sposta tra le due mani
(ballottamento passivo) questo molto suggestivo per una origine renale. Se la percezione della
tumefazione migliore con la mano posteriore si parla di contatto lombare (probabilmente rene ma
potrebbeessereanchealtro),seinvecesipercepiscesoloconlamanoanteriorepotrebbeesseredelcolon.
LapalpazionedelrenesiconcludeconlamanovradiGiordano.
PALPAZIONEDELPANCREAS
Si effettua la manovra di Grott con iperestensione del rachide lombare. Raramente si pu palpare una
tumefazione pancreatico. Si trova in sede profonda nel quadrante superiore destro e sinistro. Non ha
motilit.Lasuperficiepuessereliscia(cisti)oirregolare(neoplasie,pancreatiti).
PERCUSSIONE
Servea:
Confermaledimensionidifegatoemilza
Dareinformazionisulladistribuzionedelmeteorismo
Consentiredidefiniremeglioeventualimasse
ConfermarelapresenzadiunglobovescicaleSipercuotelungolelineeverticaliparallelamenteal
marginesuperioredellavescicaandandoversoilbasso.
Far sospettare la presenza di un eventuale versamento ascitico Si parte dallombelico e si va in
tutte le direzioni (raggiata). Si forma una zona di ipertimpanismo mediano che viene segnata con
una penna. Muovendo il paziente, se il liquido si muove rispetto al segno vuol dire che libero,
altrimentichefisso.
AUSCULTAZIONE
Mediantelascoltazionesipossonorilevare:
Semeiotica IIIanno BottossoStefano
10
o BorborigmiDovutiaperistalsiattiva.Scompaionoincasodiileoparalitico.
o SfregamentiInrealtnonsisentonomai.
o Rumori vascolari Nellaneurisma dellaorta addominale, nella stenosi dellarteria renale e della
mesentericasuperioreeneiprocessistenosantideigrossitronchiarteriosi.
Il silenzio intestinale, associato ad una rigidit della parete e ad un dolore diffuso patognomonico di un
addomeacuto(peritonitediffusaoperforazione).
ESPLORAZIONERETTALE
Servea:
Valutareilcontenutodellampolla
Permetterediriconoscerelapresenzadimassenellapiccolapelvi
Permetterediriconoscerelasedediundoloreelettivo
PermetteredivalutarelapresenzadiliquidoediunaflogosidiDouglas(urlodiDouglas).
Semeiotica IIIanno BottossoStefano
11
SEMEIOTICA DELLA MAMMELLA
CENNIDIANATOMIA
Laghiandolamammariasitrovainunosdoppiamentodellafasciasuperficialedeltoraceinstrettorapporto
conlafasciodelmuscolopettorale.
Ildrenaggiolinfaticoavviene:
Perl80%versolestazioniascellarechesipossonodividere:
o PrimolivelloSituateprimadelmuscolopiccolopettorale
o SecondolivelloSituatedietroilmuscolopiccolopettorale
o TerzolivelloAlivellodellapicedellascella.
Peril20%veroilinfonodidellarteriamammariainterna.
PATOLOGIA
1. MalformazionePossonoessere:
o Congenite:
Dinumero:
Amastia/polimastiaMancaocisonoghiandoleinpi
Atelia/poliateliaMancaocisonocapezzoliinpi.
Quandosonoinpisitrovanonellalineamammaria.
Morfologiche:
Micromastia/macromastia Quando la ghiandola pi grande o pi
piccola.
Alterazioni del capezzolo Pu essere breve, retratto, ombelicato,
invaginato.
o Acquisite:
Ginecomastia Aumento di volume della mammella per ipertrofia sia del tessuto
stromalechedellaghiandola,causatadafattoriendogenioesogeni.Sonoproblemi
ormonaliesonospessomonolaterali.Puessere:
FisiologicaAvvieneinperiodibenprecisi:
o Neonatale
o Puberale
o Etevolutiva.
Non fisiologica In condizioni di ipogonadismo, cirrosi epatica,
ipotiroidismo, tumori testicolari, tumori corticosurrenali, idiopatica,
carenzealimentari,iatrogena.
PseudoginecomastiaAumentodivolumedellamammellalegatosoloallaumento
deltessutoadiposo.
2. Lesioni displasiche Alterazione del normale equilibrio esistente tra la componente stromale ed
epiteliale.
o Cisti semplice Epitelio si sviluppa maggiormente. Fisiologicamente si sviluppa durante il
cicloepoiregredisceallafinediogniciclo.Quandononregrediscesiparlasicistisemplice.
o Mastopatia fibrocistica Colpisce il 7080% dei pazienti. Si sentono dei pallini da caccia
dovutiallacomponenteconnettivaledensachesisviluppa.
3. LesionitraumatichePossonoessere:
o Lesioniaperte
o Lesionichiuse:
Contusione
Ematoma
Semeiotica IIIanno BottossoStefano
12
Steatonecrosi Dopo un trauma c il rimodellamento del tessuto adiposo con
formazioni di tessuto cicatriziale rigido dopo linfiammazione. una patologia
abbastanzarara.pifrequentenelledonneconilsenovoluminoso.
4. Lesioni infiammatorie Particolarmente predisposta la mammella che si trova in una situazione
anatomofunzionale critica, cio in una fase prolieferativasecretiva, cos come si verifica
nellallattamento,nellapubertedurantelagravidanza.
o AscessomammarioSifastradaversoilbasso.
o GalattoceleCisticontenentelatteconunafortecomponenteinfiammatoria
o MastiteInfiammazionedellaghiandolaincuipernoncancorapus.
5. LesionineoplasichePossonoessere:
o Benigne:
Papillomaintraduttale
Firboadenoma.
o Maligne:
Morbo di Paget Colpisce il capezzolo. Si hanno lesioni simileczematose del
capezzolo.Comparepoiiltumoreretroareolare.
Carcinoma il tumore pi frequente nella donna e colpisce la ghiandola
mammaria.Colpisceconmaggiorfrequenzatrai40ei60anni.
SarcomaOriginadallacomponenteconnettivale,mahaunincidenzanettamente
inferiorerispettoalcarcinoma.
ANAMNESI
Anamnesifamiliareimportanteperchilcarcinomadellamammellapresentaunincidenza23
voltemaggioreincasidifamiliarit.Esisteinoltreunabilateralitdellalesione.Il710%deitumori
dellamammellahaunalterazionealgeneoncosopressoreBRCA1/BRCA2.
AnamnesifisiologicaBisognaprestareattenzionea:
o Menarcaprecoce
o Menopausatardiva
o Nulliparit
o Concepimentotardivo(>30anni)
o Mancatoallattamento
o Trattamentiormonali
o Lesioniprecedenti
o Fattoriambientali(esposizionearadiazioniionizzanti).
Anamnesi patologica prossima In chirurgia con lanamnesi patologica prossima si intende i
disturbichehannoportatoilpazientedalmedicofindalmomentoincuiorigininoiproblemi.Lepi
frequentisono:
o Tumefazioneindolente
o Dolenziadiscreta
o Sensazionedifastidio
o Verodolore
o Infiammazione
o Stillicidiodelcapezzolo.
Perognisegnoosintomobisognaindagare:
Epocacomparsa
Durata
Evoluzione/modificazioni
Correlazionifisiologiche.
Sidefiniscemastodiniaildoloremammariospontaneoepuessere:
o Mastodinia fisiologica ciclica Sensazione di pesodolenzia, talora opprimente, pi
marcata nel prolungamento ascellare, che tipicamente compare durante la settimana che
precedelamestruazione.Siassociaadunturgoremammariopremestruale.
Semeiotica IIIanno BottossoStefano
13
o Mastodinianonciclicachepuesserelocalizzataodiffusa
o Doloreassociatoanodulineoplastici.
Bisogna distinguerla dalla nevralgia mammaria. un dolore intercosta. Si solito per anche
posterioreesimodificaconilrespiro.
ESAMEOBIETTIVO
ISPEZIONE
Sidevevalutaresempre:
Mammella
Capezzolo
Areola.
Sipudividereinquattroquadrantigrazieadunalineaorizzontaleeunaverticalepassantiperilcapezzolo:
Quadrantesuperointerno
Quadrantesuperoesterno
Quadranteinferointero
Quadranteinferoesterno.
Quando individuiamo qualcosa, oltre ai quadranti importante utilizzare la distanza in centimetri a
qualcosadifisso.
Lispezionesifaconlapazientesedutadifronteallesaminatore.Sidistinguonotrefasi:
PrimafaseBracciaappoggiatasulleginocchia
SecondafaseBracciasollevate
TerzafaseInvitarelapazienteaflettersiinavantie/oeseguiremanovrefacilitanti.
Bisognavalutare:
Simmetria Una certa diversit di volume e forma tra i seni pu essere fisiologica. Laumento di
volumediunamammellaviceversapuessereespressionediunaanomalicongenita,allapresenza
dicisti,mastitee/otumore.
AspettocutaneoSiosservano:
o Disegno venoso Laccentuazione del disegno venoso pu essere sintomo di flogosi o
tromboflebite(SindromediMordor).Neitumoripuesserci,manonsempre.
o Retrazioni
o Infiltrazioni
o Ulcerazioni
o ArrossamentioeritemiPossonoesseresegnodimastite,ascesso,flemmoneocarcinoma
infiammatorio.
o Irregolarit
o Erosione
o Bucciadaranciasegnodiedemaperbloccodeivasilinfatici.Alivellodeifollicolipiliferi
lapelletrattenutaenonpuespandersi.Ledemametteinevidenzaifollicoli.Seledema
localizzatospessosegnoditumore,chebloccaivasilinfatici.
CapezzolieareolaBisognaosservare:
o Forma
o Simmetrica
o Eventualiulcerazioni,deviazioni,retrazioni,abrasioni,ragadi,tumefazioni,secrezioni.
UnlesioneulcerataedeczematosedellareolapuesseresegnodelmorbodiPaget,soprattuttose
monolateraleesepresentadesquamazione.
Retrazioni cutanee Si manifesta con un grado variabile di increspamento della cute, per lo pi
espressione di una invasione/retrazione neoplastica dei legamenti sospensori di Cooper, che si
tendono dalla fascia pettorale (in profondit) alla fascia mammaria superficiale (sottocutanea). Lo
stessoprocessoresponsabiledelladeviazione/retrazionedelcapezzolo.
Si pu far effettuare alla paziente manovre facilitanti. Visto il rapporto esistente tra i legamenti di
Cooper e la fascia pettorale, ogni manovra che determina una contrazione del muscolo grande
Semeiotica IIIanno BottossoStefano
14
pettorale si ripercuote sui legamenti stessi, rendendo in tal modo pi evidente uneventuale
retrazionecutanea.Letremanovreprincipalisono:
o CompressionemanomanoSelaretrazionemediale
o CompressionemanofianchiSelaretrazionelaterale
o SollevamentodientrambelebracciaSelalesionealta.
Tumefazioni Possono essere rivestite da cute indenne o possono manifestarsi come un fungo
neoplastico,piomenoulcerato,piomenonecrotico.
PALPAZIONE
La paziente deve essere distesa. La palpazione si effettua con la mano a piatto schiacciando la mammella
sulla parete toracica con i polpastrelli. Con un movimento di strisciamento ci si porta lateromedialmente
oppuresipueffettuareunmovimentodirotazione.Perlemammellemoltovoluminoselapalpazionepu
essereeseguitaaduemani:unamanosorreggelamammella,mentrelaltraeseguelapalpazione.Imedico
devedisporsidallostessolatodellamammelladavisitare.
Nonbisognaimpugnareilsenotrapolliceedindice.
Perlapalpazionedeiquadrantimediali,lapazientedevetenerelebraccialungoifianchi.Perlapalpazione
deiquadrantilaterali,devetenerelebracciasopralatesta.
Dopolesamedeivariquadrantiopportunaunaleggeraspremituradelcapezzolo.
Iparametridavalutaresono:
Termotattosegnodiflogosi.
Dolorabilit
Consistenzaedelasticit
TumefazioniBisognavalutaresemprelesolitecaratteristiche:
o Sede
o Forma
o Dimensioni
o Superficie
o Margini
o Consistenza
o Dolorabilit
o MotilitEsistonodellemanovrepervedereseunnoduloaderenteaipianiprofondioai
pianisuperficiali:
ManovradiTillauxMetterinevidenzaunaaderenzatralatumefazioneeilpiano
muscolosoaponeurotico.
Segno della piastra limpossibilit di sollevare in pliche la cute a livello di una
infiltrazione.
SecrezionidelcapezzoloPuevidenziarelapresenzadiunasecrezionechepuessere:
o Sieroematica
o Ematica
o Puruloide
o Sierosa
o Lattescente.
PALPAZIONEDELLASCELLA
Si effettua sempre con la mano a piatto. Il braccio della paziente deve essere in leggere abduzione e i
muscolipettoralirilasciati.Lapazientepuquindiappoggiarelamanosullaspalladellesaminatore,oppure
loperatoreconlaltramanotieneilbraccioabdotto.
Per percepire i linfonodi a livello del pilastro anteriore dellascella, il muscolo pettorale deve essere
contratto.Perpercepirequellialivellodellapiceilmuscolodeveessererilassato.
BisognapoipalpareancheilinfonodisopraclaveariVaeseguitaconlapuntadelleditachedevonoessere
affondate dietro la clavicola, in modo da spingere le strutture sopraclaveari contro il piano muscolare
degliscaleni.
Semeiotica IIIanno BottossoStefano
15
Sesonopresentilinfonodivannodescritti:
Dimensioni
Consistenza
Superficie
Seseparatioconglutinati
Mobilit
Dolenti.
ASCOLTAZIONE
Talora possibile apprezzare un leggero soffio sopra la mammaria interna durante le fasi avanzate della
gravidanzaedurantelallattamento.
CARATTERISTICHEOBIETTIVEDELLELESIONIMALIGNE
CARCINOMA
Ispezione:
Rientramentiotumefazionecutanea
Aspettoabucciadarancia
Rientramentiodeviazionidelcapezzolo
Secrezioneemorragicadalcapezzolo.
Palpazione:
Consistenzasolidaemoltodura
Elasticitdiminuita
Marginiesuperficieirregolari
Assenzadidolorabilit
Linfonodiregionalipalpabili.
CARCINOMAINFIAMMATORIO
Ispezione Simile alla mastite Importante edema, ipertermia, eritema della cute della mammella che
appareaumentatadivolume.
PalpazioneMoltodolorosa,complessivamentelaconsistenzarisultamoltoaumentatacosdanonessere
palpabilealcunatumefazione.
MALATTIADIPAGET
Ispezione In una prima fase lesione eczematose (croste) al capezzolo che poi si estendono allareola.
Seguonoquindiulcerazionicontendenzaalsanguinamento.
Palpazione Sempre associato un carcinoma retroareolare che per pu essere palpato nelle fasi molto
avanzate.
Il tumore nasce dai dotti galattofori e allinizio rimane in situ, sopra la membrana basale creando le
desquamazioni. Raggiunge lareola rimanendo comunque superficiale. Solo in una seconda fase diventa
invasivoandandoinprofondit.
MODALITDIDIFFUSIONEDEITUMORI
1. Contiguit
2. Continuit
3. Via linfatica Nel caso del carcinoma alla mammella raggiunge le stazioni ascellari, dellarteria
mammariainternaelestazionisopraclaveari.
4. ViaematicaRaggiungespesso:
Polmone
Scheletro
Cervello
Fegato
Pleura,surreni,ovaie.
Semeiotica IIIanno BottossoStefano
16
5. Viaendocelomatico/endoluminare.
STADIAZIONETNM
unaclassificazionechesifapertuttiitumorimachespecificaperogniorgano.
TIndicaladimensionedeltumore:
T1<2cm
T225cm
T3>5cm
T4Aderenteallacuteoaipianiprofondi.
NIndicalasituazionedeilinfonodi:
N0Noncisonolinfonodimetastatici
N1Linfonodimobili
N2Linfonodifissi
N3Linfonodisopraclaveari.
MIndicalapresenzadimetastasi:
M0Noncisonometastasi
M1Cisonometastasi.
METODICHEDIAGNOSTICHENELLELESIONIMAMMARIE
Esameobiettivo
Ecotomografia
Mammografia
Risonanzamagneticanucleare(RMN)
Termografia
Scintigrafia
Duttogalattografia
PETUtilepervederelemetastasiadistanza.
Esameistologicitologicodellalesioneindispensabileprimadiqualsiasioperazione.Perlesame
citologico si pu utilizzare il campione prelevato dalla secrezione del capezzolo o dallagoaspirato.
Per lesame istologico serve una porzione pi consistente. Bisogna quindi fare una biopsia o
unasportazionechirurgica.
SCREENING
Nelcasodelcarcinomadellamammellautilesottoporrelapopolazionesanaaduncontrollo.Sinotauna
riduzionedellamortalitdel4050%.Imezzipossibilisono:
Mammografia Ha dei limiti come i raggi e nel fatto che nei soggetti giovani non si vede nulla
perchilsenocompatto.Indicaperlecalcificazioni.
o LesionibenigneMargininetti,formaregolare,calcificazionirotondeggianti.
o Lesioni maligne Margini irregolari, opacit a spicole, multifocalit, microcalcificazioni
spiculate,abastoncino,agruppi.
Ecografia Non cos sensibile Ci dice per se la lesione solida o cistica. Possiamo individuare
ancheimarginielastruttura.
RisonanzaTendeasoprastadiare
Per una donna dopo i 50 anni si effettua una mammografia ogni secondo anno. Per una donna sotto i 50
annisecunfattorecheaumentailrischio(comelafamiliarit)sieffettuaunecografiaognianno.
FATTORIPROGNOSTICI
T
N
Gradingistologicoenucleare
Recettoriormonali
Indicidiproliferazione(Ki67)
Semeiotica IIIanno BottossoStefano
17
Proteinap53
Semeiotica IIIanno BottossoStefano
18
DOLORE ADDOMINALE
Consisteinunesperienzasensorialeedemozionalesgradevole,legataadundannorealeopotenzialeperil
nostroorganismo.Tuttiglistimolichecausanodoloresonopotenzialmentedannosi.
Cisonopatologieincuiildolorelunicosintomo,comenellasindromedelladdomeacuto.Interpretareil
dolorequindiuncardinedelladiagnosifindaitempipiantichi.
Ildolorepuessere:
SintomoVieneriferitodalpaziente
Segno Viene evocato dalla manovra semeiologica e viene detto dolorabilit. Le manovre
possonoessere:
o SpecificheMurphy,Giordano,ecc
o AspecificheIperalgesiaiperestesiacutaneaSieffettuaconlostessostimolosuporzioni
dicutecontigue.
CARATTERI
Somatico Sensibilit epicritica un dolore ben localizzabile ed trasportato da fibre grosse
(veloci).Provienedallestrutturesuperficialiedallapleura,diaframmaedalperitoneoparietale.
VisceraleNocicettorivisceraliundolorenonbenlocalizzabileedtrasportatodafibresottili
(lente).Provienedaivisceri,vasiedalperitoneoviscerale.
Dolore somatico profondo un dolore misto. meno localizzato e proviene dal peritoneo
parietaleposterioreedallapleuramediastinica.
Altrecaratteristichedeldolore:
Localizzato,diffusooradiato
Spontaneooprovocato
Episodicooritmico
Modalitdiesordio
Modalitdiregressione.
Asecondadeltipodidanno,ildoloresidividein:
o NocicettivoEspressionediundanno.
o Neuropatico Il danno a livello nervoso. Si tratta quindi di un dolore di proiezione, che viene
interpretatocomeapartenzaperiferica.Sihaildubbiochesianeuropaticoquandolirradiazione
metamerica.
o IdiopaticoInassenzadicausaevidente.
DOLOREVISCERALE
Limpulso dalla periferia, attraverso il ganglio radicolare, raggiungono il nucleo intermediomediale e il
nucleo di Takahashi. Da questi nuclei partono neuroni che convergono tra loro e raggiungono poi il
mesencefalo e il talamo. A causa delle anastomosi, il dolore non localizzato. Non c una distribuzione
metamerica.
Recettori Sono presenti nei vasi, nelle pareti dei visceri, sul mesentere, nel peritoneo viscerale e
posteriore.
StimoliDistensione,ischemia,aciditeflogosi(ancheseinmanieraminore).
Caratteristicheundoloreindefinito,nonmetamerico,nonlaterizzato.infattispessoalcentro:
EpigastrioEsofago,stomaco,duodeno
MesogastrioDigiuno,ileo,colonsinistro
IpogastrioColonsinistro,retto.
Neldolorevisceralesipossonoavereavoltesolofenomenivisceroneurovegetativi(nausea,vomito,ecc)
enonsihannomairiflessisomatoparietali.
Gli organi viscerali sono innervati dai nervi grande splancnico (T5T9) e piccolo splancnico (T9T12). Le
afferenza viscerali delladdome arrivano alle radici del tronco. Ci sono inoltre delle zone di cute in cui c
Semeiotica IIIanno BottossoStefano
19
una rappresentazione viscerale. Il dolore viscerale viene quindi riferito a porzioni di cute, anche distanti.
Dipendonodallaltezzaacuiarrivailnervosplancnico.Alcuniesempisono:
ColecistiDoloreriferitoallaregionescapolaredestra
DiaframmaDoloreriferitoallabasedelcollo
DuodenoDoloreriferitoallaregioneparavertebrale
BacinettorenaleedureteriDoloreriferitoallaregioneinguinaleconirradiazionealtesticolo.
Ci sono ancora solo delle ipotesi sul perch. Se si fa unanestesia nella regione del dolore riferito il dolore
passaancheselacausanoninquellarea.Lateoriapiimportantequelladelgatecontrol.Sipensache
leafferenze visceraliapranoleafferenzedelfasciospinotalamico,quindileafferenzesomatiche.Unaltra
ipotesireputainvececomecausaprincipaledelfenomenolaconvergenzadeineuroni.
Disolitoildolorevisceralesihaallinizio,peresempiodellaflogosi.Conilproseguosiapreilgatecontrole
compare quindi il dolore riferito. Quando la flogosi avanza ancora e arriva alla parete pu comparire un
doloresomatico.
DOLORALESOMATICO
trasportatodatreneuroni:
Ganglioradicolare
SostanzagelatinosadiRolando
Talamo.
La corrispondenza tra i neuroni 1:1. Questo permette la localizzazione precisa del dolore perch ogni
singolafibradallaperiferiaarrivaallacorteccia.
RecettoriSitrovanosullapareteaddominale.
StimolialgogeniTuttiglistimoliorganici.
Caratteristiche un dolore riferito, mono o bilaterale. Ci pu essere iperalgesia e iperestesia. Ci
possono inoltre essere riflessi somatoparietali con contrazione delladdome in via riflessiche porta ad un
addomenontrattabile.
DOLOREVISCEROPARIETALE(RIFERITO)
StimoliSonoglistessideldoloreviscerale.
CaratteristicheSonoquelledeldoloresomatico.Talvoltaildoloreriferitopuesseremaggioredeldolore
visceralepuro.Cipossonoessereintensifenomenivegetativimamairiflessisomatoparietali.
ANAMNESI
Bisognaindicare:
Seilprimofenomenooundoloreripetuto.
Fattoriscatenanti:
o RitmatoconingestionediciboPotrebbetrattarsidiunagastriteounaduodenite
o Tipodialimento
o MinzionePotrebbetrattarsidiunacistite.
o Defecazione
o Movimento
o Cicloormonale.
Sede:
o Seabituale
o Sesiirradia.
Tipo:
o Continuo(peresempioflogosi)ointermittente(peresempiospasmo)
o Superficialeoprofondo
o Pulsante
o Trafittivo
o Costrittivo
o Urente.
Semeiotica IIIanno BottossoStefano
20
Irradiazione
Modalitdievoluzione:
o Lentaprogressiva/continua
o Riacutizzazione/remissione
o Farmaciutili
o ModificatoconildecubitoNellaperitoniteilpazienteimmobilealetto.
o Modificatoconilcibo
o Modificatoconlaminzione
o Modificatoconlemissionedigas/feci.
Modalitdiremissione:
o Spontanea
o Farmaciutili
o Manovreutili
o NonsirisolveInvariato,ingravescente,compaiononuovisegniosintomi.
ALCUNIESEMPI
Nellacolica,cheunospasmovisceralesihaundoloreperiodico,diintensitcrescenteconstimolineuro
vegetativi.
Nellaflogosisihainveceundoloregravativotrafittivo.
Inparticolare:
ColicabiliareDoloreintermittenteseparatodadeiperiodidiassenzadidolore
ColecistitecalcolosaDoloresordo,persistente,coneventualiriacutizzazioni
OcclusioneintestinaleDoloreintermittente
OcclusioneintestinaleconsofferenzadansaDoloresordo,persistente,continuo.
Semeiotica IIIanno BottossoStefano
21
ERNIE
Per ernia si intende la fuoriuscita di un viscere, o di una parte di esso, dalla cavit naturale nella quale
contenuto.Taleprotrusionepuavveniretramiteunorificioouncalepreformatooneoformato.
Possonoessere:
Interne Si producono per impegno dei visceri in orifici preformati o neoformati allinterno della
cavitaddominale.
EsterneIviscerisiimpegnanoeprotrudonoallesternodellacavit,attraversolezoneerniarie.
Laparocele Protrusione di visceri attraverso una cicatrice posttraumatica o postoperatoria della cavit
addominale.
Possonoessere:
CongeniteIlsaccoerniariogipresenteallanascita
AcquisiteSisonosviluppatedopolanascitasuunapredisposizioneanatomica.
Unerniacompostadalleseguentistrutture:
o OrificioocanaleerniarioIlcanaleerniariocompostoda:
o Orificiointernooprofondo
o Percorso(obliquoodiretto)
o Orificiosuperficiale.
Asecondodelloroimpegnonelcanaleerniariosipossonoclassificarecome:
o Puntadernia
o Erniainterstiziale
o Erniacompleta.
o SaccoerniarioSiformatoaspesedelperitoneoparietalechevienetrascinatodallernialungoil
suoprogredireattraversolorificiooilcanaleerniario.Rappresentalinvolucrointernodellernia.
Alcuneernienesonoprive.compostodalleseguentiporzioni:
o Colletto
o Corpo
o Fondo.
Laformavariabileetalvoltapuessereplurilobulato.
o ContenutodelsaccoerniarioIlsaccoerniariopuesseredisabitato.Ilcontenutovariaaseconda
dellasededellerniae tuttiivisceridellacavitaddominale possonoerniarie (esclusoilpancreas).
Pifrequentementeilcontenutocostituitodaomentoeintestino(siatenuechecolon).
o Involucri esterni Variano a seconda della sede dellernia e sono costituiti dai diversi piani
anatomicidellazonaerniaria.Possonoesserepiomanoalteratiperlapresenzadellernia.
ISPEZIONE
Prima bisogna visitare il paziente in piedi. Si fa poi distendere il paziente. Se la tumefazione si riduce si
tratta di unernia. Si accentua inoltre con i colpi di tosse e con manovre atte ad aumentare la pressione
endoaddominale.
PALPAZIONE
Sivaluta:
Consistenza Dipende dal suo contenuto, dallo stato di tensione della parete e da eventuali
complicanzeintercorse.
PresenzadiunpeduncoloSecsitrattadiunernia.
RiduzionedellerniaPuessereridottasenoncomplicata.
o SedipiccoledimensioniSipossonoridurreconlasemplicecompressione.
o Se di grandi dimensioni Bisogna effettuare la manovra di Taxis Con una mano si
premementreconlaltrafacilitolentratadellerniaalivellodelpeduncolo.
Semeiotica IIIanno BottossoStefano
22
PERCUSSIONE
Seclomentoilsuonorisultaottuso,secinveceunansaintestinaleilsuonosartimpanico.
TRANSILLUMINAZIONE
Si pu evidenziare utilizzando una fonte di luce abbastanza intensa che viene messa a contatto con la
tumefazione.Lamanovrapositivainpresenzadiunatumefazioneacontenutoliquidosieroso.
COMPLICANZEDELLERNIA
Unerniachesiriducenonmaicomplicata.Lacomplicazionecomportalirriducibilit.
1. Strozzamento erniario Costrizione serrata dellintestino o dellomento o di un altro viscere
contenuto nel sacco erniario, con secondari disturbi di circolo, che conducono alla necrosi del
viscere. In particolare si ha stasi del sangue, aumento della pressione che aumenta a sua volta la
stasi che porta alla necrosi e alla morte dellansa. I segni clinici dipendono dallorgano. Si ha
comunqueunimprovvisairriducibilitdellernia.Cdolore:
a. LocaleAcausadelperitoneoparietalecoinvolto
b. AddominaleAcausadellasofferenzadelviscere.
Secoinvoltolintestinosihannoisegnidellocclusione(vomito).
2. Intasamento erniario Accumulo di materiale solido nella porzione di intestino erniata, tanto da
impedire la riduzione in addome. Se c accumulo di feci si parla di fecaloma che pu portare a
bloccodeltransitointestinale.
Si ha un progressivo e lento aumento di volume dellernia che diventa irriducibile. Non c dolore
perchcrescelentamente.Compaionoisegnidiocclusioneintestinale.
3. IrriducibilitNonrisultapossibilelariduzionedellerniaincavit:
a. IncoercibiliLeerniesonodivenutetroppovoluminose
b. Perlapresenzadiaderenzeinfiammatorie.
Nonsonondolentindolorabili.Noncisonoisegnidellostacoloaltransitointestinale.
4. InfezioneProcessoinfiammatoriochevieneacoinvolgeregliorganicontenutinellernia.Lecause
possonoesserevarie:
a. Trauma
b. Propagatadallacute
c. Peritonitecircoscritteapartenzadelviscere
d. Viaematica/peritoneale.
C dolore con eventuale aumento di volume della tumefazione erniaria. Ci sono eventualmente i
segni della flogosi (rubor, calor, dolor) che coinvolgono anche solo parte dellernia. Lernia
irriducibileenoncisonopersegnidiocclusioneintestinale.
ERNIAINGUINALE
Rappresenta il 90% delle ernie. Fra queste le pi frequenti sono le ernie oblique esterne. Sono molto
comunineiprimiannidivitaenelleetavanzati.
Asecondadelledimensionisipuclassificarecome:
Puntadernia
Erniaintraparietale
Erniainguinoscrotale.
Lernia inguinale diretta origina dalla fossetta inguinale media. Manca di un vero colletto, per cui il sacco
comunicaampiamenteconlacavitaddominale.
ERNIACRURALE
Halamassimafrequenzanelsessofemminiledopoi30anni.Pucompariredopouninterventoperernia
inguinale.Tendeadespandersiversolaparetesuperointernadeltriangolodelloscarpa.
LineadiMalgaigneLineatralaspinailiacaanterioresuperioreeiltubercolopubico.Selaportaerniaria
sopraaquestalineasitrattadiunerniainguinale,seinvecesitrovasottositrattadiunerniacrurale.
Semeiotica IIIanno BottossoStefano
23
ERNIAOMBELICALE
Si manifesta attraverso lanello ombelicale, che una lacuna fisiologica della linea alba. Normalmente
lanello ombelicale completamente chiuso da tralci fibrosi derivati dai muscoli retti e dai residui del
funicolo.Persisteunareasemilunaredidebolezzaincorrispondenzadellasuaporzionesuperiore.
Puessere:
CongenitaSirivelanelleprimesettimanedivitaeddovutaadunaritardatachiusuradellanello
ombelicale.
Acquisitafrequentenellepluripare,nelleanzianeenelleobese.Comuneinoltrelassociazione
conlascite.dovutaadunaaumentodellapressioneaddominale.
Semeiotica IIIanno BottossoStefano
24
CALCOLOSI DELLA COLECISTI
INTRODUZIONE
Lacalcolosibiliareocolelitiasidasolacostituisceil90%dellemalattiedelleviebiliari.unproblemachesi
presentafrequentementealmedicodibase(praticamenteognigiorno).
Laprevalenzadellacalcolosiaumentaprogressivamenteconletenellinsieme,inItaliail10%degliuomini
edil20%delledonnehaohaavutoicalcoli.
OgniannoinItaliacisono2operatipercalcolosiogni100abitanti.
PATOGENESI
Icalcolisiformanoperlaconcomitantepresenzadeiseguentifattori:
BilelitogenaBilesovrasatura
StasiDovutaallacolecistichenonsisvuotabene(perquestosirimuovecompletamenteenonsi
rimuove solo il calcolo perch rimarrebbe il problema meccanico e si avrebbe di nuovo la
formazionedicalcoli).
NucleazioneSecuncomposto,comeilmuco,cheneutralizzalecarichesihaprecipitazionedei
sali anche se la bile non proprio litogena (se c la nucleazione il primo fattore non
indispensabile).
CLASSIFICAZIONE
Sipossonoclassificareicalcolicome:
CalcolidicolesteroloPossonoessere:
o Puri Hanno un contenuto di colesterolo maggiore del 75%. Sono radiotrasparenti e si
formanonellacolecisti.
o MistiOltrealcolesterolocanchecalcioemuco.Siformanonellacolecistieperun10%
sonoradiopachi.
CalcolidipigmentoPossonoessere:
o Neri Sono radiopachi per la presenza del fosfato di calcio e si formano sempre nella
colecisti.
o MarroniSonoradiotrasparentiesiformanoanchenelleviebiliari.
Calcolimisti.
SabbiabiliareCostituitadasalidicalcio,cristallidicolesteroloemucina.Pu:
Rappresentareunostadioprecocedellaformazionedeicalcoli.
Scompariredasola
ComplicarsiPuavoltediventarepipericolosadelcalcolo.
Tipidicalcoli:
75%Calcolidicolesterolomisto
15% Calcoli pigmentari Sono causati dalla presenza di troppa bilirubina che un eccesso di
emolisi,comeperesempionelfavismo,nellanemiaemoliticaenellaprotesivalvolare.
10%Calcolidicolesterolopuro.
Il 99% dei calcoli crescono nella colecisti Possono rimanere l (rimanendo asintomatici) oppure dare
origineacomplicanze.
ANAMNESI
Familiare:
o Malattieemolitiche
o CalcolosidellacolecistiAssociataallobesit
Fisiologica:
o Soprai50anni
o SessoMaschi:donne=1:3
o Gravidanze
Semeiotica IIIanno BottossoStefano
25
o Obesit
Patologicaremota:
o Malattieemolitica
o Ipercolesterolemia
Patologicaprossima:
o Pregressecolichebiliari
o Fattore scatenante Spesso un pasto grasso che fa contrarre la colecisti. A volte il
movimento.
o Tipodidolore
o SegnidicomplicanzeFebbre,dolore,ittero.
ESAMEOBIETTIVO
Calcolosi non complicata La maggior parte dei soggetti sono asintomatici. La diagnosi legata
alla diagnostica strumentale, in particolare lecografia fatta per altri motivi che mostra i calcoli. Ci
possono essere sintomi non specifici come dispepsia (flatulenza, eruttazioni, gonfiore, nausea,
vomito).
Lunico sintomo specifico la colica biliare Pu comparire in qualsiasi momento, ma pi spesso
nelleoresuccessivealladigestionedopounpastograsso.Comparequandoilcalcolosiincuneaa
livello dellinfundibolo della colecisti, ostruendo il passaggio della bile. Si ha una contrazione
spasticadellacolecistichetentadivincerelostacolo.
o Seilcalcolosispostaesiriportaalivellodelfondo/corpodellacolecistiilquadrosirisolve
completamente
o Seinvecenonsimuoveoscendecipossonoesserecomplicanze.
Sipresentacomeunfortedoloredirapiditcrescentenellipocondriodestroenellepigastriochesi
irradia.Cisonodisturbineurovegetativi.Cdoloreriflesso:
o RegionesottoscapolareGraziealnervograndesplancnico
o RegioneparavertebraleGraziealnervograndesplancnico
o SpallaecollodestroGraziealnervofrenico
o Facci(raramente)Graziealnervovago.
Il dolore dura di solito ora, dora ma pu arrivare anche a 36 ore. Generalmente non si
accompagnaafebbreesiharisoluzionecompletadeisintomi.Puricomparire.
EsameobiettivoPuesserecompletamentenegativonelperiodointercistico.Durantelacolica,
sihadoloreallapalpazionedelpuntocisticoelamanovradiMurphyrisultapositiva(cideveessere
anchelarrestodelrespiroenonsoloildoloreperconsiderarlapositiva).
Diagnosi:
o Clinica
o Laboratorio:
Modestaleucocitosi
SubitterofugaceInrealtnondovrebbeessercimacscrittoneisacritesti.
o Immagini:
RXdiretta(senzamezzodicontrasto)delladdomeSivedonosoloseccalcioe
quindinonspessononsivedono.Nonsifa.
Ecografia
Calcolosicomplicata:
o Colecistite:
Cronica la complicanza pi comune della calcolosi della colecisti. Pu esordire
cometaleorappresentarelevoluzionediunaformaacuta.unprocessoflogistico
cronico, indotto direttamente o indirettamente dal calcolo, che porta ad un
profondo sovvertimento della parete colecistica con segni di flogosi, pi o mano
marcati,fibrosi,edema,retrazione,ecc
Semeiotica IIIanno BottossoStefano
26
Il dolore diventa modesto perch la colecisti perde la sua capacit di contrarsi.
Diventapersubcontinuoescompareraramente.Cisonoisegnidellaflogosi,ma
soloraramenteprovocanofebbre.
Allesameobiettivosinota:
Addometrattabile
Ipocondriodestrodolorabile
Puntocisticodolorabile
ManovradiMurphypiomenopositiva.
Diagnosi:
Clinica
Laboratorio:
o Modestaleucocitosi
o Indicidiflogosi
ImmaginiEcografia.
AcutaIngenereseguelacolicabiliare.Ilcalcoloincuneatoneldottocisticocausa
stasibiliarechecausa:
Proliferazione dei batteri (bile come urine non proprio sterile. Il valore
sogliaper10voltepibassorispettoaquellodelleurine)Colecistite.
DistensionedellapareteDannoischemicodellapareteColecistite.
Sihanno:
Sintomi locali Dolore localizzato in ipocondrio destro e/o epigastrio
importante,improvvisotipocolicamapersistente.
Sintomi generali Febbre che raggiunge in poche ore valori elevati,
tachicardia,tachipnea.
SintomiriflessiNauseaevomito.
Allesameobiettivodiha:
Ispezione Laddome non si muove con gli atti del respiro. Il respiro
costaleesuperficiale.
Palpazione:
o Superficiale Addome non trattabile o poco nellipocondrio
destro.
o ProfondaOstacolatadaldolore.SesiriesceafaresihaBlumberg
eMurphypositive.
PercussioneTimpanismoaumentato
AscoltazioneAssenteotorbida.
Diagnosi:
Clinica
Laboratorio:
o Leucocitosielevataconspiccataneutrofilia
o AumentodellaVESEPCR
o Possibilelieveaumentodellabilirubinaedenzimidistasibiliare
ImmaginiEcografiaMostraanchelinspessimentodellaparete(aspetto
trilaminare).
Complicanze:
Sepsidagramnegativi
PerforazioneliberadelcavoperitonealePeritonite
Fistolizzazione con il duodeno o con il colon trasverso Migrazione del
calcolo.
o Ostruzione del cistico Se un piccolo calcolo si incunea nel dotto cistico e lo ostruisce in
modo permanente si ha una colecisti esclusa. Dopo una prima fase di tentativo di vincere
lostacololacolecistidisfiancaesiha:
Semeiotica IIIanno BottossoStefano
27
IdropeSiformaquandoilcontenutodiunacolecistiesclusasterile.Lacolecisti
aumenta di volume per la formazione di un trasudato. Non c nessuno segno di
flogosi.
Esameobiettivo:
IspezioneLaddomesimuoveconilrespiro
Palpazione:
o SuperficialeLaddometrattabile.Cipuesseredolenzia.
o Profonda Si apprezza la tumefazione che si presenta mobile agli
atti del respiro, di consistenza tesoelastica, con superficie liscia e
conmargininetti.
Puscomparireseilcalcolosimuove.
EmpiemaSiformaquandoilcontenutodiunacolecistiesclusanonsterile.Siha
accumulo di materiale purulento nel lume. Il quadro clinico analogo a quello di
una colecistite acuta. Si hanno i segni locali e sistemici della flogosi. Lomento di
attaccaallafibrinachetrasudadallacolecisti.
Allesameobiettivodiha:
IspezioneAddomenonmobileagliattidelrespiro
Palpazione:
o SuperficialeAddomenontrattabile
o Profonda Si nota una tumefazione molto dolorabile con margini
indistinti(quasiunapastosit)acausadellomento.
o PerforazioneSihaundannoallaparetechecausaunaperitonite.
o FistolebiliariCflogosidellapareteeaderenzadellacolecisticonunaltrovisceregrazie
alla fibrina che viene trasudata (duodeno o colon trasverso). Si ha la perforazione della
parete della colecisti e della parete del viscere, formazione di una fistola e passaggio del
calcolo nellorgano. Il passaggio di solito misconosciuto. Ci possono essere al massimo
sanguinamenti.
Se il calcolo passa nel duodeno Si ferma nel tenue e pu occludere. Siccome il
tenuesterilenoncisonoconseguenzeperlacolecisti.
Se il calcolo passa nel colon Finisce nelle feci. C per flogosi della colecisti
perchilcolonnonsterile.
Isegniclinicisono:
Pregressisintomibiliari
Doloreimprovvisoacutoallepigastrio
Possibileematemesiomelena
Episodibiliosettici
Ileomeccanico.
Conladiagnosiperimmaginenonsivedonoicalcolimasiputrovarearianelleviebiliari
o Cancerizzazione Il carcinoma alla colecisti nella maggior parte dei casi si presenta
associato alla colecistite cronica calcolosa di vecchia data. Diffonde rapidamente. La
sintomatologia iniziale va molto spesso confusa con quella della calcolosi che la precede.
Talora la diagnosi solo intraoperatoria. La comparsa di ittero, pur molto precoce, un
segnodineoplasiaavanzata.
Allesame obiettivo pu essere palpabile come una massa dura a margini non netti,
superficieirregolare.Quandosipalpaperallostadioavanzatoenonpioperabile.
Diagnosi:
LaboratorioMarkersierici
Immagini:
Ecografia
TAC
ERCP Endoscopica Retrograda ColangioPancreatografia Retrograda
perchsiiniettailcontrastodalretto.
Semeiotica IIIanno BottossoStefano
28
o Litiasi coledocica Il 10% dei pazienti con litiasi biliare ha litiasi coledocica. Si intende la
presenza di calcoli nella via biliare. Mentre come abbiamo visto un calcolo nella colecisti
punonessereoperato,uncalcolonellaviabiliaredevesempreessereoperato.
Sono i piccoli calcoli quelli che possono migrare pi facilmente attraverso il cistico. Nel
coledoco possono muoversi liberamente o localizzarsi, a seconda del loro diametro. Il
calcolo determina quasi sempre una certa irritazione del coledoco a cui segue edema che
contribuisce ad ostacolar il flusso della bile. Ne segue una ipertensione endocanalicolare
cheresponsabiledellaprogressivadilatazionedellaviabiliare,siaextracheintraepatica.
Lastasibiliare:
Pufavorirelaproliferazionedeigermi
Causaunitterocapricciososesisgonfialedemaelocclusionescompareavolte.
Seilcalcolosiincuneanellapapillapucausareunapancreatite.
Pudeterminarequindi:
Ittero capriccioso Perch non sempre il canale ostruito se si risolve ledema o
noncpivasospasmo.
ColangiteBatteriGramnegativi
Pancreatitebiliare
Cirrosibiliaresecondaria.
Clinica:
Talvoltaasintomatica
Talvolta compare dolore epigastrico (pi mediano e aspecifico rispetto ai
precedenti)piviscerale.
Possibileirradiazione
Prurito
Itteroaiperbilirubinemiadiretta
Alterazionedellacromiafecale/urinaria
Se c colangite si ha febbre e i segni della flogosi Laddome comunque
trattabileperchnonacontattoconlaparete.
Semeiotica IIIanno BottossoStefano
29
ASCITE
Per ascite si intende una raccolta di liquido allinterno della cavit peritoneale, indipendentemente dalla
suanaturadiessudatootrasudato.
Lesamedirettodelmalatoconsentedidimostrarelapresenzadiascitesoloquandoquestadialmeno1
litro.
Classicamente questo termine viene usato propriamente non tanto per i piccoli versamenti, ma per quelli
chealteranolanormaleformadelladdome,cioquellivalutabiliallesameobiettivo(>1litro).
Inpresenzadiliquidoasciticolintestinoelostomaco,conillorocontenutoaereo,galleggianoevengono
sospintiversolapareteaddominaleanteriore.
Se lascite di recente insorgenza laddome diventa globoso. Dopo una po diventa batraciano perch c
unosfiancamentodellaparetedelladdomesuilati.
Ilrilievodellascitesempreindicediunacondizionepatologicachedeveessereindagataconlamassima
attenzione.
CARATTERISTICHEDELLADDOME
Sipusospettarelapresenzadiasciteinpresenzadi:
Aumentodelvolumedelladdome
Addomebatraciano
Reticolivenosisuperficiali
Cicatriceombelicaleappianataoestroflessa
Possibiliernieombelicalioinguinali.
CAUSEDIASCITE
Lepossibilicausesono:
Cirrosiepatica
Neoplasie(gastrica,epatica,ovarica,linfomi,metastasiperitoneali)
Scompensocardiacocongestizio
Pericarditecostrittiva
Tubercolosi
Pancreatiteacuta
Sindromenefrosica
Polisierosite.
La cirrosi una malattia cronica degenerativa in cui i normali epatociti vengono distrutti e sostituiti da
tessuto fibroso. La perdita della funzione epatica normale porta allalterazione della capacit del fegato di
detossificarefarmacietossine,disintetizzareproteinedelplasmaecreaunostacoloaldeflussoematico
portaledeterminandounaipertensioneportale.
Lascitelapicomunecomplicanzadellascite.Haunsignificatoprognosticonegativoepeggioralaqualit
dellavita.Necessitaditerapiacronicaetrattamentiinvasivi.Puportareadulterioricomplicazioni.
Nellacirrosiepaticasihainoltre:
Ittero
Cachessia
Alteratostatodicoscienza
EdemadecliveAnasarca.
Linsufficienzaepaticaportainoltreleritemapalmare,spidernevieginecomastia.
SipuinfinearrivareallipertensioneportaleElevatiregimipressorinelsistemavenosoportalechesono
secondariallaumentodelleresistenzaaldeflusso.Comporta:
o Collateralizzazionedelsistemavenosoportosistemicoconformazionedeglishunt:
o Profondi:
Veneesofageeinferiori
Semeiotica IIIanno BottossoStefano
30
Veneemorroidariesuperiori
Sistema del Retzius A differenza dei precedenti che sono presenti anche alla
nascitaesiipertrofizzanoebasta,questononpresentemaglistravasioriginano
soloinpresenzadellipertensioneportale.
o Superficiali:
Attraverso le vene porte accessorie dello Sappey Decorrono lungo il legamento
sospensore e il legamento rotondo e permettono lo scarico del sangue portale
nellevenesuperficialidelladdome,soprattuttodellaregioneperiombelicale
Attraversolavenaombelicalechevieneariabilitarsi
Sindrome di CruveilhierBaumgarten con atresia delle sovraepatiche e persistenza
dellaombelicale
o Arterializzazionedellamicrocircolazioneepatica.
ESAMEOBIETTIVO
Ispezione
Sinota:
Addomeaumentatodivolume(globoso/batraciano)
Cicatriceombelicalepianeggiante/estroflessa
ReticolivenosisuperficialiCaputmedusae.
Palpazione
Siha:
Segnodelfiotto
EventualesegnodelghiaccioloSeilfegatoincirrosipirigidoegalleggiaacausadellascite.
Dando un colpo nellipocondrio destro si approfonda e poi ritorna indietro dando un impulso alle
dita.
Percussione
Vaeffettuataaraggiera.Sinotaunazonadiottusitaconcavitrivoltaversolalto,mobileconildecubito.
importante valutare il movimento con il decubito per effettuare la diagnosi differenziale con la cisti
ovaricaeilmeteorismo,iqualilimitinonvarianoconildecubito.
PARACENTESI
Prelievo di liquido ascitico. La sede elettiva per la puntura della parete addominale il quadrante
inferiore di sinistra, in corrispondenza del punto di McBurney. Prima di introdurre lago in addome
indispensabile confermare la presenza di liquido nella sede del prelievo. La paracentesi pu avere uno
scopo diagnostica o evacuativa. molto importante che la manovra si eseguita in condizioni di massima
sterilit.
Ilpazientedeveessereinposizionesemiseduta,inclinatosulfiancosinistro.Controllareconlapercussione
la presenza di ascite nella sede prescelta. Disinfettare la cute e praticare unanestesia locale. Introdurre
lago perpendicolarmente rispetto alla cute. Inserire lago lentamente fino a quando inizia il gemizio di
liquido.
Normalmente si effettua sotto controllo ecografico per non rischiare di bucare unansa intestinale se
lascitepoca.Semoltabastalapercussione.
CARATTERISTICHEDELLIQUIDO
Colore
Pesospecifico
Concentrazioneproteica
ProvadiRivalta
Esamemicrobiologico
Esamecitologico.
Puessere:
Trasudatopresenta:
Semeiotica IIIanno BottossoStefano
31
o Coloregiallocitrico
o Pesospecificodi100815
o Concentrazioneproteicainferiorea2gr%
o ProvadiRivaltanegativa
o Esamemicrobiologiconegativo.
EssudatoPresenta:
o Coloregialloscuro
o Pesospecificomaggioredi100815
o Concentrazioneproteicamaggioredi2gr%
o ProvadiRivaltapositiva
o Esamemicrobiologicopositivoonegativo.
Semeiotica IIIanno BottossoStefano
32
ADDOME ACUTO
Sindrome a insorgenza per lo pi improvvisa, con manifestazioni cliniche acute, a rapida ingravescenza, e
prognosiseveranelbreveperiodoqualoranonsiintervengaconprovvedimentiurgenti,perlopidiordine
chirurgico.
DIAGNOSI
fondamentaleperladiagnosi:
Correttaanamnesi
Accuratoesameobiettivo
Valutazioneradiologicaestrumentaleessenziale.
Ladiagnosituttorafondamentalmenteclinicaesibasasu:
Dolore
Obiettivitdiparete,cheevidenziaunadifesa.
Dallanamnesifondamentalericavare:
o Sedeemodalitdiinsorgenzadeldolore
o Irradiazionedeldolore
o Intensitdeldolore
o Tipodidolore
o Eventualisegni/sintomiassociati.
Diagnosticadilaboratorio:
Emocromoconformulaleucocitaria
Glicemia,azotemia,creatininemia,bilirubinemia,transaminasemia,amilasemia
Provedicoagulazione
Elettrolitisierici
Esamedelleurine.
Diagnosticaperimmagini:
RXdirettadelladdome
Esamiradiologicicontrastografici
Ecografia
TAC.
Diagnosticastrumentale:
EndoscopiadigestivaGastroscopia,coloscopia.
Laparoscopia.
CAUSE
Lepossibilicausediaddomeacutosono:
1) Infiammazioneperitoneale
2) Occlusioneintestinale
3) Emorragie.
PERITONITI
Sidividonoin:
PrimitivePossonoessere:
o Ematogene
o Attraversoletubeacausadimetodicontraccettivi
o InfezionedellascitenelcirroticoInrealtsecondariaaduninterventomedico.
o PeritonitiinpazientiindialisiperitonealeInrealtsecondariaaduninterventomedico.
SecondarieCausateda:
o PerforazionediunorganoRapidaevoluzioneversounquadrodiperitonitegeneralizzata.
o Propagazione di una infiammazione di un viscere Processo infiammatorio inizialmente
localizzatoesolosuccessivamentetendentealladiffusione.
Semeiotica IIIanno BottossoStefano
33
NOTEFISIOPATOLOGICHE
Lirritazionedelperitoneocomporta:
RispostalocaleinfiammatorieIperemia,congestioneededemacomportanolaformazionediun
essudatoperitonealechepuessere:torbido,purulentooemorragico.
Ileo paralitico Arresto della peristalsi, distensione intestinale, alvo chiuso a feci e gas, riduzione
delriassorbimentodiliquididallumeintestinale.Iliquidichesiaccumulanonellumeintestinalee
nelcavoperitonealeprovocanoladilatazionedelterzospazio,conconseguenteipovolemia.
LileoparaliticoconseguenzadellaleggediStokesAllirritazionedelperitoneoconsegue,invia
riflessa, la paralisi della muscolatura liscia dellintestino e la contrattura di quella striata della
pareteaddominale.
RispostageneraledellorganismoComprendemodificazioni:
o EmodinamicheecardiovascolariDiminuzionedellaperfusionedeitessuti.
o RespiratorieAtelettasiadellebasipolmonari,alterazionidegliscambialveolocapillari
o Endocrine e metaboliche Aumentata secrezione di ACTH e ormoni catabolici, insulino
resistenza,deplezionedelleproteinevisceraliequindideimuscoli.
La perdita di liquidi allinterno delle anse e laccumulo di liquido nellinterstizio causa ipovolemia e si pu
arrivarealloshockipovolemico.Senelliquidocisonogermisipuarrivareashocksettico.
Shock complesso Si tratta di una forma particolarmente grave di shock, caratterizzato da un lato da
disidratazione con formazione del terzo settore (shock ipovolemico) e dallaltro dal passaggio in circolo di
germi/tossine(shocksettico).
SINTOMATOLOGIA
DoloreaddominaleAcuto,violento,continuo,dapprimalocalizzatoequindidiffuso.
SintomiriflessiNauseaevomito.
IleodinamicoChiusuradellalvoafeciegas.
Addomeatavola
ManovrediBlumbergDoloredirimbalzo
UrlodiDouglas
PERITONITIDAPERFORAZIONE
Tutti gli organi cavi, in rapporto ad una patologia di parete, possono perforarsi e dare origine ad una
peritonite che tende rapidamente a diffondere in tutto il cavo peritoneale. La gravit del quadro clinico
dipender, in molta parte, dalla carica batterica presente nellorgano sede della perforazione. C la
possibilitdiunevoluzioneversounoshockcomplesso.
Lomento e il peritoneo, con il suo potere plastico e la sua clearance batterica, tendono a mantenere
localizzatalinfezione.
Icasiclinicipifrequentisono:
Stomaco e duodeno Nelle prime fasi si ha una peritonite chimica, a causa dellazione irritante
dovuta allacido cloridrico. Dopo circa 4 ore interviene la contaminazione batterica e si ha quindi
una peritonite batterica. La perforazione dellulcera peptica spesso preceduta da una patologia
gastroduodenaleoassunzionedifarmaci.Ilquadroclinicodesordioconsistein:
o Violentasintomatologiadesordio
o Doloreacolpodipugnale
o Localizzazioneepigastrica
o Posizionesupinaobbligata
o Tachipneaetachicardia.
Dopo46oresiha:
o Doloreaddominalediffuso
o Ipotensioneeshock
o Progressivadistensioneaddominale
o Ileodinamico.
Allesameobiettivo:
Semeiotica IIIanno BottossoStefano
34
o Contratturadidifesa
o Blumbergpositivo
o Scomparsadellaiadiottusitepatica
o Assenzadirumoriperistaltici.
Diagnosticadilaboratorio:
o Aumentodeiglobulibianchi
o Aumentodellematocrito
o Urineconcentrate.
Diagnosticaperimmagini:
o RXdirettadelladdomeNel90%deicasisinotalapresenzadiarialiberanelladdomeesi
vedelafalcedariasottodiaframmatica.
o NeicasidubbisiutilizzalaTAC.
ColonPatogenesiMalattiadiverticolare,neoplasia,coliteulcerosa,coliteischemica.
Ilquadroclinico:
o Doloreaddominaleinizialmentenellasededellaperforazionequindidiffusa.
o Chiusuradellalvoafeciegas.
o Segniesintomidishock
o Febbreetachicardia.
Esameobiettivo:
o Contratturadidifesa
o Blumbergpositivo
o Scomparsadellaiadiottusitepatica
o Arrestodellaperistalsi.
Diagnosticadilaboratorio:
o Leucocitosineutrofila.
Diagnosticaperimmagini:
o RXdirettadelladdome
o Clismaopaco
o EcotomografiaeTACUtilisoloperladefinizionediraccoltepurulentesaccate.
TenuePatogenesiDiverticolodiMekel,traumi,linfomi,morbodiCrohn.
Ilquadroclinicoimmediatocompostoda:
o Doloreacolpodipugnale
o Localizzazioneperiombelicale
o Tachicardia.
Evoluzionerapidadeldoloreatuttoladdome.
Allesameobiettivosinota:
o Contratturadidifesa
o Blumbergpositivo
o Scompaiadellaiadiottusitepatica
o Silenzioperistaltico.
Diagnosticadilaboratorio:
o Leucocitosi
o Squilibrioelettrolitico
o Deplezionevolemica.
Diagnosticaperimmagini:
o RXdirettadelladdomeSinotalapresenzadiarialibera.
o EcotomografiaRuololimitatoneicasidiperitonitecircoscritta.
o TAC.
ColecistieviebiliariCspandimentoendoperitonealedibile.Clazioneirritantesulperitoneo
dovutaaisalibiliari,quasisempreassociataadunacomponentebattericapiomenoimportante.
Possibiligraviversamentinelcavoperitoneale.
Quadroclinicoimmediato:
Semeiotica IIIanno BottossoStefano
35
o Doloreperlopisordo,gravativo
o Localizzazioneinipocondriodestro
o Spessoirradiatoallascapolaeallaspalla
o Nauseaevomito.
Quadroclinicodopoalcuneore:
o Febbre
o Tachicardia
o Gravedisidratazione
o Itteroosubittero(sepresenteostruzione).
Esameobiettivo:
o Addomedisteso
o Contratturadidifesa
o Blumbergpositivo
o Ileoparalitico.
Diagnosidilaboratorio:
o Leucocitosi
o Emoconcentrazione
o Aumentodellabilirubinemiaedellafosfatasialcalina
o Urineconcentrate.
Diagnosticaperimmagini:
o RXdirettaaddome(ileoparalitico)
o Ecotomografia(patologialitiasicabiliare,versamentolibero).
PERITONITIDAPROPAGAZIONEDELLINFIAMMAZIONE
AppendiciteIlquadroclinicosipresentacome:
o Dolore sordo o crampiforme prima in regione epigastrica e successivamente localizzato in
fossailiacadestra.
o Lamigrazionedeldoloredaconsiderarsicaratteristicaancheseincostante.
o Nauseaevomito
o Alterazionedellacanalizzazione(stipsi).
Pitardivamentepucomparire:
o Febbre
o Alvochiusoafeciegas.
Esameobiettivo:
o Dolore/contratturadidifesainfossailiacadestra
o ManovradiBlumbergpositiva
o SegnodiRovsing
o Doloreelettivoprovocatoneipuntiappendicolari
o Contratturaantalgicadellileopsoas
o GridodiDouglas.
Diagnosticadilaboratorio:
o Emocromoconformulaleucocitaria
o Esamedelleurine
o Testdigravidanza.
Diagnosticaperimmagini:
o RXdirettadelladdomePocoutileinquestocaso
o EcotomografiaPerricercareeventualeascessoappendicolareeperdiagnosidifferenziale
con:
MorbodiCrohn
Patologiaginecologica
Pielonefrite
Semeiotica IIIanno BottossoStefano
36
Calcolosirenale
Colecistite.
o Laparoscopia.
ColecistiteIlquadroclinicosipresentacome:
o Doloregravativoinipocondriodestro
o Irradiazionesottoscapolare,epigastricaespalladestra
o Vomitobiliareefebbre
o Possibilealvochiusoafeciegas.
Esameobiettivo:
o Ridotteescursionirespiratorie
o Distensioneaddominale
o Contratturadidifesa
o BlumbergeMurphypositivi
o Timpanismocircostanteallareaflogistica
o Peristalsirallentata
o PuntidolorosiPuntocistico,manovradiMurphy.
Diagnosticadilaboratorio:
o Leucocitosielevataconspiccataneutrofilia
o Bilirubinaedenzimidistasibiliare
o Amilasi.
Diagnosticaperimmagini:
o RXdirettaaddome(calcoli,ileoparalitico)
o Ecotomografia (permette di visualizzare formazioni litiasiche, mostra inspessimento o
assottigliamentodellaparetedelviscere,versamentolibero).
Pancreatite acuta necrotizzante Patogenesi: le forme alcoliche e biliari da sole rappresentano
oltreil90%dituttelepancreatiti.Quadroclinico:
o Doloreingravescenteoviolento,trafittivo
o Localizzazioneepigastrica
o Irradiazioneacintura(formenecrotizzanti)
o Nauseaevomito.
Allesameobiettivoaddominalesiha:
o Discretadistensioneaddominale
o Contratturadidifesa,manovradiBlumbergpositiva
o SegnodiGreyTurnerAreeecchimotichenellaregionedeifianchi
o SegnodiCullenAreeecchimotichenellaregioneperiombelicale
o Peristalsitorpida/assente
o Possibileversamentoascitico.
Allesameobiettivogeneralesiha:
o Tachicardia
o Palloreesudorazionefredda
o Puesserepresenteitteroosubittero.
Diagnosticadilaboratorio
o Emocromoconformulaleucocitaria
o Lipasi/amilasemia.
Diagnosticaperimmagini:
o RXdirettaaddome(sinotanocalcificazioni,ileoparalitico)
o Ecotomografiaaddomesuperiore
o TACecolangioRMN.
Malattia diverticolare I diverticoli del colon sono estroflessioni (pi o meno numerose) della
mucosa e della sottomucosa attraverso la tunica muscolare. I diverticoli veri coinvolgono mucosa,
sottomucosa,muscolareesierosa.Idiverticolifalsipresentanosolosierosaemucosa.Sihannopi
Semeiotica IIIanno BottossoStefano
37
frequentemente nel sigma (65%). Si possono avere anche nel discendente e nellascendente
(Giappone).Compaionoperunaumentodipressioneallinternodellorgano.
SindromediSAINTCunadebolezzadeitessutichesimanifestacome:
o Erniaiatale
o Calcolosidellacolecisti
o Diverticolidelcolon.
MalattiadiverticolareSidividein:
o Lieve Patogenesi: stasi fecale (coprolita) e assenza della parete muscolare (mancata
espulsionepiedemadelcolletto).Ilquadroclinicopresenta:
Stipsiprevalente
Alterataconsistenzaafecieflatulenza
Dolorelieve.
Allesameobiettivononsinotanulla.Almassicoclapresenzadellacordacolica.
o Conclamata Patogenesi: microperforazioni diverticolare (su base ischemica da
compressionealivellodelcolletto).Sihalinfiammazionedeldiverticolo(peridiverticolite).
Sintomatologia(appendicitedisinistra):
Doloreinfiancosinistro
Febbre
Nauseavomito/alvochiusoafeciegas.
Esameobiettivo:
DifesaeBlumbergpositivo
Peristalsiassente/torpida.
o Complicata:
Acuta:
Ascesso la complicanza pi frequente. La perforazione coperta e ci
sono condizioni favorenti la circoscrizione del processo (perforazione nel
mesentere,pregresseaderenze,tamponamentodellomento).
Quadroclinico:
o Dolore(importante)infossailiacadestra
o Febbresuppurativa
o Chiusuradellalvo.
Esameobiettivo:
o Reazionedidifesa
o Blumbergpositivo/Douglasdolorabile
o Peristalsitorpida/assente.
Perforazione Patogenesi: pu essere stercoracea o purulente (pu
rappresentareanchelevoluzionediunascessoperidiverticolare).
Quadroclinico:
o Dolore addominale trafittivo/gravativo inizialmente nella sede
dellaperforazionequindidiffuso
o Chiusuradellalvoafeciegas
o Segniesintomidishock(complesso)
o Febbreetachicardia.
Esameobiettivo:
o Contratturadidifesa
o Blumbergpositivo/Douglasdolorabile
o Scomparsadellaiadiottusitepatica
o Arrestodellaperistalsi.
OcclusionePatogenesi:
o Meccaniche:
Edemaparietale
Residuivegetaligrossolani
Semeiotica IIIanno BottossoStefano
38
Flogosiperiviscerale(tenue).
o DinamicheIleoparalitico.
Quadroclinico:
o Doloreaddominalecrampiforme(colica)
o Chiusuradellalvoafeciegas
o Nauseaevomito
o Progressivadistensioneaddominale.
Esameobiettivo:
o Addomemeteorico/trattabile
o Blumbergnegativo
o Ottusitepaticaconservata
o Peristalsimetallica/assente.
EmorragiaPatogenesi:
o Lesionediunvasoretto:
Decubitodelfecaloma
Flogosidiparete.
o Erosionemucosa.
Quadroclinico:
o Rettorragiaconemissionedisanguerossovivo/rossoscuro
o Possibiledoloreaddominale
o Possibileshock(raro).
Esameobiettivo:
o Addometrattabile
o Perlopidolorabileinfossailiacasinistra
o Possibilecordacolica
o Segnidiirritazioneperitoneale
o Allesplorazionerettalesanguerossopiomenovivo.
Cronica:
StenosiinfiammatoriaEsitidiripetutiepisodidiflogosi:
o Fibrosi
o Angolatura
o Tumoreinfiammatorio.
Quadroclinico:
o Stipsiingravescente
o Dolorecrampiforme
o Sindrome di Koening Subocclusione intestinale Dolore
addominaleatipocolica,peristaltismoaccentuato(visibile),rumori
musicali,risoluzionedelquadroconscaricadiarroicae/ogassosa.
o Chiusuradellalvoafeciegas.
Esameobiettivo:
o Distensioneaddominale
o Tumefazionepalpabileinfossailiacasinistra
o Peristalsivivace(accentuata).
FistolePossonoessere:
o Vescica5065%Sihapneumaturia,fecaluria,cistitiricorrenti
o Vagina1025%Perditemaleodoranti,enteriche
o IleoAcceleratotransitointestinale,scarichediarroiche
o Uretere
o CuteFistolastercoracea.
Emorragierecidivanti.
Semeiotica IIIanno BottossoStefano
39
OCCLUSIONEINTESTINALE
Arrestodellaprogressionedisoldi,liquidiegasallinternodelcanalealimentare.
IleomeccanicoPresenzadiunrealeostacoloallaprogressioneintestinale.Eziopatogenesi:
o Ostruzione Presenza di un ostacolo endoluminale (tumori vegetanti, corpi estranei,
calcolibiliari,fecalomi)
o StenosiPresenzadiunprocessoinfiltranteparietale(tumori,morbodiCrohn)
o CompressionePresenzadiunapatologiaextraluminare(tumoriretroperitoneali,renali)
o Angolatura Formazione di angoli acuti lungo il decorso intestinale (aderenze viscero
visceralievisceroparietali).
o Strangolamento Grave compromissione vascolare del tratto occluso (invaginazione,
volvolo,strozzamentodacingolo).
Ileo dinamico (o paralitico) Incapacit di peristalsi con rilassamento diffuso della parete
intestinale.Eziopatogenesi:
o Infiammazionedelperitoneoperitonitediqualsiasiorigine
o TraumidelladdomeAnchesenzalesioni
o Interventichirurgici
o FarmaciOppiacei,neuroplegici,miorilassanti.
DOLOREADDOMINALE
Doloreaddominale:
o Nellileo meccanico semplice discontinuo Legato alla peristalsi. Si alternano attacchi
pi o meno ravvicinati e momenti di calma. Quando la peristalsi cessa definitivamente,
arrendendosiallostacolatotransito,ilpazientesisentemeglio,mailquadrosiaggravato.
o Nellileo meccanico con strangolamento continuo Dolore continuo con recrudescenze
legateallaperistalsi.
o Nellileo paralitico variabile Dipende per lo pi dalla causa che lo ha provocato, pu
essere anche molto modesto, mentre drammatico nellileo paralitico associato a
peritonitediffusageneralizzata.
Chiusuradellalvoafeciegas:
o TotaleSeileoparalitico
o TotaleoparzialeSeileomeccanico.
Vi pu essere lemissione di poche feci o acqua sporca per lo svuotamento del contenuto e dei
secretidellaporzionediintestinoavalledellostruzione.
Distensioneaddominale
Vomito:
o Selostruzionealtagastricobilaire
o Selostruzionebassafecaloide.
Ilvomitotantopiprecocequantopialtalasededellocclusione.
Limpeditotransitoelatoniaparietalenonpermettonoalcontenutoliquidonormalmentesecretonellume
intestinaledivenirefisiologicamenteassorbito.
DIAGNOSI
Esameclinico:
o Valutazionedellasintomatologia
o Anamnesi
o Esameobiettivo:
IspezioneAddomedisteso,meteorico
DiffusamenteNellileodinamicoenellefasiavanzatedellileomeccanico
(arrestodellaperistalsi)
Settorialmente Nelle prime fasi dellileo meccanico, in relazione alla
porzionedellintestinosovradisteso
Semeiotica IIIanno BottossoStefano
40
Non trascurare lispezione delle regioni inguinali per escludere eventuali ernie
inguinali.
Palpazione Addome teso, elastico (percezione tattile della peristalsi se ancora
presente)
PercussioneSuonotimpanico
Auscultazione:
SilenzioaddominaleIleodinamicoefasiavanzatedellileomeccanico
BorborigmiIntendinellefasiprecoci,dilottadellileomeccanico.
o Esplorazione rettale Negativa nellileo meccanico da ostruzione colica, pu evidenziare
unfecaloma,frequentecausadiocclusioneintestinalenelpazientegeriatricoallettato.
Esame radiologico RX addome diretto Si basa sulle immagini naturali di contrasto, prodotte
dalle raccolte liquide e di gas che si formano nellintestino occluso (livelli idroaerei). Senza aver
mangiatoiltenuevuotoeilcolonnonhaacquaperchassorbitadallefeci.Nellocclusionesiha
ariaadigiuno.
o Ileo meccanico Distensione limitata alla porzione di intestino a monte dellostacolo.
Presenzadilivelloidroaereidovutialristagnodelliquidosovrastatodalgas.
o Ileodinamico(paralitico)Distensionediffusa.
Qualora le condizioni cliniche del paziente lo permettano possibile una diagnosi strumentale di
localizzazioneparticolarmenteutilealchirurgo:
RXclismaopaco
RXtubodigerente
ClismaTC
Colonscopia
EGDS.
OSTRUZIONIMECCANICHEALTE
Nellesindromiostruttivemeccanichealtesiha:
VomitoagettoprivodibileSelostruzionealivellopilorico
VomitobiliareSelostruzionesottopapillare
VomitoacontenutoentericoSelostruzionealivellodeldigiunoprossimale.
Si ha grave disidratazione, alterazione idroelettrolitica e se di lunga durata, alterazione dellequilibrio
acido/base.
EsameobiettivoSinota:
Tumefazioneepigastrica
Guazzamentoallauscultazione.
Diagnostica:
RXdirettaaddome,spessonegativa
RXconcontrastoidrosolubile
Endoscopia.
OCCLUSIONIMECCANICHEDELTENUEMEDIO/BASSO
Patogenesi:
Volvolo,invaginazioneintestinale
Strozzamentodabriglia,erniario
Neoplasia
Calcolobiliare,fitobenzoari
Compressioneestrinseca
MorbodiCrohn.
Quadroclinico:
Esordiospessoimprovviso
Dolorecrampiforme,localizzazioneperiombelicale
Nausea
Semeiotica IIIanno BottossoStefano
41
Vomito(enterico)
Febbre
Chiusuradellalvo.
Esameobiettivo:
o Polsofrequenteemolle(disidratazionedavomitoedaterzosettore)
o Presenzadieventualipregressecicatrici
o Trattabile(senonsofferenzaviscerale)
o Dolorabile
o Areeditimpanismo
o Iperperistaltismoerumorimetallici.
DiagnosticadilaboratorioLeucocitosiealterazioniidroelettriche
Diagnosticaperimmagini:
RX diretta addome in clinostatismo (anse intestinali a monte dellostruzione) e in ortostatismo
(livelliidroaerei)
RXclismadeltenue(esamedeltubodigerenteconcontrasto
TACaddome.
OSTRUZIONIMECCANICHEDELCOLON
Patogenesi:
Neoplasie
Volvolo
Diverticoliti
Strozzamentoerniario.
Se la valvola ileocolica continente c vomito tardivo, massima distensione del colon con possibile
perforazione diastatica. Se la valvola ileocolica incontinente c distensione precoce di ileo e colon con
vomitoprecoce(fecaloide)eaddomegloboso.
Sintomatologia:
Sintomatologiadesordioinrapportoallacausa
Doloreinizialmentecrampiformechediventapoicontinuo
Distensioneaddominale(meteorismo)
Chiusuradellalvoafeciegas
Nauseaevomito
SintomisistemiciTachicardia,febbre,ecc
Esameobiettivo:
Distensioneaddominale
Tumefazionepalpabile(esplorazionerettale)
Dolorabilitdiffusa/circoscritta
Timpanismoileocolicoaumentato
Peristalsimetallichechediventatorpida.
DiagnosticadilaboratorioLeucocitosiealterazioniidroelettrolitiche
Diagnosticaperimmagini:
RXdirettaaddome
Colonscopia
RXclismaopaco
TACaddome.
Semeiotica IIIanno BottossoStefano
42
SCREENINGDELCANCRODELCOLON
Peressereunbuonscreeninglamalattiadeve:
Avereunlungoperiodoasintomatico
Avereunandamentopreclinicolento
Poteresseretrattataprecocementeconottimirisultati
Cideveesserelapossibilitdifarediagnosiprecoce
Iltestnondeveessereinvasivo.
Sidividelapopolazioneintrefasce:
Bassorischio<50anniNessunscreening
Mediorischio>50anniSieffettualaricercadelsangueoccultoolacolonscopia
AltorischioFamiliaritopazientecongistoriatumoraleopolipoSifapancoroscopia.
Nel5%deicasiipolipipossonoesserepiattiesfuggirefacilmente.
Conlachirurgialasopravvivenzadel75%primachesianodellemetastasi.
EMORRAGIE
Sipossonodividerein:
Occulte
Croniche
Acute.
Isintomisono:
o EmatemesiEmissionedisangueconilvomito.
o Seilsanguerossovivosiparladiematemesipropriamentedetta
o Sesangueparzialmentedigeritosiparladivomitocaffeano.
o Melena Evacuazione di feci nere, di consistenza poltacea, untuose, brillanti e di odore
caratteristico.Ilsanguedevepersisterenellintestinoperalmeno8ore.Laperditanondeveessere
inferiore a 80100ml. Diagnosi differenziale con pseudo melena alimentare o per Fe per os La
consistenzainquestocasonormale.
o RettorragiaSiparladienterorragiaquandocevacuazionerettalemassivadisanguerossopio
menoscuro.LafontedisanguinamentodistalerispettoalTreitz.prossimalesonoinpresenzadi
emorragiacataclismatica.Siparladirettorragiaquandoilsangueprovienedalretto.
o ManifestazioniclinichesistemicheInrapportoallagravitealladurata.
Disolitoquandocematemesicanchemelena.Sipucomunqueaveremelenasenzaavereematemesi.
Leemorragiesidistinguonoin:
SuperioriLepossibilicausesono:
o Ulceragastrica
o Gastroduodenite(erosione)
o Variciesofagee.
InferioriLepossibilicausesono:
o Patologiedelcanaleanalecome:
Emorroidi
Ragadeanale
Prolassirettali
Ulceresolitarie.
o Neoplasie
o MorbodiCrohn.
Perquantoriguardaleenterorragie,pialtalapartenza,piscuroilsangueemesso.Seperilsangue
abbondantesarrossovivoperchpercorreilcanalevelocemente.
Seilsanguinamentoalivelloanale,ilsanguevieneemessoquasisempreconladefecazioneeverniciale
feci(sonogiformate)chesonodiconsistenzaanale.
Seilsanguinamentoalivellodellampollarettaleilsanguesarframmistoallefeci.
BOTTOSSO STEFANO
Semeiotica IIIanno BottossoStefano
1
INDICI DI FLOGOSI
Flogosi Risposta difensiva locale di un tessuto vascolarizzato ad un danno. mediata e controllata da
mediatoribiochimici.Presenta:
Effettilocali:
Rubor
Calor
Dolor
Tumor
Functiolaesa.
Effettisistemici:
Sintomidiunaspecificapatologiainfiammatoria
Febbre
Leucocitosi
Modificazionibiochimicoclinichedifaseacuta.
Le modificazioni biochimicocliniche della fase acuta sono il risultato dellazione di molteplici regolatori
dellinfiammazione.Iprincipalisono:
TNFAumentadiconcentrazioneperprimaeregolalespressionedellealtrecitochine.
IL1SiattivasubitodopoTNF
IL6/IL8Siattivanoperultime.
Nonsolosiattivanoinsuccessione,maancheconlivellidiversi: TNF halivellimaggioridiIL1ed IL1 ha
livellimaggioridiIL6eIL8.
Qualsiasi fattore flogogeno, innesca la sintesi di citochine a livello locale che, in circolo, raggiungono il
fegatochevienestimolatoaprodurrelemolecoledellafaseacutachesono:
o FCR
o Fibrinogeno
o ProteinasieroamiloideA.
Nella risposta del nostro organismo, non variano solo le concentrazioni di molecole, ma anche la
concentrazionedicellule.Inparticolarenelleprimefasiaumentanoineutrofili,poiimacrofagieilinfociti.
Quando la malattia nella fase cronico o in guarigione c il picco di fibroblasti che causano la fibrosi,
formandolacicatrice.
Ireattividellafaseacutoquindisono:
PCR
VES
Fibrinogeno
Leucociti
Alfa1Antiplasmina
Aptoglobulina
Ferritina
Ceruloplasmina.
Leultimequattroproteinenonvengonovalutatediroutineperchnondannoinformazioniinpirispetto
alfibrinogeno/VES/PCR.
PCR
LaproteinaCreattivafapartedellafamigliadelleprentrassine,chesonodelleproteinepentameriche.Si
possonodividereinduecategorie:
CorteFannopartediquestacategorialaPCRelaSAP(SierumAmiloidProtein)
Lunghe Hanno una regione Nterminale in pi. Fanno parte di questa categoria il PTX3, NP1 e
NP2(Neuropentrassine).
Semeiotica IIIanno BottossoStefano
2
La SAP rimpiazza la apolipoproteina A
sulle HDL favorendo luptake di tali
particelle da parte dei macrofagi che
possono utilizzare i lipidi contenuti per
produrreenergia.
Hannotutteundominiocomuneidenticocheglifasvolgerelalorofunzionecomunedurantelapoptosi.
importante ricordare che mentre la PCR e la SAP vengono prodotte dal fegato in risposta ai mediatori
dellinfiammazione,ilPTX3prodottainsedelocalediinfiammazionedapartedidiversitipicellularitra
cuifagociti,fibroblasti,adipociti,cellulemuscolarilisceecelluleendoteliali.
ApoptosiMortecellulareprogrammata.
Si tratta di un processo ben distinto rispetto alla necrosi cellulare, e in condizioni normali contribuisce al
mantenimentodelnumerodicellulediunsistema.
Al contrario della necrosi, che una forma di morte cellulare risultante da un acuto stress o trauma
cellulare, l'apoptosi portata avanti in modo ordinato e regolato, richiede consumo di energia (ATP) e
generalmenteportaadunvantaggioduranteilciclovitaledell'organismo.
L'apoptosi pu avvenire quando una cellula danneggiata oltre le proprie capacit di riparazione, oppure
infettatadaunvirus.Ilsegnaleapoptoticopuveniredallacellulastessaodaltessutocircostante.
Lacelluladiventasfericaeperdecontattoconlecelluleadiacenti.Questoavvieneperchleproteinedel
citoscheletrovengonodigeritedaspecifichepeptidasi(chiamatecaspasi)chesonostateattivateall'interno
delcitoplasma.
Lacromatinacominciaadesseredegradataecondensata(ilnucleoalmicroscopiorisultaeterocromatico)e
sidegrada;acifaseguitoladegradazionedellamembrananucleare.Ilplasmalemmasirompe.
Lacellulafagocitataoppuresidivideinpivescicole,chiamatecorpiapoptotici,grazieadunprocessoche
prendeilnomediblebbing,chesonoinseguitofagocitati.
LaPCRfacilitaedaumentalecapacitdiuptakedellecelluleapoptotiche.Lofa:
Direttamente
Legando C1q Un difetto di C1q causa il LES Si pensa che la causa sia il fatto che le cellule
apoptotichenonvengonopieliminateeilsistemaimmunitariovieneiperattivatoeattaccaanche
ilself.
Ilresiduodellecelluleapoptotichehaancheunsignificatodirispostaantiinfiammatorio.Quandovengono
fagocitate le cellule apoptotiche, infatti i fagociti producono
delle citochine (IL10, TGF) con azione antiinfiammatoria e
immunosoppressiva.
Se la cellula va invece in necrosi vengono liberate sostanze ad
azioneproinfiammatoriacomeTNFeIL1.
La PCR la pentrassina il cui dosaggio pi ampiamente utilizzato a supporto della pratica clinica; il
dosaggio di pentrassine come la PTX3 si sta sviluppando ora. comunque un marker aspecifico
dellinfiammazionedipendentedasituazioniinfiammatorie,infettive,neoplastiche.
Aumentamoltorapidamentedopolacomparsadellaflogosieselacausascomparediminuiscealtrettanto
rapidamente.
IprincipalimetodididosaggiodellaPCRsono:
Nefelometria0.090.8mg/mlLanefelometriaunametodicaotticadianalisichepermettedi
ricavare la quantit di sostanza oggetto di analisi misurando la radiazione diffusa per effetto
Tyndall. Viene applicata per fasi disperse estremamente fini, di diametro dell'ordine di decine o
centinaia di nanometri e presenta elevati livelli di sensibilit e, opportunamente standardizzata,
puessereanchemoltoprecisa.
Leffetto Tyndal un fenomeno di dispersione della luce dovuto alla presenza di particelle, di
dimensioni comparabili a quelle delle lunghezze d'onda della luce incidente, presenti in sistemi
colloidali,nellesospensionionelleemulsioni.
RIA(RadioImmunoAssay)0.060.8mg/mlE'unatecnicachesibasasullacompetizionetraun
antigene freddo (Ag) ed un antigene marcato con sostanze radioattive (Ag*) per un numero
limitato di siti di legame sugli Ab legati stabilmente alla fase solida (microsfere di sephadex o le
pareti di una provetta di polipropilene). Dopo un certo tempo di incubazione ad opportuna
Semeiotica IIIanno BottossoStefano
3
temperatura si effettua un lavaggio per allontanare Ag e Ag* liberi e si esamina la radioattivit di
Ag*legatialsupporto.UtilizzandoquantitnoteevariabilidiAgequantitfissediAbeAg*sipu
allestire una curva di taratura in cui la quantit di Ag* legato funzione inversa della quantit
totalediAgaggiunto.Conquestacurvaditaraturasipudeterminarelaquantitdiantigeneinun
campioneignototrattatoallostessomodo
Immunodiffusione<3mg/100mlQuestatecnicabasatasullacapacitdiunanticorpoeddel
rispettivoantigene,postiinzonedifferentidiunasuperficiediagar,didiffondereliberamentefino
adincontrarsiformandobandeopachediprecipitazionenelpuntoincuiiduefrontididiffusionesi
incontrano.
Pereffettuareiltestbastaprelevareuncampionedisanguedallavenadiunbraccio.
I livelli di PCR possono essere associati al rischio di patologia cardiovascolare. Sappiamo infatti che
laterosclerosihaunabaseinfiammatoria.MisurandolaPCRconunatecnicaadaltasensibilit,cipermette
di notare le piccole variazioni della PCR. quindi indicato per la diagnosi del rischio di malattie
cardiovascolari.LaPCRrisultainoltreelevatanellinfartomiocardicoacuto.
Per valutare il rischio di una malattia cardiovascolare si utilizza il livello di PCR in relazione con i valori di
colesterolo, in particolare con il rapporto tra colesterolo totale e HDL. Colo con alti valori di questo
rapporto ed alti valori di PCR hanno un rischio pi elevato rispetto a coloro con bassi valori del rapporto
(<34)ebassivaloridiPCR.
IlivellidiPCRsielevanoinmodoaspecificoinmoltealtrecondizioniinfiammatoriecome:
Alcunitipidiartrite(artritereumatoide)
Malattieautoimmuni(LES)
Disturbiinfiammatoridellintestino(morbodiChron)
Tumori.
PTX3
un nuovo candidato come marker di risposta infiammatoria locale. Viene inoltre utilizzato come
indicatore per la prognosidi morte del paziente in 3 mesi dallinfarto acuto del miocardio. Se i livelli sono
elevatilaprobabilitcheilpazientemuoiasonoelevate.
Il problema nellutilizzo che viene prodotto localmente e quindi di difficile acquisizione con un
campione.
VES
Misura la rapidit con cui le emazie sedimentano nel plasma in cui sonosospese. regolata dalla legge di
Stokes:
I =
2r
2
(J
1
- J
2
)g
9p
Dove:
V=VES
r=raggiodelleparticelle
d
1
=densitdelleparticelle1.10
d
2
=densitdelfluido1.02
g=accelerazionedigravit
=viscositdelfluido.
Ifattorichepossonovariaresono:
rVariazionidelledimensionideiglobulirossimodificanodimolto(essendoilraggioalquadrato)
laVES.Peresempio:
o Anemiemicrocitiche(peresempioipocromiche)Iglobulirossirimpiccioliscono
Semeiotica IIIanno BottossoStefano
4
ValorinormalidiVES:
MaschioEt/2
FemminaEt+10/2
o Anemie macrocitiche (per esempio da carenza di folati o da carenza di vitamina B
12
) I
globuli rossi aumentano di dimensioni. Quando manca il folato mentre di dividono
interromponoilprocessoperchnonriesconoaformarenuovomaterialegenetico.
Essendo al denominatore, tanto pi aumenta, tanto pi diminuisce la VES. Varia in
funzionedi:
o TemperaturaPerquestomentresifalaVESlatemperaturadeveesseredi2822
o Concentrazione proteica In una ipoalbuminemia la viscosit diminuisce. Le
possibilicauseperunipoalbuminemiapossonoessere:
Insufficienzaepatica
Perditaproteicaperunasindromenefrosica
Enteropatieproteinodisperdenti.
o Fibrinogeno una proteina con carica globale +, opposta quindi ai globuli rossi
chehannocaricanettaglobalenegativa(acausadellacidosialico).Seilfibrinogeno
aumenta,aumentalaviscositequindidiminuiscelaVES.Persiccomevengonoa
ridursi le cariche positive e quindi i globuli rossi si respingono aumenta la VES.
Leffettonettocomunqueignoto.
MisurazionedellaVES:
Perlesecuzionedeltestdimescolano1,6mldisanguevenosocon0,4mldicitratodisodio3,8%.Siriponeil
tutto in una provetta posta verticalmente e dopo 1 e 2 ore si legge laltezza della colonna di plasma
formatasisopralapartecorpuscolata.
La VES si calcola come la somma dellaltezza alla prima ora pi met
dellaltezzaallasecondaora,iltuttodivisodue.Questonumeroviene
detto anche indice di Katz. Ora si da di solito solo una misurazione
(primaosecondaora).
Latemperaturaidealeperlesecuzionecompresatra1822C:atemperatureinferioriilprocessorallenta,
a temperature superiori leffetto variabile perch c una diminuzione della viscosit ma anche un
aumentodienergiacinetica,coneffettiopposti.
UnaumentodellaVESindicainmodoaspecificolapresenzaelintensitdiunprocessodiinfiammazione.
Lesuevariazionisonopisignificativerispettoalrilievodiunsingolovaloreelevato.
Puessereutilizzatoper:
Identificaremalattienascoste
Monitorareildecorsoolarispostaallaterapiadicertemalattie
Aiutare a confermare o escludere una diagnosi ma raramente di aiuto in una diagnosi
differenziale.
ElevativaloridiVESpossonosignificare:
Malattiainfiammatoria
Malattia con un aumento di proteine globulari (per esempio perdita di albumina per sindrome
nefrosica)
Necrositissutaleesteso
Infartodelmiocardio,traumi,tumori
Altrecause(comegravidanza,anemia,ecc).
BassivaloridiVESpossonosignificare:
Aumentodellaviscositdelplasma
Numerodeiglobulirossi
Diminuzionedelleproteineplasmatiche.
EsisteunnuovometodopercalcolarelaVES,lafotometriacapillarequantitativa.IlvaloredellaVESnon
pi rilevato in ununica lettura dopo un intervallo di tempo, ma risulta dalla misurazione dinamica del
Semeiotica IIIanno BottossoStefano
5
Nella granulomatosi cronica si ha un difetto genetico che va a colpire la catena degli enzimi che
produce i composti ad azione battericida, in particolare il complesso NADPHossidasi, formato da
una porzione citoplasmatica e una di membrana. Serve a formare elettroni per formare specie
reattivedellossigeno.Avvieneallinternodeigranuliprimari.Secundeficitnonsonopiingrado
didistruggereibatterichefagocitano.Diformanogranulomi,accumulidigranulociti.
processo di formazione degli agglomerati degli eritrociti. Questo processo risente della spinta delle
proteine, specie della fase acuta, ma non viene influenzato dal grado di anemia, dalla poliglobulia, dalla
presenzadicrioglobulineoparaproteine.
Fraivantaggidelnuovometodoclapossibilitdianalizzareanchecampioniconvolumescarso(bambini)
eirisultatisihannointempibrevi.
A differenza della PCR la VES varia pi lentamente. Perci la PCR un marcatore di infiammazione pi
precoceequindipreferibile.
FIBRINOGENO
unimportante proteina che interviene nella formazione del coagulo. Viene trasformato in fibrina
monometricadallatrombinaequindisiassociaformandounarete.
Da un punto di vista molecolare, il fibrinogeno un esamero, costituito da tre catene polipeptidiche,
ciascuna presente in due copie: le catene A, B e . Le lettere A e B si riferiscono alla presenza, nella
regione Nterminale delle catene e , di due corti peptidi (corte sequenze aminoacidiche), denominate
rispettivamente fibrinopeptide A e fibrinopeptide B. Tali sequenze vengono rimosse durante lattivazione
delfibrinogenodapartedellatrombina,chericonosceetagliaspecificamentealivellodeifibrinopeptidiAe
B,rilasciandolecatenee.Leseicatenesiassemblanoacostituireunesameromedianteuncomplicato
processo del quale ancora non si conoscono i dettagli molecolari. Una volta assemblato, il fibrinogeno
risultaessereunamolecoladiformavagamentebastoncellare.
Il fibrinogeno prodotto dal fegato su stimolazione di interleuchine proinfiammatorie prodotte in
periferia.
Dosaggio:
1. Metodicoagulativi:
MetododiClaussUsandouneccessoditrombinailtempodiformazionedelcoagulodel
plasma diluito inversamente proporzionale alla concentrazione del fibrinogeno
plasmatico.Ilfibrinogenoinfattiilfattoreinminoranza.
MetodoPTderivatoMetodofotometricocheconsentedivalutarelaconcentrazionedel
fibrinogeno plasmatico dalla variazione di assorbanza durante il dosaggio del tempo di
protrombina.IlvantaggioilcontemporaneodosaggiodelFibrinogenoedelPT(tempodi
protrombina o tempo di Quick). Il tempo di Quick il tempo necessario alla formazione di
coaguloinplasmadopoaggiuntadifosfolipidifattoritissutalieionicalcio.
2. MetodoimmunologicoRiconoscimentotramitereazioneAg(fibrinogeno)eAb.
Valorinormalidifibrinogeno200450mg/dl
Piccolevariazionidifibrinogenosivistosonocorrelatealrischiodimalattiecardiovascolari.Sembrainfatti
chealtilivellidifibrinogenopromuovanolaterosclerosi.
Aumentati livelli causano anche un aumento della viscosit, dellaggregazione piastrinico ed hanno un
effettoproinfiammatorio.
Nonesistecomunqueancoraunaterapiaperridurreilivellidifibrinogeno.
LEUCOCITI
Ileucocitisidividonoin:
Granulociti:
o Neutrofili La funzione principale quella di fagocitare e distruggere materiale esterno
(batteri). La fagocitosi mediata da Ig e/o C3b del complemento. Contengono due tipi di
granuli:
PrimariContengonoenzimibattericidi,mieloperossidasi,proteasi
SecondariContengonolisozimaecollagenasi.
Semeiotica IIIanno BottossoStefano
6
o Eosinofili Eliminano i parassiti degranulandosi sulla loro superficie inducendo un danno
fisico(perossidasi).Intervengononellereazioniallergiche.
o Basofili Contengono amine vasoattive quali istamina e serotonina. Hanno recettori per
legareC3,cheglipermetteladesioneaiparassiti.
LinfocitiSidividonoin:
o LinfocitiTImmunitcellulomediataRiesconoariconoscereunantigenesoloseviene
presentato sulla superficie di una cellula complessato con MHC. Hanno attivit contro le
celluletumorali,lecelluleinfetteegliorganismipatogeni.
o Linfociti B Immunit umorale Sono cellule che, in seguito a stimolazione antigenica,
sono capaci di proliferare e trasformarsi in cellule effettrici , le plasmacellule che
produconoanticorpi.
Monociti Rappresentano la forma immatura dei macrofagi a cui danno origine dopo attivazione
da parte di processi infiammatori. Una volta attivati producono IL1 responsabile di molti aspetti
dellarispostadellafaseacuta.Lafunzioneprincipalequelladellafagocitosi.
DETERMINAZIONEDEIPARAMETRIEMATOLOGICI
Il campione di sangue si preleva comunemente dalla vena di un braccio. Viene conservato a temperatura
ambiente in una provetta contente EDTA/eparina. Si inserisce nel conta globuli automatico che in poche
decinedisecondifornisceilrisultato.
Formulaleucocitaria:
Granulocitineutrofili5570%
Granulocitieosinofili14%
Granulocitibasofili0,11%
Linfociti2030%
Monociti28%.
Lacontatotalenormaleinvece500010000perl(omm
3
).
LeucocitosiAumentodelnumerodeileucocitidelsanguealdisopradeivalorinormalisenzaalterazione
dellaloromorfologia.Esistono:
Formeglobali
FormaparzialiSiparlaquindidi:
o Leucocitosigranulocitica
o Leucocitosilinfociti
o Leucocitosimonocitica.
Leleucocitosipossonoessere
Da ripartizione (leucocitosi relative) Derivano dal fatto che la distribuzione dei leucociti, in
determinate condizioni fisiologiche o patologiche, pu variare a favore della quota circolante nel
sangue,conlacontemporaneadiminuzionerelativaneidistrettivascolaridellamilza,delfegatoedi
altriorgani.
Daproduzione(leucocitosivere)Sonocaratterizzatedaunaumentorealedeileucocitiincasodi
accentuataattivitdelmidolloosseo
Lepifrequentileucocitosirelativesonolegranulocitosi,chesidividonoin:
NeutrofilaLepossibilicausesono
1. Malattieinfettivesoprattuttobatteriche
2. Sforzifisici,stress
3. Ustioni
4. Necrositissutali(peresempioinfartomiocardico,polmonareerenale)
5. Malattieinfiammatoriecroniche(peresempiogottaevasculiti)
6. Farmaci(peresempiocortisonicielitio)
7. Disordinimieloproliferativi
8. Malattiemetaboliche(peresempiochetoacidosidiabetica,uremia,ecc)
9. Neoplasiemaligne,emorragieacuteoemolisidoposplenectomia.
EosinofilaSiriscontrainseguitoa:
Semeiotica IIIanno BottossoStefano
7
1. Assunzionedialcunifarmaci
2. Asmabronchiale
3. Malattieallergiche
4. Nelcorsodicollagenopatie
5. Nelleinfestazionidavermi.
BasofilaSiriscontrainseguitoa:
1. Malattieallergiche
2. Disordinimieloproliferativi
3. Raramenteincorsodimalattieinfiammatoriecroniche.
Lamonocitosisiosservanelleinfezioniadecorsosubacutoocronicocome:
Tubercolosi
MorbodiCrohn
Endocarditebattericasubacuta
Malaria,Leishmaniosi
Collagenopatie
Leucemie,linfomi,malattielinfoproliferativeemielosisplasiche,anemiaemoliticheeneoplasie.
Lalinfocitosisiosservainveceinoccasionediinfezioni:
Virali
Tubercolosi,brucellosi,sifilide
Endocrinopatie
Neoplasie(soprattuttoleucemialinfaticacronica).
La leucocitosi fisiologica si ha nel neonato durante la prima settimana di vita, nella donna in gravidanza e
nelsoggettoadultoinseguitoadintensisforzimuscolari.
CITOMETRIAAFLUSSO
Consentedivalutarecaratteristichefisicheechimichedisospensionicellularimonodisperseusandoligandi
fluorescenti o anticorpi monoclonali marcati con fluorocromi. Leccitazione del fluoro cromo da parte di
una sorgente luminosa provoca lemissione di un segnale di fluorescenza che viene raccolto da rilevatori
ottici,convertitoinunsegnaleelettronicoerappresentatoingrafico.
Ilprincipiosucuidifondalafocalizzazioneidrodinamica.Cunagocheprelevailcampioneesirestringe
imodocheallafinepassiperilcanale sonounacellulaallavolta.Questovienedettosistemafluidico. C
poiunraggiolaser(sorgentedieccitazione)checolpiscelacellule.Partedellaluce:
Diffrange Formando lo scatter lineare o Forward Scatter (FSC) Dipende dalle caratteristiche
volumetrichedellacellula
Rifrange e riflette Formando lo scatter ortogonale o Side Scatter (SSC) Dipende dalla
complessitinternacellulareedalrapportonucleo/citoplasma.
Lanalisi quindi dei fasci di luce viene convertita in un citogramma che pu essere poi utilizzato colorando
ognisingolasottopopolazioneconuncolorediverso.
Per invece la ricerca di proteine di membrana o citosoliche si utilizzano molecole marcate con il
fluoroscromochevieneeccitatodalraggioincidenteindividuandolapresenzaomanodellemolecole.
QuestoesameimportanteperesempiopervederesiilinfocitisonoThoTcnellasarcoidosipolmonare.
una malattia cronica moltisistemica da causa ignota caratterizzata dallaccumulo di linfociti Th e fagociti
conformazionedigranulomiepiteliodi.Cundearrangiamentodellanormalearchitetturatissutaledivari
organiconpredilezionedeipolmoni.
IlinfocitiThhannocomemarkerdellamembranailCD46,ilCD3eilCD4,ilinfocitiTchannoilCD46,ilCD3e
ilCD8.Nelcitogrammaevidenziolapopolazionedeilinfociti.UtilizzocomemarkerilCD3chepresentiin
entrambicosseparoiTdaiB.LidividopoiusandoilCD4eilCD8.
moltoimportante,nonsoloilnumeroassoluto,maancheilrapportoCD4/CD8(ancheaifinidelladiagnosi
diHIV).Ilrapportovariaconlet:
1anno1,52,9
26anni1,01,6
717anni1,11,4
Semeiotica IIIanno BottossoStefano
8
Soprai18anni0,6/2,8.
Sipuinoltrevedereachepuntodelciclocellularelacellula.SifaandandoavederelaquantitdiDNA.
Possiamodistinguere4fasidelciclocellulare:
MMitosi
G
1
Crescita
SReplicazionedelDNA
G
2
Crescitaepreparazioneallamitosi.
Siutilizzauncoloranteintercalare(propidioioduro)chedicolorerossoemiindicailDNAtotale,edelleIg
antiBrdU(Bromodiossiuridina)chesonobluedindividuanoilDNAneosintetizzato.
Possiamo quindi, inserendo in ascissa il propidio e in ordinata le Ig e inserendo valori di cutoff per la
positivitonegativitaisingolicoloranti,creareungraficochevienesuddivisoin4:
CellulenegativeadentrambiicolorantiGenoma2NSonoinfaseG1
CellulenegativealpropidioepositivealleIgGenoma2N+xSonoinfasiS
CellulepositiveadentrambiicolorantiGenoma4NSonoinfaseG2oM
Cellule positive al propidio ma negative alle Ig Hanno un genoma 4N ma non neosintetizzato.
Sono cellule che non hanno incorporato il colorante e quindi devono essere sommate alle
precedenti.
Sipuutilizzarequestotipicodigraficopervedereglieffettidicompostiantiproliferativi.Conuncomposto
antiproliferativosihannodellemodificazioni:
Il70%dellecelluleinG1controil60%delcampionedicontrollo
L8%dellecelluleinScontroil21%delcampionedicontrollo
Il20%dellecelluleinG2/Mcontroil20%delcampionedicontrollo
SinotachequindiilbloccaavvienetralafaseG1eS,infatticisonomenocelluleinG1emoltepicellulein
S. Questo test stato fatto con cellule muscolari lisce che proliferano nellaterosclerosi e dopo
lintroduzione di Stent dando la ristenosi per iperproliferazione delle cellule muscolari. Si possono quindi
utilizzarequesticompostiantiproliferativicheagisconosuenzimiditrascrizionechespengonodeterminati
geni.
Semeiotica IIIanno BottossoStefano
9
ENZIMI CARDIACI E INFARTO MIOCARDICO
ACUTO
Secondoicriteridellorganizzazionemondialedellasanit(OMS)perladiagnosidiinfartomiocardicoacuto
(IMA)sononecessarialmenoduedeiseguentitreelementi:
1. Anamnesididoloretoracicoditipoischemico
2. EvoluzionedellemodificazioniregistrateinECGseriati
3. Innalzamentoconsuccessivariduzionedeimarkercardiacisierici.
Tra i pazienti ricoverati in ospedale con dolore toracico, al 20% viene diagnosticato un IMA. Pertanto, il
dosaggioripetutodeimarkersiericidiIMAmoltoimportanteperconfermareoescludereunadiagnosidi
IMA.Ildosaggiopermetteancheunavalutazioneapprossimativadelledimensionidellazonainfartuata.
Ildoloretoracicopuessere:
Dioriginecardiaca:
o Ischemico:
Causecoronariche:
Aterosclerosi
Spasmo
Trombosi
Cocaina
Alterazionidelmicrocircolo.
Causenoncoronariche:
Tachicardia
Aumentoprecarico
Aumentopostcarico.
o Nonischemico.
Dioriginenoncardiaca:
o Gastroenterico:
Spasmoesofageo
Reflussogastroesofageo
Ulcerapeptica
Pancreatite.
o Psicogeno:
Ansia,attacchidipanico
Depressione.
o Polmonarepleurico:
Emboliapolmonare
Pneumotorace.
o Mediastinico
o Neuromuscolare:
Costocondrite
HerpesZooster.
Laterosclerosideveoccluderepidel75%delcalibrodellacoronariaperchsiabbiaunasintomatologia.In
condizioninormalicisonoquindipinutrientiepiossigenodelnecessariochearrivanoalcuore.Siccome
lostruzione si forma lentamente, si possono formare dei vasi collaterali che bypassano lostruzione. Il
problemasihaquandolaplaccasirompeesiformailtrombo.
CENNIEPIDEMIOLOGICI
In Italia le malattie cardiovascolari sono causa del 4550% della mortalit globali. La cardiopatia ischemica
da sola a sua volta responsabile del 35% dei decessi dovuti a malattie cardiovascolari. Si stima che la
Semeiotica IIIanno BottossoStefano
10
mortalitannualeperleformetipichedellacardiopatiaischemicasiatra7000080000casi.InItaliavivono
circaunmilionedisoggettiaffettidacardiopatiaischemicanellesueformepitipiche.
EZIOLOGIA
Laterosclerosi coronarica di gran lunga la causa pi frequente di cardiopatia ischemica. Numerosi studi
epidemiologici,condottinegliultimi25anni,hannoconsentitodiindividuarealcunevariabiliindividualiche
si associano ad un maggior rischio di malattia: queste variabili sono state definite fattori di rischio
coronarico:
Fattorinonmodificabili:
o EtManmanocheaumenta,ilrischioaumenta.
o SessoImaschiosonopicolpiti.
o Fattorigeneticiefamiliarit
o Storiapersonaledimalattiecardiovascolari.
Fattoriparzialmentemodificabili:
o Ipertensionearteriosa
o DiabetemellitoIlglucosiostimolalaproliferazionedellecellulemuscolarilisce
o IpercolesterolemiaebassolivellodiHDL
o Obesit.
Fattorimodificabili:
o Fumo
o Abusodialcol.
TROPONINECARDIOSPECIFICHE
Latroponinaunamolecolaformatadatresubunit:C,IeT.legataallatropomiosina.Quandoilcalciosi
lega alla troponina, essa cambia conformazione, sposta la tropomiosina che libera il sito di legame
sullactina per la testa della miosina. Quando c una lesione cellulare c il rilascio in circolo delle
troponine. Siccome circa il 6% della troponina T e il 3% della troponina I sono in soluzione nel citosol, in
casodilesionecellularevengonorilasciatenellambienteextracellulareequindiincircolodovesipossono
dosare. La troponina C, essendo complessata, viene rilasciata solo tardivamente e se il danno molto
grave. Le troponine si trovano anche nel muscolo scheletrico ma sono diverse. Possiamo quindi con
anticorpimonoclonaliindividuaresololetroponinecardiache.IllivelliditroponinaTeIsiinnalzanocirca3
oredopolinsorgenzadeldoloretoracico.Laumentopersistepercirca10giorni.Sonomarkerabbastanza
precoci.
LATTICODEIDROGENASI(LDH)
La lattico deidrogenasi formata da 4 subunit che possono essere o H o M. A seconda delle diverse
combinazioni si hanno 5 diversi isoenzimi. Sono presenti in quasi tutti i tipi di cellule e quindi non sono
segniinequivocabilididannocardiacopoichdifficilecapirelaprovenienza.Nonvengonoquindiutilizzati
senonnellemolisiintravascolare,essendopresentiancheneiglobulirossi.
Levarieisoformehannopesidiversiequindipossonoessereseparateconlamigrazioneelettroforeticoin
gel.
Si nota che mentre in condizioni normali c una prevalenza di LDH2, nellinfarto miocardico tendono ad
aumentareleLDH1.comunqueunfattopocoevidente.
Anche questi enzimi hanno un innalzamento abbastanza precoce (12 giorni), raggiungono il picco introno
al45giornoepoidiscendonofinoall1112giorno.unandamentolento(lacurvaacampana).
CREATINFOSFOCHINASI(CPK)
unenzimaresponsabiledeltrasportodiungruppofosfatodallacreatinafosfatoallADPchediventaATP.
quindiresponsabiledellaformazionedellATPequindiessenzialenellecellulemuscolari.
Esistonoin2isoforme:
Citosoliche
Mitocondriali.
Semeiotica IIIanno BottossoStefano
11
SitrovanoinprossimitdellabandaMdellemiofibrille.
PerdosarelaCPKsimisuralaquantitdiNADPH,chesiformagrazieaquestereazioni.
CreatinaP+ADPATP+Creatina
ATP+GlucosioADP+Glucosio6P
Glucosio6P+NADP
+
6fosfogluconato+NADPH
SiinserisconograndiquantitdituttiireagentiinmodochesialaCPKlimitanteechequindilasuaquantit
regolilaquantitdiNADPHchesiforma.
Esisteintreisoformediverse,essendocompostadaduesubunit:
MMformatadaduesubunitMedquellamuscolare
MBformatadaunasubunitMeunaBedquellacardiaca
BBformatadaduesubunitBedquellacerebrale.
SipuvalutareiltotalechecomunquepocoutileepoisivalutalaCPKMB.ElevativaloridiBBsonoinvece
riscontratinellischemiacerebrale.Idiversiisoenzimisipossonodistinguereconlelettroforesisugel.
Idiversiisoenzimi,puressendopresenticomeabbiamovistoinuntessutoinparticolare,nonsonoesclusivi
ma sono solo prevalenti. Nel miocardio c la prevalenza di MB ma c comunque un po di MM. Nel
muscolo scheletrico, nellutero e nellaorta inoltre c anche un po di MB che quindi non esclusiva del
cuore. Non quindi una valutazione specifica come quella delle troponine. La sensibilit del 9899%, la
specificitdel9597%.Dipendepoidaivarimetodididosaggio:
Elettroforesi
Cromatografia
Immunoinibizione Separo i campioni in due e inserisco anticorpi antisubunit M in uno e
anticorpi antisubunit B nellaltro. Gli anticorpi antiM, per esempio, se c CPK MM la legano
completamente e quindi anche se inseriscono del substrato non funziona, se c CPK MB viene
legatasolounasubunitequindiconlosubstratohounareazione.Questometodomipermettedi
distinguerequindigliisoenzimisullabasedellafunzionalit.
LivellidiCPKpossonoessereleggermenteelevatiancheincondizionifisiologiche(alcontrariolatroponina
nonmaipresenteincircolo).Quandoaumentano:
DipocoBassivaloriPossonoessercidannimuscolari
DimoltoAltivaloriPossonoessercidannicardiaci.
C per una zona intermedia in cui i due casi si sovrappongono. Una volta si utilizzava come limite
linnalzamento del 6%. Inferiore al 6% era considerato infarto del muscolo scheletrico, superiore al 6%
infartodelmiocardio.ACattinarasiprendecomelimiteil10%.Sehocomerisultatounvaloreborderlinemi
convieneriprovaredopounpoditempo,magaristatounprelievoprecoceestavaancorasalendo.
LaCPKMBsiinnalzaprimadellaCPKtotaleedmoltoprecoce(45ore).
Esistono due sottotipi di CPK MB ma che non vengono ancora dosati. Si pensa che possano dare ulteriori
informazioni,soprattuttonelladiagnositardivadiIMA.
Ildosaggiodelletroponinepermettedirilevarelapresenzadiepisodidinecrosimiocardicaaldisottodelle
capacitdiriconoscimentodapartedeldosaggiodelleCPKMB.Oltreallamaggioresensibilitletroponine
sembrano inoltre conferire informazioni circa la prognosi. Elevati valori hanno infatti un potenziale
prognosticosfavorevole.Sifannocomunqueentrambe.
MIOGLOBINA
una proteina (basso peso molecolare <18KD) formata da ununica catena con un gruppo eme che gli
permette di legare lossigeno reversibilmente diventando ossimioglobina. Pu essere considerata una
proteina distoragedellossigenoesitrovatipicamente neimuscoli.unmarkerprecoce poichil picco
dopo 48 ore e rimane elevata per 1224 ore. Ha bassa specificit perch presente in tutti i muscoli e
quindidasolanoncipermettedifarediagnosi.
Esistonoaltrimarkerinfasedistudiocomeildosaggiodellacatenapesanteeleggeradellamiosina.
Semeiotica IIIanno BottossoStefano
12
PANCREAS ESOCRINO
La componente esocrina della ghiandola predominante (9799% del totale) e determina pertanto la
morfologia esterna e i principali caratteri organizzativa della ghiandola. La componente endocrina
costituitadacordoniepitelialiinframmezzatialpancreasesocrino,piconcentratinelcorpoenellacoda
dettiisolediLangerhans.
PANCREASESOCRINO
PANCREATITE
Processoinfiammatorioacaricodelpancreas.Sidistinguonoin
PancreatiteacutaProcessopatologicocaratterizzatodafenomenodiautodigestionedeitessuti
delpancreascausatodaisuoistessienzimidigestivi.
Pancreatite cronica Indica tutte le affezioni del pancreas a carattere cronico e fibrosante che
produconoundannopermanenteodisfunzionedellorgano.
Eziologiadellapancreatiteacuta
Malattiedelleviebiliaricomelitiasi,infezioni,anomaliecongenite(33%)
Alcolismocronico(20%)
Formemistealcolbiliari(15%)
Postoperatoria(10%)
Idiopatica(8%)
Traumi,assunzionedifarmaci,iperparatiroidismo(7%)
Ipertrigliceremia(6%)
Patologievascolari
Ostruzioneduodenale.
Glienzimiprodottinonraggiungonoilduodenoedagisconosulpancreasstesso:
LipasiSonoattivesuitrigliceridieaggredisconogliadipocitideterminandoareedisteatonecrosi,
persaponificazionedegliacidigrassiaoperadiionicalcio.
Tripsina e chimotripsina Determinano necrosi coagulative per azione proteolitica diretta e
mediata dallattivazione delle fosfolipasi, che distruggono le componenti fosfolipidiche delle
membrane.
Elastasi e collagenasi Sostanze ad azione vasoattiva responsabili della vasodilatazione, aumento
dellapermeabilitcapillare,ulteriorediffusioneenzimaticaequindisequestrodiliquidieshock.
Lazione proteasica attiva infine i fattori della coagulazione e della fibrinolisi, quali il fattore XII e
plasminogeno,provocandodisordinidellemostasi.
Esamidilaboratorio
Laumentonelsierodeglienzimipancreaticilunicodatodotatodiunacertaattendibilit.Inparticolare:
amilasiprodottada:
o PancreasAmilasiP
o ParatiroidiAmilasiS
o Anchefegato,intestinotenue,reniEliminataconleurine.
presente normalmente nel siero ma in condizioni di pancreatite acuta aumenta notevolmente.
Laumento precoce, raggiunge il picco in 2 giorni e si normalizza in 35 giorni. Poich il dosaggio
avvienevalutandolattivitdellenzimaviene datoinunit/litro. Ancheilivelliurinari(amilasuria)
sonoimportantialfinedelladiagnosidipancreatiteacuta.
Lipasi pancreatica Stacca gli acidi grassi dal glicerolo nei trigliceridi. C chi sostiene che la lipasi
sia pi specifica dellamilasi e che andrebbe quindi utilizzata con maggior frequenza. I livelli sierici
aumentano dopo quelli della amilasi (circa 2448 ore) e permangono elevati per un tempo
Semeiotica IIIanno BottossoStefano
13
superiore (710 giorni). Pertanto la lipasiemia pi utile per fare diagnosi tardiva di pancreatite
acuta.
TripsinaHaaltaspecificitesensibilitmauntestpocodiffuso.
ElastasiNondarisultatimiglioridellamisurazionedeilivellidiamilasielipasietripsina.Potrebbe
comunqueesserediaiutonelladiagnosidipancreatitecronica.
FosfolipasiA2Sipuavolteassociarealdosaggiodellamilasi.
TransaminasiPossonoessereelevateincasodipancreatiteacutamanonsonoaffidabiliperuna
diagnosi.Siinnalzanotipicamenteincondizionididannoepatico.
Essendouninfiammazionesiputrovare:
Leucocitosi
PCReVESelevate.
La parte pi importante per la diagnosi comunque la diagnosi strumentale (ecotomografia, tomografia,
risonanzamagnetica)enonillaboratorio.
Semeiotica IIIanno BottossoStefano
14
ANALISI DELLE FECI
Nellanalisidellefecisi:
Ricercasangueocculto
Ricercamarkersdiinfiammazione/proliferazionetumorale
Coprocoltura
Analisimicroscopica.
RICERCADISANGUEOCCULTONELLEFECI
Tra gli esami chimici, quello che riveste maggiore importanza la ricerca di sangue occulto, con il quale
possibile rilevare la presenza di tracce anche minime di sangue. Lesame viene eseguito su un campione
raccolto dopo che il paziente ha seguito una dieta a base di basso contenuto di carne; se risulta positivo,
indica un sanguinamento gastrointestinale cronico, segno di possibile ulcera, diverticolosi, sanguinamento
emorroidario, neoplasia (alcune forme tumorali possono creare piccole emorragie). I sanguinamenti
possono essere saltuari e non continui e quindi questo un limite perch ci sar sempre un margine di
incertezza.
La ricerca si effettua su un campione di feci del mattino, raccolte in un apposito contenitore. Con i vecchi
testadisposizione,neitregiorniprecedentilesameilpazientedovevaosservareunadietaprivadicarne,
pollame,pesce,brodo(checontengonoemoglobina).Conitestdiultimagenerazionenonpinecessario
poich si evidenzia direttamente lemoglobina umana. bene comunque evitare di prendere farmaci
antiinfiammatori (che potrebbero danneggiare la mucosa dello stomaco, con conseguente fuoriuscita di
sangue) e spazzolare i denti con delicatezza, per evitare la fuoriuscita di sangue dalle gengive. Vanno
raccoltitrecampionidifeciintrediversigiorni.
Coninuovitestlindividuazioneditipoimmunochimico:taleesamenoncomportarestrizionidietetiche,
consente la raccolta di un solo campione di feci e prevede unanalisi di laboratorio completamente
automatizzata.Lasogliadipositivitdeltestfissataa100ng/ml.
Esistonodiversitestcheindividuanocomponentidiverse:
GuaiacoIndividualemoglobinaintattaelemeintatto.
HPA Individua lemoglobina intatta, leme intatto e i metaboli delleme. Pu creare allarmismi
pernulla.
ImmunoIndividuasololemoglobinaintatta.
La ricerca di sangue occulto non pu sostituire gli esami endoscopici per lesatta diagnosi dellorigine del
sanguinamento,essendopossibilifalsipositiviefalsinegativi.
RICERCADIMARKERDIINFIAMMAZIONEEPROLIFERAZIONETUMORALE
Inuovitestperlaricercadimarkersnellefecisonoprincipalmentedue:
Ricerca della M2PK un isoenzima della piruvatochinasi, enzima chiave del metabolismo del
glucosio. Nella forma attiva gli enzimi sono tetrameri. Nella genesi di un tumore lisoenzima
tetramerosidecomponenellaformadimericamenoattivadettaM2PKchesitrovaspecificamente
nellecelluletumorali.UnvaloreelevatodiM2PKnellefecipuindicareuncarcinomadelcolono
lapresenzadiunamalattiainfiammatorianellintestino.
Laformatetramericahaaltaaffinitperilsuosubstrato(fosfoenolpiruvato)eportaallaformazione
dipiruvato.Quandonellaformadimericahabassaaffinit,cunaccumulodimetabolitiamonte
che favorisce la formazione di acidi nucleici, amminoacidi e fosfolipidi. Queste molecole sono
necessarieperunacellulainattivareplicazione.Ladimerizzazione(loswitch)indottonellecellule
tumoralidaoncoproteine.
Lasensibilitperladiagnosideltumorealcolonerettovariadal73al97%.quindibassaemolto
variabile,quindiiltestinfluenzatodalloperatore.Perladiagnosidipolipilasensibilitdiminuisce
ulteriormenteepiildiametrodelpolipodiminuiscepidiminuiscelasensibilit(mediadel40%).
Tale test, in via di sviluppo, pu essere utile quando associato allindagine strumentale del colon
retto(pancolonscopia).
Semeiotica IIIanno BottossoStefano
15
Ricerca della Calprotectina La calprotectina una proteina legante il calcio secreta
prevalentemente dai neutrofili e dai monociti ed costituita da due proteine (MRP8MRP14).C
una correlazione tra lespressione di queste proteine e gli adenocarcinomi nelluomo. In caso di
processi infiammatori o tumorali della mucosa intestinale il suo valore aumenta perch vengono
secrete elevate quantit di granulociti nel lume intestinale. Viene utilizzato in alcuni paesi per
linquadramento delle malattie infiammatorie dellintestino (Crohn, colite ulcerosa). I risultati
preliminaridellostudiosuggerisconocheladeterminazionedellacalprotectinafecalee'ingradodi
indicarequadriinfiammatoriinsoggetticonsintomigenericideltrattoenterico.
La ricerca della calprotectina sembra inoltre essere molto utile nel monitoraggio dei pazienti con
diagnosiaccertatadimalattiainfiammatoriacronicaintestinale,inquantocorrelaconlerecidivedi
talipatologie.
L'orientamentodiagnosticodelmedicopuesseresupportatodairisultatideltest''calprotectina'',
in grado quindi di indicare se nel lume intestinale presente un processo infiammatorio e, di
conseguenza,suggerireulterioriesamicomelacolonscopia.Ilsupportodiquestotestputrovare
particolare applicazione in et pediatrica, dove pi problematica la esecuzione di procedure
ancheparzialmenteinvasive.
Elevati livelli di MRP4/MRP14 sono stati riscontrati in numerosi siti di infiammazione e nei liquidi
extracellulari di pazienti interessati da differenti processi infiammatori. La concentrazione di
MRP4/MRP14 nel sangue aumenta nei pazienti con artrite reumatoide, fibrosi cistica, sclerosi
multipla,HIV.
COPROCOLTURA
La ricerca nel campione di feci di batteri eventualmente presenti permette lidentificazione dellagente
eziologico che causa determinate patologie. In particolare, nelle forme caratterizzate da diarrea viene
ricercata la presenza di enterobatteri, gruppo di microrganismo Gramnegativi produttori di endotossine
chehannocomeveicoloditrasmissioneacquaecibocontaminaticonmaterialefecale,edicuifannoparte
ibatterideigeneriSalmonella,Shigella,EscherichiaeKlebsiella.
Le due specie Salmonella Thypi e Parathypi sono vettori nelluomo della febbre tifoide che,
caratterizzata da febbre elevata, generalmente associata allingrossamento del fegato e della
milza e inoltre pu condurre a complicanze quali enteroemorragie (emorragie della mucosa
intestinale)eperforazioniintestinali.
I batteri del genere Shigella si riscontrano nelle feci di soggetti colpiti da colite acuta infettiva,
associata generalmente a rialzo febbrile. Nei casi pi gravi, possono provocare la comparsa di
lesioniulcerativesullasuperficiedelcolon.
La specie Escherichia Coli si rileva in vari forme diarroiche, come la cosiddetta diarrea del
viaggiatore, patologia che, dopo unincubazione che pu arrivare a 72 ore dal contagio, si
manifesta con un quadro clinico variabile da una lieve diarrea associata a crampi addominali e
scarsoonullorialzofebbrile,aunaformafulminantesimilealcolera.
IlgeneraKlebsiellalagenteeziologicoresponsabiledisindromidiarroicheacuteneibambinienei
soggettidebilitati.
Lindagineparassitologicavieneeseguitaalmicroscopioepuevidenziarelapresenzadi:
Ossiuri Vermi nematoidi biancastri di lunghezza da 3 a 10mm che vivono adesi alla mucosa
dellintestinocieco
TenieCestoidicherisiedononeldigiuno,lunghianchediversemetri
ProtozoiComequelliresponsabilidellamebiasi,tricomoniasiedellagiardiasi.
Sipuinoltrericercarenelcampionedifeci:
o CelluleepitelialiAumentanoinseguitoaprocessiflogisticicomeiltifoeenterite.
o EritrocitiVediricercasangueocculto;indicazionioriginesanguinamento.
o LeucocitiAumentanoinseguitoaprocessiflogisticicomelacoliteulcerosa,gastroenteriti
o Fibre muscolari Aumentano in seguito a processi patologici a carico del pancreas (ridotta
digestioneproteicadeglienzimipancreatici).
Semeiotica IIIanno BottossoStefano
16
o MucoAumentainseguitoaprocessiflogisticicometifo,dissenteria,coliti.
o AmidiPresentiinseguitoaprocessipatologiciacaricodelpancreas(ridottadigestionedeiglicidi
dapartedeglienzimipancreatici),diarrea.
o GrassiPresentiincasoprocessipatologiciacaricodelpancreas(ridottadigestionedapartedegli
enzimipancreatici),initteroostruttivoedepatite.
La steatorrea una condizione patologica caratterizzata da presenza di notevoli quantit di
sostanzegrassenondigeritenellefeci;siparladisteatorreaquandolaquantitdiquestesostanze
grasse indigerite supera i 6 grammi al giorno. Questa particolare patologia causata da malattie
che pregiudicano la normale capacit di assorbimento da parte dell'intestino (pancreatite cronica,
celiachia,morbodiCrohn.
Semeiotica IIIanno BottossoStefano
17
FEGATO
Il fegato la pi grossa ghiandola del corpo umano situata nella parte alta e destra delladdome, subito
sottoildiaframma.Cometuttigliorganiancheilfegatocostituitodanumerosecellulechiamateepatociti.
Ogniepatocitaviveinmedia150giorniedfortementeirrorato.Sicalcolainfatticheincondizionidiriposo
giungaalfegatocircaunlitroemezzodisanguealminuto.
Leprincipalifunzionidelfegatosono:
Interviene nel metabolismo dei glucidi fungendo da deposito di glicogeno che pu essere usato
comesorgentediglucosioplasmatico.Inoltrecontrolladirettamentelamobilizzazionedelglucosio
da questi depositi in base alle richieste dellorganismo. Ha quindi un ruolo fondamentale nella
modulazionedellaglicemia.
Interviene nella sintesi di acidi grassi (trigliceridi) come forme di deposito delle calorie assunte in
eccesso(allinternodelfegatovieneanchelasintesidelcolesterolo).
Distrugge e metabolizza i globuli rossi morti, recuperando il ferro legato allemoglobina e creando
metabolitichevengonoaggiuntiallabilecomepigmenti.
Fungedadepositodivitamineeferroedintervienenellorometabolismo
Metabolizzalalcoletilico
Interviene nel catabolismo delle proteine (produzione di ammoniaca ed urea), deaminando gli
amminoacidi in eccesso provenienti dalla loro digestione. Grazie a tale processo lo scheletro
carbonioso pu essere utilizzato a scopi energetici (gluconeogenesi) o depositato come riserva
dopoesserestatotrasformatoinlipidi.
Converte lacido lattico, un prodotto di rifiuto sintetizzato dai muscoli durante lattivit fisica
intensa,inglucosio.
Intervienenellasintesidiamminoacidinonessenziali(tranaminazione)edelleproteineplasmatiche
(tranne le immunoglobuline) come lalbumina ed i vari fattori ella coagulazione (fibrinogeno,
protrombina,fattoriV,VIII,IX,X)
Interviene nella detossificazione di scorie metaboliche o di tossine introdotte nellorganismo
tramite lalimentazione, linquinamento o i farmaci (rende questi composti idrosolubili, facilitando
lattivitescretoriadelrene).
Funzioneesocrinadiproduzioneedescrezionedibilecostituitaperlopidapigmentibiliari,acidi
biliari,colesterolo,fosfolipidi.
ESAMIDILABORATORIODIPRIMOLIVELLO
Inconsiderazionedellagrandevarietdifunzionisvoltedalfegatoedelfattochelarichiestadituttiitest
disponibilisarebbeonerosaperilpaziente(eperilsistemasanitarionazionale)edispersivaperladiagnosi,
lefunzionalitepaticavienevalutatatipicamenteconesamidiprimolivellochesono:
1. Bilirubina,totaleefrazionata
2. Enzimi(aminotransferasi,fosfatasialcalina,gammaglutamiltranspeptidasi)
3. Proteineplasmatiche(albumina)
4. Fattoridellacoagulazione.
BILIRUBINA
Labilirubinadiformaper80%dalladistruzionedeiglobulirossisenescentinelsistemareticoloendoteliale
e per il 20% dal catabolismo di emoproteine sieriche e dalleritropoiesi midollare inefficace (globuli rossi
alterati). Lemoglobina contenuta negli eritrociti viene catabolizzata, con recupero della componente
proteica e conversione delleme in biliverdina grazie allemeossidasi. La biliverdina viene a sua volta
trasformatainbilirubinagrazieadunenzimacitosolicodettobiliverdinareduttari.Quastabilirubinadetta
non coniugata o indiretta ed insolubile, quindi per essere trasportata allinterno del sangue deve
esserelegataallalbumina.Assiemeallalbumina,labilirubinanonconiugataraggiungeilfegatodoveviene
scisso il legame con lalbumina e viene internalizzata grazie alla presenza di una proteina vettrice epatica
chiamata ligandina (il deficit ereditario di questa proteina vettrice si manifesta con uniperbilirubinemia
Semeiotica IIIanno BottossoStefano
18
congenita benigna, sindrome di Gilbert). Nel fegato la bilirubina viene coniugata con il glucuronato
formandouncompostosolubileinacqua.Labilirubinacosconiugataresasolubileevienequindiescreta
dallepatocitanellabile(inmicellemistecongliacidibiliari)peressereriversatanelduodeno.Nelcolonla
bilirubina viene parzialmente trasformata da idrolasi batteriche in urobilinogeno. Successivamente si ha
lossidazione a urobilina. La bilirubina e i suoi derivati (stercobilinogeno) conferiscono alle feci il loro
caratteristicocoloremarrone.Lurobilinogenovieneinparteriassorbitoedespulsodaireni.
Labilirubinemiatotalenormalmente0.41mg/dl,quasituttainformanonconiugata(legataallalbumina).
La diretta si lega facilmente ai Sali di diazonio per formare composti colorati (reazione di van der Bergh
diretta)mentrelabilirubinaindirettasilegaaiSalididiazoniosolodopoliberazionedellalbuminatramite
solvente organico come letanolo (reazione di van der Bergh indiretta). La bilirubina non coniugata non
viene filtrata dal glomerulo in condizioni normali a causa del forte legame con lalbumina. Il bilirubina
coniugata,causalasuabuonasolubilitinacqua,vienefiltratadalglomeruloedincondizionidiaumentodi
livelli ematici da la tipica colorazione giallomarrone delle urine. Littero si rende evidenti quando la
bilirubinemiadi22.5mg/dl.
Una volta posta la diagnosi di ittero, essenziale stabilire se esso sia dovuto ad un accumulo di bilirubina
coniugata oppure non coniugata. Una facile prova diagnostica la presenza di bilirubina nelle urine. Essa
indica che liperbilirubunemia di tipo coniugato mentre la sua assenza suggerisce che littero sia dovuto
allabilirubinanonconiugatachenonpuesserefiltratadalglomerulo.
Causediittero:
Iperproduzionedibilirubina
Diminuitacaptazioneepatica
Ridottaconiugazioneepatica
Diminuitaescrezionenellabilepercauseepaticheedextraepatiche.
Sipuquindidividereitipidiitteroin:
Itteropreepatico(daemolisi)
Itteroepatocellulare
Itteropostepaticoodostruttivoocolestatico.
Bilirubinanonconiugata Bilirubinaconiugata Bilirubinuria
IPERPRODUZIONE
Emolisi Aumentata Normale 0
Eritropoiesiinefficace Aumentata Normale 0
DIFETTIDICAPTAZIONE
Farmaci (o Sindrome di
Gilbert)
Aumentata Normale 0
DIFETTIDICONIUGAZIONE
Difetti della glucuronil
transferasi
Aumentata Bassa 0
DIFETTIDIESCREZIONE
Ostruzione intraepatica
(sindromi familiari,
farmaci, ittero terzo
trimestre)
Ostruzione extraepatica
(calcoli, tumori, stenosi
dottibiliari)
Aumentata Aumentata +
PATOLOGIE
EPATOCELLULARI
Epatite (danni alla
captazione, coniugazione
edescrezione)
Aumentata Aumentata +
Semeiotica IIIanno BottossoStefano
19
Quindi:
Itteroemolitico(periperproduzione)Siha:
o Reticolocitosi
o Diminuzionedellaemoglobina
o ForteaumentodelleLDH(deiglobulirossi)
o Cunaumentodellabilirubinanonconiugata
Itterocolestatico(permancataescrezione)Siha:
o Aumentodelletransaminasi(ASTeALT)
o Forteaumentodellafosfolipasialcalina(ALP)
o AumentodelleLDH(menorispettoallitteroemolitico)
o AumentodelleGT
o Forteaumentodellabilirubinaconiugata.
ItteroepatocellulareSiha:
o Grandeaumentodelletransaminasi(ASTeALT)
o Aumentodellafosfolipasialcalina(diminoreentitrispettoalliterocolestatico)
o Aumentodellabilirubinaconiugata(menorispettoallitterocolestatico).
ENZIMI
Aspartatoaminotransferasi (AST) e alaninaaminotransferasi (ALT) Determinano, nellambito delle
reazionicuiprendonoparte,lospostamentodigruppiamminici.ASTeALTnonsitrovanosolonelfegato.
Una loro alterazione non significa quindi inequivocabilmente che esiste unepatopatia. Possono infatti
aumentareneltorrenteematicoanchein corsodilesionedialtritessuti,soprattuttoil tessutomuscolare.
Inparticolare,viunorganochepidituttipuliberarequestienzimi,ecioilcuore.Incasodiinfartodel
miocardio,lecellulemuscolaridelcuorevannoinnecrosirilasciandonelsangueletransaminasi.Anchese
pi raramente, un aumento delle transaminasi pu essere testimonainaza di patologia del tessuto
muscolare scheletrico, per esempio nel corso di miosite (infiammazione muscolare). Quindi per
linterpretazione corretta di un incremento delle transaminasi, estremamente importante una
valutazionecompletaedaccuratadelquadrocliniconellasuatotalit.
Esistono tuttavia alcuni dati che riconducono un aumento di queste transaminasi essenzialmente ad una
patologia epatica: infatti, in corso di infarto del miocardio si osserva un incremento delle transaminasi di
modestaentit(ivalorialmassimosiquadruplicano)edibrevedurata(pocopidi4872ore);viceversain
corso di epatopatia, lincremento di questi enzimi pu essere, anche se non obbligatoriamente, molto pi
elevato,raggiungendotalvoltavaloridi5001000U/leoltre,masoprattuttoapparediduratadecisamente
superiore. Questo avviene soprattutto quando vi sono lesioni epatiche acute e comunque solo in corso di
processidiunacertaidentit.
Infine esiste la possibilit di discriminare tra lesione epatica e lesione muscolare in presenza di un
incrementodelletransaminasi,dosandolattivitdiunaltroenzima,lacreatinfosfochinasi(CKP),cheviene
liberataincircoloinmisuranotevolesoloincorsodisofferenzamuscolare;incasodilesioneepatica,laAST
edALTrisulterannoelevateelaCKsarinvecenellanorma,mentreincasodinecrosimuscolare,saranno
elevaientrambi.
Valorinormali<25U/l
ValorilievementeaumentatiCirrosibiliareaccompagnatadaALPelevata
Valori210volteilnormaleEpatitenellamononucleosiCisarannoanticorpiantiEBV
EpatitecronicaattivaCisonovaloridelletransaminasifluttuanti
OstruzionedottibiliariintraoextraepaticiCancheALPelevata
Valori>20volteilnormaleEpatiteviraleSivannoaricercareglianticorpi
EpatitetossicaSicercatossicodipendenza.
LDH Il dosaggio nellLDH totale un indice non molto sensibile di sanno epatocellulare ( presente in
moltissimealtrecellule).Nellepatiteviraleacuta,nellacirrosi,nelcarcinomaepaticoenellemalattiedelle
vie biliari la concentrazioni ematica di LDH aumenta modestamente. Essendo presente anche nei globuli
rossi,quandocemolisiintravascolareaumentamoltodipi.
Semeiotica IIIanno BottossoStefano
20
Enzimiindicatoridicolestasi:
Fosfatasi alcalina Le fosfatasi sono una classe di enzimi idrolasi che catalizzano la rimozione di
gruppi fosfato, catalizzano cio reazioni di de fosforilazione. Sono note quattro forme
isoenzimatichedellafosfatasialcalina(ALP):
o Epatica
o Ossea
o Intestinale
o Pancreatica.
Caratterizzateciascunadadiversamobilitelettroforeticaedistribuzionetissutale.Reni,leucocitie
placentarappresentanoaltrefontiricchedifosfatasialcalina.
In genere elevati livelli di ALP si trovano in cellule in fase di attiva proliferazione o con attivo
metabolismo 8epatociti, cellule epiteliali, biliari, osteoblasti, cellule epiteliali intestinali). Lattivit
dellaALPaumentanelsieroinogniformadiostruzionedelleviebiliari,siadinaturameccanicache
non.Sembrachelaumentodipendadaunaaumentatasintesidapartedellecelluleepitelialibiliari
piuttostochedaunrigurgitosecondarioadostruzione.
Gammaglutamiltranspeptidasi (GT) Appartiene alla classe delle transferasi e catalizza la
reazione di transpeptidazione con formazione di un dipeptide contenente lamminoacido
trasportato. Si trova in grande quantit nel fegato e nellepitelio tubulare renale. Per la diagnosi
dellemalattieepaticheunenzimapocospecificoenondapiinformazionedelleAST,ALTeALP.
Tuttavia in presenza di un aumento delle ALP di natura dubbia, un aumento delle gammaGT
confermalorigineepatica.
ALBUMINA
Il fegato sintetizza 12g di albumina al giorno. Il contenuto totale di 300g di cui il 60% nel pool
extravascolare ed il 40% in quello intravascolare. Le funzioni dellalbumina sono il mantenimento della
pressione oncotica ed il trasporto di numerose sotanze (bilirubina, acidi grassi liberi, ormoni tiroidei,
farmaci,ecc)
Valorinormali45g/dl
Seivaloriscendonosottodi2.5g/dl comenella cirrosiepatica (maanche nellasindrome nefrosicae nelle
enteropatie proteinodisperdenti) si ha la formazione dellascite causata da una riduzione della pressione
oncoticamaanchedaaltrimeccanismi(tracuiaumentodellapressioneportale).
FATTORIDELLACOAGULAZIONE
Fibrinogeno In caso di epatopatie croniche si pu verificare una ridotta quantit di fibrinogeno
plasmaticoconconseguentealterazionedellacoagulazione.
Trombina Prodotta dal fegato, circola nel sangue come protrombina. La formazione dipende dalla
vitamina K. Il tempo di protrombina (PT) il periodo di tempo, in secondi, necessario affinch una carta
quantitdiplasmacoaguliquandomessoincontattocontromboplastinaeioniCa
2+
a37C.Lamisurazione
seriatadelPTpuessereutilizzataperdistingueretracolestasiemalattiaepatocellularegrave.IlPTviene
misuratodoposomministrazionedivitaminaK,carentenellacolestasiperridottoassorbimentointestinale.
SI pensa alla colestasi se il PT normale dopo somministrazione di vitamina K, ad una patologia
epatocelluaresenonnormale.
ESAMIDILABORATORIODISECONDOLIVELLO
Gliesamimenoimportantichesipossonofaresulfegatosono:
1. Acidibiliari
2. Urea
3. Ioniammonio.
ACIDIBILIARI
Semeiotica IIIanno BottossoStefano
21
Gliacidibiliaricontengono24atomidicarbonio(strutturasimilealcolesterolo),dueotregruppiossidrilici
opposti ai metilici ed una catena laterale che termina con un gruppo carbossilico. I gruppi OH giacciono
sopra il piano degli anelli, i gruppi CH
3
sotto. Ci conferisce polarit alla faccia con gli OH e no polarit a
quella con i CH
3
. Sono quindi antipatici e possono agire da emulsionanti nellintestino e permettere la
degradazione degli acidi grassi da parte degli enzimi digestivi pancreatici. Gli acidi biliari (acido colico e
desossicolico)vengonoprodotticoniugaticonunamolecoladiglicinaotaurinadiventandoSalibiliari.ISali
biliari comprendono lacido glicocolico, glicochenodesossicolico, taurocolico, taurochenodesossicolico. La
presenza di taurina o glicina determinano la presenza di un gruppo carbossilico con un pKa inferiore
(glicina)oungrupposolfato(taurina),completamenteionizzatiapHfisiologico.Perquestacaratteristica,i
Salibiliarisonopimarcatamenteamfipaticidegliacidibiliari.
Ibatteripresentinellintestinopossonorimuoverelaglicinaelataurina,riformandogliacidibiliari.Inoltre,
possono rimuovere un gruppo OH dagli acidi biliari primari, formando degli acidi biliari detti secondari
(acidodesossicolicoapartiredallacidocolicoelitocolicoapartiredallacidochenodesossicolico).
Dalpunto di vistapratico,lincrementodella concentrazione diacidibiliariadigiunopotrebbeindicareun
alteratouptakeosecrezioneepaticaequindiesserelaprovadisofferenzaepatica.Misurazioniserialedegli
acidibiliaripossonoessereutilipermonitorarepazienticonsospettaoprovatasofferenzaepatica.
UREAIONIAMMONIO
Lureaderivadalcatabolismoproteico.Lureaprodottadalfegatoentranellacircolazionesistemicaedin
gran parte escreta dal rene. Circa il 25% passa nellintestino dove convertita, ad opera di una ureasi
batterica, in ammoniaca. Lurea viene anche prodotta nellintestino per deaminazione batterica degli
amminoacidi derivati dalla dieta. Lammoniaca quindi riassorbita e riportata al fegato dove viene
riconvertitainurea.
Valorinormali1150mg/dl
Nelle gravi epatopatie (compromissione di pi del 90% del parenchima) si ha la riduzione dei livelli
plasmaticidiureaeconseguenteiperammoniemia.
DIAGNOSTICAMOLECOLAREPERLINFEZIONEDAVIRUSDELLEPATITEC
Conmetodimolecolarisipuidentificare,quantificareegenotipizzareilvirusdellepatiteC.
Le infezioni da HCV sono responsabili del 90% delle epatite nonA e nonB. Il 2030% delle infezioni acute
diventacronciaconcomplicazioniqualilacirrosie/oilcarcinomaepatocellulare.
Il 3% della popolazione mondiale possiede anticorpi antiHCV. Il virus dellHCV stato scoperto
dallidentificazionedelsuoRNA.Nonesistonosistemicolturaliperesaminarlo.
LHCVpuinfettareilinfocitiealbergareneilinfocitiB.Causaquindi nel25% deipazienti HCVpositivi nei
paesioccidentalicrioglobulinemia.SipensachesiaresponsabileanchedellinfomanonHodgkin.
un virus ad RNA che codifica per una sola poliproteina che viene processata per dare origine a proteine
strutturalienonstrutturali.Cisono10principalisottotipi.
PerreplicarsilacatenadiRNAapolaritpositivavienecopiatainmoltecateneadRNAapolaritnegativa.
Da esse poi si genera il filamento a polarit positiva. Il numero di catene di RNA a polarit negativa
indicativodellostatodireplicazionedelvirus.
LadiagnosidiHCVsierologica,malaricercadianticorpianitHCVpresentaalcunelimitazioni:
Nonpermettediaccertareselinfezioneinatto
In alcuni casi di infezione acuta non si rilevano anticorpi specifici e la siero conversione avviene
anchedopo6mesi.
Perrisolverequestiproblemisiricorreaimetodimolecolari:
Test qualitativo utilizzato per confermare linfezione in atto. Il test diventa positivo dopo 12
settimane dal contagio. Utilizzato nei centri trasfusionali per la ricerca di routine. Il principale
metodoRTPCR.
Test quantitativo impiegato per monitorare landamento della malattia e determinare
lefficaciadellaterapia.SiutilizzaRTPCRRealTime,competitiveRTPCR.
Semeiotica IIIanno BottossoStefano
22
Genotipizzazione La conoscenza dei sottotipi riveste importanza clinica. Alcuni rispondono
meglioallaterapiachealtri.IprincipalimetodisonoPCRRFLP,sequenziamento,dotplot.
PCR
LaPCRconsistenellamplificareunpiccoloframmentodiDNAperpoipoterloindividuare.
SipartedaunadoppiofilamentodiDNAchemantenutointegrodadeipontiadH.Perprimacosaquindi
siseparanoiduefilamenti(denaturazione)aumentandolatemperaturafinoa9496C.
Per amplificare una regioni ci vogliono dei primers, frammenti di DNA complementare a delle regioni del
DNAchesivuoleamplificare.Siinserisconoadunatemperaturadicirca60C.
A questo punto entra in gioco la DNA polimerasi DNAdipendente che si attacca ai primers e li allunga in
direzione 53. Lavora ad una temperatura di 72C. Questa tecnica possibile solo grazie alla scoperta di
DNA polimerasi nei batteri termofilici che resistono a queste temperatura (quella umana lavora a 37C
ovviamente).
AquestopuntodihadinuovodelDNAadoppiofilamentoesiriniziailciclo.Allafinedelterzociclosisono
formati dei frammenti di DNA che vogliamo cercare della lunghezza giusta (target DNA). Ad ogni ciclo
successivosiaumentailnumerodiquestiframmenti.
PervedereilDNAsiaggiungedelcolorante(etiliobromuro)chesiintercalatralebasi.Sifaquindicorrerei
frammentiinungelinuncampoelettricoemigranoversoilpolopositivoperchlebasisononegative.Si
dividono quindi per lunghezza. In questi casi si effettua sempre un controllo negativo inserendo tutti i
componenti per fare la PCR ma non il DNA, perch in laboratorio, aprendo le provette si possono fare
areosoldiDNAchefinisconoinaltreprovettedandodeifalsipositivi.
EssendounvirusaRNAsiutilizzaunatrascrittasiinversa(simileaquelladellHIV)chelotrasformaincDNA.
PeramplificareunmRNAsipuutilizzareunoligodTchesiattaccaallacodadipoliAcomeprimers.Peril
virusnonsipufareesiutilizzanoquindi:
Esamericasuali
Oligosequenzaspecifici.
Lareazioneavvienea37C.
statocreatounenzimachefunzionasiadatrascrittasiinversachedaDNApolimerasi.Quandosiaumenta
la temperatura da 37 a 94 cambia la sua azione. In questo modo si risparmia tempo e di diminuiscono i
rischidicontaminazione.
Conquestatecnicapossiamovedereseconoilvirus.Inrealtconilcoloredellebandesipuvederese
c pi o meno DNA ma dipende a che punto della reazione di polimerizzazione ho fermato (se nella fase
logaritmicaonellafasediplateau).
PCRREALTIME
VienefattadaunamacchinacheuniscelaPCR(sistemadiamplificazione)aisistemidirilevazionedelDNA
amplificato. Si aggiunge, oltre alle altre molecole utili per la PCR, anche una sonda che emette segnali
luminosi che la macchina in grado di individuare. La sonda presenta un frammento di DNA che si lega
allinternodelDNAamplificatoeduemolecoleadessolegate:
ReporterEmettelafluorescenza
Quencher(oinibitore)Inibiscelareporterquandoleduemolecolesonovicine.
Lazione della polimerasi scalza il frammento e divide in questo modo le due molecole. La molecola
reporter pu emettere la fluorescenza. Lintensit della fluorescenza quindi proporzionale al DNA
prodotto.
In una PCR si ha inizialmente una fase di latenza in cui non c amplificazione, una seconda fase con
andamento lineare. Quando poi lefficienza cala si ha il plateau. I cicli passano ma le molecole non
aumentano. Bisogna quindi tener presente lefficienza (E). Il numero di frammenti quindi uguale ai
frammentiinizialiper1pilefficienzachevariada0a1[N=N
0
(1+E)].
La macchina valuta la fluorescenza fin da subito ma non vede nulla. Dopo unpo la fluorescenza aumenta
conunaandamentoabbastanzarettilineofinchenonraggiungeilplateau.
Si pu far valutare alla macchina a quale ciclo della PCR la fluorescenza supera un valore soglia. In questo
modo si possono valutare le quantit di DNA iniziale. Pi molecole cerano inizialmente, prima la
Semeiotica IIIanno BottossoStefano
23
fluorescenza superer il livello soglia. una quantit relativa ma che pu anche portare a dei numeri
assoluti.
Cambiando i primer, si modifica poi lobiettivo del test. Se si inserisce un primer contro lRNA positivo
possiamocalcolarequantovirusc,mentremettendoprimercontroRNAnegativosicalcolalaquantitdi
virusinattivareplicazione.
Uninconvenientediquestatecnicailfattochemoltocostosaperchlesondemarcatecostanomolto.
DOTBLOT
untestutileperlagenotipizzazionedelvirusequindicapirediqualedei10sottotipiilvirus.
I diversi genotipi sono determinati da sequenze particolari in particolari porzioni di DNA. Il metodo pi
sempliceemenocostosopergenotipizzareildotblot(laltrosarebbeilsequenziamento).
Si prende un piccolo oligonucleotide complementare per la porzione di DNA di un genotipo. Questo si
legher alla sua sequenza complementare se il virus di quel genotipo. Devo quindi dividere prima il
campione in 10 parti ed in ogni provetta inserisco loligonucleotide per un diverso genotipo. I frammenti
sono fissati ad un supporto solito. Prima di inserire il DNA si marca con fluoro cromi o con molecole
radioattive. Nella provetta con loligonucleotide fisso inserisco il DNA virale. Faccio un lavaggio e osservo
quantoDNArimastofissandoessendostatoprecedentementemarcato.
Cipossonoesserecampionipiomenonegativi.dovutoa:
AspettitecniciLareazionepufunzionarepiomenobene
Aspetti biologici Ci possono essere pi genotipi nellinfezione. Non comunque frequente. In
questo caso comunque non possono dire quanto ce n per ogni genotipo ma posso dire solo il
totaledelvirus.
LIPOPROTEINEPLASMATICHE
Ilcolesterolouncomponentestrutturaledellemembraneplasmatichedovenemodulalafluidit.Inoltre
ilprecursoredegliacidibiliari,degliormonisteroideiedellavitaminaD.
Ilcolesterolointrodotto:
Dalladieta
Sintetizzatodatessutiextraepatici
Sintetizzatoexnovodalfegato.
poiridottograziea:
Secrezionedilipoproteine
Colesterololiberonellabile
Trasformatoinacidiesalibiliari.
Leapolipoproteinehannovariefunzionitracui:
Fungeredasitidiriconoscimentoperrecettoripresentisullemembranecellulari
Fungeredaattivatoriocoenzimiperenzimicoinvoltinelmetabolismodellelipoproteine.
Leapolipoproteinesonoformateda:
o ComponenteproteicaApoproteineSonodi5classidallaAallaE.
o Componenteesternaformatadafosfolipidiequalchemolecoladicolesterolononesterificato
o Componenteinternalipidicaformatadatrigliceridiecolesterolo.
CHILOMICRONI
I grassi assunti con la dieta vengono assorbiti ed organizzati in chilomicroni che vengono messi in circolo.
Sonoperlopiformatidatrigliceridi conunapiccolaporzionedicolesterolo. Incircoloacquisisconodalle
HDLleapoproteineAPOC2,APOEeAPOB48.LaAPOC2serveadattivarelalipoproteinalipasichescinde
ichilomicroniprendendoitrigliceridicheservirannoaltessuto(percreareenergiasesitrattadelmuscolo).
Si formano quindi delle rimanenze di chilomicroni che sono ricchi in colesterolo e poveri in trigliceridi.
LAPOE invece necessaria per luptake epatico. LAPOB48 invece necessaria per lassemblamento del
chilomicrone.
VLDLELDL
Semeiotica IIIanno BottossoStefano
24
Le VLDL sono sintetizzate dal fegato. In circolo prendono dalle HDL le apoproteine APOC2, APOE e APO
B100 (serve per lassemblaggio). Le VLDL sono ricche in trigliceridi e povere in colesterolo ma con una
differenzaminorerispettoaichilomicroni(lequantitditrigliceridiecolesterolononsonocosdiverse).In
periferiavengonotrasformateinIDL(adensitintermedia)scambiandotrigliceridiecolesteroloconleHDL.
Le IDL vengono poi trasformate in LDL cedendo APOC2 e APOE alle HDL. A questo punto hanno un alto
contenutodicolesteroloeunbassocontenutoditrigliceridi.Possonoquindidepositarecolesteroloalivello
deivasi.IlvaloredelleLVLdirettamenteproporzionalealrischiodimalattiecardiovascolari.
HDL
LeHDLhannoleapoproteineAPOE,APOCeAPOA.Sonoimportantiperchprendonoilcolesterolodalla
periferiaeloportanoalfegato.Questomeccanismovienedettotrasportoinversodelcolesterolo.Ilvalore
delleHDLquindiinversamenteproporzionalealrischiodimalattiecardiovascolari.
MECCANISMODIFORMAZIONEDELLAPLACCA
In presenza di fattori proaterosclerotici i macrofagi migrano maggiormente dal lume allinterno della
parete del vaso. Iniziano a togliere colesterolo alle LDL. A causa del troppo colesterolo non riescono a
smaltirloediventanocelluleschiumose.Inizianoadaccumularsileunesullealtre.
Riescono a prendere il colesterolo dalle LDLossidate. Bisognerebbe cercare solo quelle ma non si fa e si
cercasoloilvalorediLDLtotale.
ESAMIDILABORATORIO
Lindagine pi richiesta in laboratorio la valutazione del colesterolo plasmatico (c per un errore
dell8%). Si consiglia un digiuno preesame si 12 ore anche se non strettamente necessario perch il
colesterolo non varia in correlazione al cibo a breve termine. importante invece il digiuno se lesame si
associaadaltricomelaglicemia.Ivalorinormalisono<200mg/dl.Inrealtdipendedalvaloremediodella
popolazione locale. In Italia si utilizza spesso come valore soglia 220 mg/dl. La correlazione tra
colesterolemiatotaleerischiocardiovascolarecontinuaeprogressivaepercinonesisteunvaloresoglia
scevrodarischi.
La misurazione del colesteroloHDL si ottiene dopo precipitazione delle lipoproteine contenenti APOB e
dosaggio del colesterolo nel sopranatante (HDL). I valori desiderabili sono >40mg/dl. utile anche il
rapportotracolesteroloHDLeilcolesterolototalechedeveessereinferiorea5.
DisponendodeivaloridicolesterolototaleecolesteroloHDLetrigliceridisipucalcolareilcolesteroloLDL
con la formula di Frieewald: II = Colcstcrolo totolc -EI -
I0
S
, . I valori di LDL devono essere
inferioria160mg/dl.
I trigliceridi plasmatici vengono misurati con metodi enzimaticicolorimetrici. La variabilit biologica della
trigliceremia impone un pi attento rispetto delle condizioni preanalitiche: il campione va prelevato al
mattino dopo 1214 ore di digiuno. La conservazione del campione non deve superare i 4 giorni al fine di
evitare lidrolisi spontanea. I valori desiderabili sono inferiori di 200mg/dl. Lipertrigliceremia viene
considerataunfattoredirischioperlosviluppodicardiopatiaischemica.
Semeiotica IIIanno BottossoStefano
25
DIABETE
Ildiabeteuncomplessodisordinedelmetabolismodeicarboidraticaratterizzatoda:
Iperglicemia
Glicosuria
Complicazioni cliniche Aterosclerosi, nefropatia, neuropatia, retinopatia Si manifestano dopo
alcuniannidimalattia.
Lacausa:
OundifettodisecrezioniinsulinicaDiabeteditipoIogiovanile
OundifettodiazioneinsulinicaDiabeteditipoII(sonoil9095%deidiabetici).
Ounacombinazionedelledue.
Esiste inoltre un diabete detto gestazionale un normale diabete che compare in gravidanza e che si
normalizza dopo il parto. Pu per attivare una situazione di prediabete preesistente e quindi non
scomparire.Liperglicemiadurantelagravidanzacausa:
Uncrisiipoglicemicadelbambinodopoilpartoperchsieraabituatoalivellielevatiinutero.
Macrosomia.
MISURAZIONEDELLAGLICEMIA
Prelievo del campione Siero o plasma dovrebbero essere separati dai costituenti cellulari
immediatamente, se possibile, e non pi tardi di unora, prelevando il campione di sangue. Il sangue pu
essereconservatofinoa24oredopoaveraggiuntolinibitoredellaglicolisi(NaF,KF).
SieffettuapoiiltestdellesochinasiincuisimisuralaquantitdiNADPHchevieneprodottadalleseguenti
reazioni:
0lucosio + AIP
HK
--0lucosio6P + AP
0lucosio6P +NAP
u6PH
-----0luconoto6P + NAPE + E
+
LaquantitdiNADPHdirettamenteproporzionaleallaquantitdiglucosioiniziale.
Ivaloriadigiuno(dopounanottequindi8ore,meglio12[quindiimportantefareiltestalmattinoperch
durante la notte il consumo basale]) devono essere inferiori a 100mg/dl. Il valore soglia da noi
110mg/dl. Valori tra 100 e 125 mg/dl indicano una condizione di prediabete, mentre valori maggiori di
126mg/dlindicanoildiabeteveroeproprio.
Se i valori indicano uno stadio intermedio si pu fare il test OGTT (Oral Glucose Tollerance Test). Si fa
ingerire75gdiglucosioesivalutalacineticaneltempo.Normalmentesifasolounamisurazionedopodue
ore.Unvaloreinferiorea140mg/dlnormale,unvaloretra140e199mg/dlindicailprediabete,mentre
unvaloremaggioreougualea200mg/dlindicaildiabete.
CRITERIPERLADIAGNOSIDIDIABETE
1. Glicemiaadigiunomaggioredi126mg/dl
2. Sintomidiiperglicemia(poliuria,polidipsia,)evaloricasualidiglucosiomaggioridi200mg/dl.
3. OGTTdopodueoremaggioredi200mg/dl.
Perladiagnosididiabetegestazionalesiutilizzanoaltricriteri.SifaunOGTTcon50gesifalamisurazione
dopo 1 ora. Il valore deve essere inferiore a 140mg/dl. una sorta di pretest. Se positivo si fa il test
dellOGTTcon100gdiglucosioesivalutalaglicemiadopotempipilunghi.
GLICOSURIA
Misura la quantit di glucosio nelle urine solitamente rapportata nelle 24 ore. Se il glucosio plasmatico
supera180mg/dlsuperailvaloresogliadiriassorbimentotubulareequindineritroviamonelleurine.Iltest
sieffettua constrisceche devonoessereimbevutenellurina. Hannouna buonaapprossimazioneesifa 7
voltealgiornoinmododacreareunacurvagiornaliera.
Semeiotica IIIanno BottossoStefano
26
INSULINEMIA
importante soprattutto nelle prime fasi per vedere di che tipo di diabete si tratta. Si effettua sia il
dosaggiobasalesiailvaloredopounostimolo.
SelinsulinemiaridottasitrattadiundiabeteditipoI.
Il diabete di tipo II inizialmente presenta uninsulinemia elevata perch le cellule del pancreas tentano di
compensarelamancataazionedellinsulina.Conilpassaredeglianniilivellidiminuisconoperchlecellule
betadelpancreassiesauriscono.
EMOGLOBINAGLICOSILATA
untestutileperilcontrollodellandamentodellaterapia.Lemoglobinanelladultodiduetipi:
HbA
2
Presentaduesubuniteduepocorappresentata
HbA
1
Presenta due subunit e due la pi rappresentata. La catena pu legarsi con il
gruppoaminicoadiversizuccheri.Sipossonoquindidistinguerevarisottotipi:
o HbA
1
a
1
o HbA
1
a
2
o HbA
1
b
o HbA
1
cSilegaalglucosio.
Lareazione:0lucosio + Eb - olJimmino (instobilc) - cbctoommino (stobilc).
Laquantitdiintermedioinstabile(68%fisiologicamente)variapiuttostorapidamenteconvariazionidella
glicemia. La quantit dellintermedio stabile si forma solo dopo esposizione ad alte concentrazioni di
glucosioperlunghiperiodi(settimane,mesi).
La forma stabile rappresenta un indice dei livelli di glicemia nei tre mesi precedenti il test. Si pu quindi
valutarequantolaterapiafunziona.
Ivalorinormalisonoinferioria6%6%dellaHbA
1
cglicosilata.
Semeiotica IIIanno BottossoStefano
27
ELEMENTI DI EMATOLOGIA DI LABORATORIO
CONTAGLOBULIMULTIPARAMETRICI
unostrumentochepermettedicontareiglobulirossievalutareanchealtriparametrifisici.Utilizza:
Impedenziometria MisurailvolumecellulareLa doppiamembranalipidicadellecellule agisce
daisolantedelcampoelettrico,opponendosialpassaggiodicorrenteabassafrequenzachefluisce
in modo continuo. Laumento di resistenza che si verifica al passaggio di ogni cellula attraverso
lapertura del campo elettrico provoca una rispettiva diminuzione di voltaggio. La variazione di
voltaggio viene registrata dal circuito elettrico sotto forma di impulso, la cui ampiezza
direttamenteproporzionalealvolumedellacellulachelohaprodotto.
Conduttivit Misura lopacit cellulare La conduttivit una misurazione ottenuta applicando
sulle cellule una corrente ad alta frequenza (23MHz) che consente alla corrente elettrica di
attraversare la cellula. Il segnale che attraversa e oltrepassa la cellula legato alla resistenza
oppostadalcontenutointernodellacellulaalpassaggiodellacorrente.Laquantitdicorrenteche
oltrepassalacellulavienetrasformatamatematicamenteperdepurarladallacomponentevolume,
ottenendocoslamisuradiopacit.Lamisuradiopacitulteriormenteconvertitainconduttivit
chevienerappresentatasulcitogramma.Laconduttivitconsentedidifferenziarecelluledivolume
similemacondiversacomposizioneestrutturainterna(cidaunideadellacomplessitcellulare).
Scatter di luce laser Misura la granularit cellulare Un raggio monocromatico di luce laser
colpisce le cellule. Un rilevatore consente di valutare la luce diffratta dalle cellule, direttamente
proporzionaleallalorogranulariteallastrutturadellamembranacellulare.Alsegnaledilucelaser
diffratto viene sottratto matematicamente il volume totale della cellula calcolato con
limpedenziometria, in modo che la misura di luce laser sia esclusivamente legata alla sua
granulariteallastrutturadellamembranacellulare.
Valutazionedeiparametrideiglobulirossi:
NumeroUomo4.56milioni/l.Donna45milioni/l.
EmatocritoSicalcoladalprodottodelnumerodeiglobulirossiperilvolumecorpuscolaremedio.
I valori normali sono 4050% nelluomo e 3646% nella donna. Aumenta fisiologicamente con la
disidratazione e con lipossia da alta montagna. Per doparsi si usava iniettarsi EPO esogena. La
nuovamodoinvecequelladiinserireDNAdiEPOinmodochelaproteinacreatasiaendogenae
quindiirriconoscibiledaltestantidoping.
Volume corpuscolare medio (MCV) Volume medio di un globulo rosso ed espresso in
femptolitri(fl).Valorinormalisonoconsideratitra80e94fl.SiparladimicrocitosiquandoMCV
inferiorea60fl,macrocitosiquandosuperiorea120fl.Siusanounpodistantidaivalorinoramli
perchcipossonoesseredellavariazionedivolumedialcuniglobulirossi.
RDW (RedCell Distribution Width o ampiezza della distribuzione eritrocitaria) misura il grado di
anisocitosi Coefficiente di variazione Deviazione standard della distribuzione dei volumi
eritrocitari/MCV.Ivalorinormalisonocompresitra11.5e14.5.
I contaglobuli possono anche valutare, tramite le misure di scattering, la concentrazione di Hb (HCHM>
Mean Hemoglobin Corpuscolar Concentration). Dal rapporto tra la deviazione standard della distribuzione
ed il valore medio di HCHM si ottiene lindice di anisocromia (HDW> Hemoglobin Distributione Width). Il
metodo elettivo per la misurazione dellHb basato sulla misurazione spettrofotometrica dellassorbanza
dellemolisato di un volume noto di campione. I valori normali sono 13.717g/dl nel maschio 12.516g/dl
nelladonna.
INDICIERITROCITARI
SonodettiindicieritrocitariperchvengonocalcolatienonmisuratiesonoMCHCeMHC.
Semeiotica IIIanno BottossoStefano
28
MCHCoconcentrazionecorpuscolaremediadiHbSiottienedalrapportotralaconcentrazione
diHb/dlelematocrito.Ivalorinormalisonocompresitra32e36%.DifattoHCHMeMCHCsono
uguali tranne per il motivo che il primo misurato, il secondo calcolato da altri parametri
misurati.
MHC o Hb corpuscolare media Contenuto medio (massa) di emoglobina per globulo rosso,
espresso in picogrammi e viene calcolato dal rapporto tra il valore della concentrazione di Hb e il
numerodiglobulirossi/mm
3
.Ivalorinormalisonocompresitra26e32picogrammi.
ANALISIPOPOLAZIONIERITROCITARIE
Inserendoinungraficoincuiinascissacladensit(concentrazionediHb)einordinatailvolumeiglobuli
rossisiindividuanotrepopolazioni:
NormocitiVolumetra60e120fl.Densittra28e41g/dlHannounavitamediadi60giorni.
Sono incapaci di sintesi proteica e non avendo mitocondri non possono trarre energia
dallossidazionedegliacidigrassielunicafontediNADPHderivadalloshuntdellesosomonofofato
poichilciclodiKrebsnonpuavereluogo.
ReticolocitioneocitiSonoiprecursorideiglobulirossierappresentanocircalo0.52%deiglobuli
rossi totali. Contengono ancora mitocondri o loro frammenti e residui di sostanza ribosomiale. Si
riconoscono con al colorazione di blu di metilene che provoca la precipitazione del materiale
ribosomialesottoformadiunfinereticolocoloratodacuiderivailloronome.Invecchiandodanno
origineainormociti.
GerocitiosferocitiSonoinormocitiinvecchiatiehannounvolumeinferiore.
ERITROPOIETINA
La produzione dei globuli rossi continua ed regolata dal livello di ossigenazione dei tessuti. Lipossia a
livello del rene induce la secrezione delleritropoietina (dalle cellule iuxtaglomerulari del rene). Il dosaggio
delleritropoietina (Epo) pu essere eseguito tramite RIA od ELISA. La concentrazione di Epo diminuisce in
modo inversamente proporzionale allematocrito. Nellinsufficienza renale cronica si pu osservare una
diminuitaproduzionediEpo.
METABOLISMODELFERRO
Il ferro un elemento indispensabile per formare lHb, la mioglobina, il citocromo c, ecc Il ferro libero
tossico e per questo viene immagazzinato legato a proteine. Le miglior fonti alimentari di ferro sono il
fegato, la carne e il pesce. Il duodeno la sede principale di assorbimento del ferro. Nelle cellule della
mucosa intestinale il ferro viene immagazzinato coniugato alla ferritina e poi trasportato verso il polo
vascolaredellacellulaperesserelegatoallaproteinavettricetransferrina.
FerritinaProteinaglobularechesitrovaprincipalmentenelfegatoechepucontenerepidi2500ioni
diferroinunastrutturaananogabbiecompostada24identichesubunitcompostedaduesubunitHeL.
Allinterno della struttura a pori della ferritina gli ioni ferro rimangono intrappolati e formano il minerale
ferridrite insieme a fosfati e ioni idrossido. Si ritiene che la subunit H sia coinvolta nel caricamento del
ferromentrelasubunitLsiacoinvoltanellaformazioneestabilizzazionedelferrointernoalcomplesso.La
ferritina circolante si trova in concentrazioni molto basse rispetto alla ferritina presente nei tessuti. In
assenzadiprocessiinfiammatori,ditumori,dipatologieepatiche(chepossonoinnalzareilivellisiericidella
ferritina)taleproteinaconsiderataunbuonindicatoredelleriservediferrodeitessuti.Laconcentrazione
di ferritina nel siero strettamente correlata con la quantit di ferritina intracellulare che a sua volta
prodottainfunzionedeilivellidiferrointracellulare.
Transferrina Essendo insolubile nel plasma, il ferro pu circolare a livello plasmatico solo legato alla
proteina transferrina, la quale, una volta legato il ferro, pu legarsi ai recettori per la transferrina (TfR)
presentisullesuperficicellulari.UnavoltalegatialTfR,latransferrinavieneinternalizzata,ilferroseparato
ed utilizzato dalla cellula mentre la transferrina viene riportata in superficie e rilasciata nel plasma.
sintetizzata dal fegato con una velocit che inversamente proporzionale alle scorte di ferro. La
transferrinapuesseremisuratacomemass(mg/dl)maanchecomeindicedisaturazionedellatransferrina
Semeiotica IIIanno BottossoStefano
29
(quantitditransferrinasaturataconilferro).Sicalcoladalvaloredellasideremia(corrispondeallaquotadi
ferrolegataallatransferrina)edallacapacitdilegareilferro(TIBC>TotalIronBindingCapacity).
ANEMIE
Per anemia si intende una riduzione della quantit totale di emoglobina circolante nel sangue periferico
allinterno degli eritrociti. La quantit di globuli rossi/l pu non riflettere il grado di anemia: infatti nelle
anemiemicrociticheipocromiche(deficitdiferro.Dettaancheanemiamediterranea)ilcalodiHbsiassocia
adunnumeronormaleoaumentatodiglobulirossi.
Sonoprincipalmentediduetipi:
Iporigenerative:
o Produzioneinsufficientediglobulirossidacausemidollari
o Difettiqualitatividelleritropoiesi(difettidellasintesidelDNA)
o Difettidellasintesidiemoglobina.
Anemierigenerative:
o Daemorragiaacuta
o Daemolisi.
Tralevarieformedianemiepossibili,tratteremobrevementealcuneformepicomunidianemia:
MicrociticaipocromicaPresentanoMCVminoredi79fl,MCHCminoredi32%eundiscretogrado
di anisocitosi. Le cause pi comuni sono riconducibili ad una carenza di ferro (anemie
sideropeniche)odadifettidellecateneglobiniche(talassemie).
o AnemiasideropenicaPresentalasideremiadiminuita,latransferrinainsaturaaumentata
e la ferritina diminuita. Il ferro contenuto in due distretti: i depositi (fegato) e leritrone
(deposito del midollo che utilizza per fare Hb). Sono separati ma comunicanti. Quando c
ladeplezionediferroilprimoaconsumarsiquellodeldeposito.Siabbassanosoloilivelli
diferritinemia.Quandocunulterioredepauperamentodelferroiniziaadiminuireanche
il ferro delleritrone e diminuisce anche la sideremia e la saturazione della transferrina. Il
globulorossodiventamicrociticoipocromico.
o Anemia talassemica La sideremia normale o leggermente aumentata. Bisogna
effettuarelostudiodellaHbtramiteelettroforesielostudiofamiliare(testgenetici).Cun
alteratorapportonellecatene.
Alfatalassemia Si formano tetrameri e i globuli rossi vengono detti corpi
inclusi. Si un aumentata distruzione da parte del midollo e della milza. I geni che
codificanoperlacatenaecisonovarigraviditalassemiaasecondadiquantigeni
sonoancorafunzionali.Finoal50%ilpazientenonpresentasintomi.Quandosolo1
o 0 geni non sono alterati si ha la cosiddetta anemia grave. Le mutazioni sono
grosse.
Betatalassemia Si formano tetrameri e i globuli rossi precipitano. Si un
aumentatadistruzionedapartedelmidolloedellamilza.Lemutazionisonopiccole
epossonoesserediverse(pidi200).
Nelle talassemie opportuno studiare Hb con lelettroforesi. Nel 60% dei casi si
evidenziano delle variazioni strutturali dellemoglobina. Nella talassemia si ha inoltre un
aumento della quantit di HbA
2
e un possibile aumento della quantit di HbF (fetale,
prodottadalfegato).NelltalassemiasihainveceunariduzionedellaquantitdiHbA
2
.
Soprattutto per la talassemia opportuno fare un Dot Blot. Si fissano degli
oligonucleotidi che sono complementari ad una sequenza mutata. Si inserisce il DNA
colorato e si fanno dei lavaggi. Se si fissa presenta la mutazione. Si possono utilizzare
oligonucleotidicomplementariallallelenormaleeoligonucleotidicomplementareallallele
mutato.Sesileganoentrambivuoldirecheilpazienteeterozigote,altrimentiomozigote.
[Le alterazioni delle basi possono in alcuni casi creare sequenze di stop che quindi creano
catenemoltopicorteefacilmenterilevabili].
Macrocitica sia normo che ipocromica Sono causate da un gruppo eterogeneo di malattie o
dovuteallacarenzadifattorialimentaritracuiifolatielavitaminaB12(fattorichelorganismonon
Semeiotica IIIanno BottossoStefano
30
sasintetizzare).Tutteleanemiediquestogrupposonocaratterizzatedaundifettodellasintesidel
DNAchesievidenzianelmidolloconunaeritropoiesimegaloblastica.
o Folati Intervengono nei processi metabolici coinvolti nella sintesi delle purine e della
timidina,nonchnellasintesidegliamminoacidiqualilametionina.
o Vitamina B12 Il suo deficit si ritiene conduca ad una riduzione dei livelli di acido
tetraidrofolico e quindi ad una ridotta sintesi di purine e pirimidine. Si ha quindi una
riduzionedellasintesidelDNAequindibloccodelladivisionecellulare.
La carenza di acido folico o vitamina B12 assai diffusa, soprattutto nei paesi sottosviluppati. Le
cause di ci sono molteplici e vanno dalle malattie infettive, alle terapie farmacologiche, alla
gravidanza,almalassorbimento(statiinfiammatoriintestinali,morboceliaco),deficitnutrizionale.
Ilfattoreintrinsecounaglicoproteinasecretadallamucosagastricache,legandolavitaminaB12
introdottaconladieta,neconsentelassorbimento.Nellostomacosivieneaformareunlegametra
il fattore intrinseco e la vitamina B12. Il complesso, resistendo allazione digestiva dei numerosi
enzimi proteolitici, prosegue inalterato lungo il tubo digerente, fino a raggiungere lileo dove la
vitamina B12 viene assorbita. In assenza di fattore intrinseco, la vitamina B12 viene quasi
completamente eliminata con le feci: la conseguente avitaminosi responsabile di una tipica
anemia,dettaperniciosa(omegaloblastica).
Normocitica normocromica Tipica delle situazioni postemorragiche acute (interventi chirurgici,
ferite, ecc) o postemolitiche (infezioni, agenti tossici, autoimmunitarie, ecc). Laumento dei
reticolo citi che raggiunge un picco 710 ore dallepisodio emorragico, esclude un difetto
dellemoglobinogenesi o delleritropoiesi. La perdita acuta di sangue non determina variazioni dei
parametri eritrocitari in fase acuta. Successivamente determina un calo dellematocrito e dellHb
(anemia).
Solo nelle forme postemolitiche si osserva, dopo un certo tempo dalla crisi, un aumento della
bilirubinatotaleedindiretta,segnodiaumentatocatabolismodelleme.Nellemolisiintravascolare
siliberainoltreLDH.
Semeiotica IIIanno BottossoStefano
31
APPARATO URINARIO
CESSIDIFISIOLOGIA
Linteramassasanguigna,56litri,passaattraversoirenicirca20volteinunora,valeadirecirca100litridi
sangue allora. Lurina primitiva che esce da questi setacci (e che comprende, insieme agli scarti, molta
acqua,sali,zuccherieproteine)vienerecuperataquasial90%:infattinelle24oreicorpuscolirenalifiltrano
180litridiliquido,masolounlitroemezzo,inmedia,verreliminato.
Lescretoformatoda:
Filtrato glomerulare Liquido simile al plasma che per non contiene significative quantit di
proteine.Lalbumina(PMdi69KD)filtratasoloperlo0005%,quindiincondizionifisiologichesolo
una piccola parte delle proteine plasmatiche sono filtrate dal glomerulo. Ciononostante, se non
avvenisse un riassorbimento tubulare (pinocitosi), si perderebbero circa 30g di proteine al giorno,
unaquantiteccessivaperilbilanciocorporeo.
PiilsecretotubularemenoilriassorbitotubulareInparticolare:
o TubulocontortoprossimaleElaboral80%delfiltratoglomerulare:
Riassorbe:
I 2/3 del Na
+
del filtrato A questo segue il riassorbimento di Cl
e H
2
O,
HCO
3
eurea.
QuasituttiiK
+
,poiCa
2+
eMg
2+
.
Glucosioeamminoacidi(meccanismoattivo)
Vitamineealtricomposti.
SecretiH
+
eNH
3
evariesostanzedioriginemetabolica.
o AnsadiHenleIlprimo trattosi comportacomeiltubuloprossima,nelsecondotrattosi
hanno i processi passivi di scambio di Na
+
, Cl
e H
2
O, nel quarto tratto c infine un
intensissimoriassorbimentoattivodiNa
+
ediCl
,conleparetiquasiimpermeabilialH
2
Oe
urea.
o Tubulocontortodistale:
RiassorbeattivamenteNa
+
(aldosteronedipendente).
SecerneH
+
eNH
3
.
o TubuloedottocollettoreRiassorbe:
Na
+
(conCl
)aldosteronedipendente
H
2
OfortementedipendentedallADH.
ANALISIDELLEURINE
Unanalisicompletadelleurineconsisteinpuntidistinti:
EsamefisicoRilevailcolore,trasparenzaeladensit
Esame chimico Testa chimicamente la presenza di diverse sostanza che forniscono informazioni
sullostatodisaluteedimalattia
Esame microscopico Identifica e conta il tipo di cellule, cilindri, cristalli e altre componenti
(batteri,muco)chepossonoesserepresentinellurina.
Esamemicrobiologicoidentificalapresenzadipatogeni.
RACCOLTADELCAMPIONE
Le urine per lesame chimicofisico possono essere raccolte in qualunque momento, ma di gran lunga
migliore il campione del primo mattino perch, essendo pi concentrato, offre maggiori possibilit di
rinvenireeventualiresiduipatologici.Nelcasodiindaginemicrobiologica,lurinadelmattinopermettepi
facilmente lindividuazione di microorganismi a causa della stasi urinaria (vescicale) notturna che ne
permettelacrescitaequindilincrementodinumero.Nelcasodiunavalutazionemicrobiologicadellurina,
a causa del pericolo di contaminare le urine con batteri della cute circostante, nella fase di raccolta
(soprattutto nelle donne) importante pulire i genitali. Appena inizia la minzione, il primo getto va
Semeiotica IIIanno BottossoStefano
32
eliminato, quindi si raccoglie lurina (1020ml) in un adatto contenitore (sterile se richiesta indagine
microbiologica)standoattentiadevitareilcontattotraigenitalieilcontenitore.
ESAMECHIMICOFISICO
Aspetto In condizioni normali lurina deve essere limpida e di colore giallo paglierino: tale
caratteristica colorazione dovuta principalmente alla presenza di urocromo, urobilinogeno e uro
eritrina,pigmentipresentinellabileedeliminaticonireni.
o Torbidit Potrebbe essere dovuta a precipitazione di fosfati a pH alcalino, presenza di
pus,dimucoodibatteri,generalmenteindicidiinfezionedellevieurinarie.
o Sfumatura rossa Pu segnalare una anomale presenza di sangue che pu essere
confermata dallesame per la ricerca dellemoglobina. Unurina di questo colore pu
semplicemente essere dovuta a una contaminazione del flusso mestruale o allassunzione
diparticolarealimentiofarmaci.Tralecausepatologicheinvecesipossonomanifestarele
infiammazionedellavescica,laperditadisanguedaireni.
o Colorazionearancione(similealtuorloduovo)Pufarpensareaduneccessivaquantit
di urobilina, un prodotto della trasformazione della bilirubina, normalmente presente
nellurinasolointracce.Laumentodellurobilinapuessereilsegnaledialcunemalattiea
caricodelfegatoodelsangue.
o Colorazione marrone Sono dovute ad unelevata presenza di bilirubina, indice
generalmentedialteratafunzionalitepatica.
Densit (peso specifico in rapporto a quello dellacqua distillata) Varia in relazione alla capacit
deitubulirenalidiconcentrareilfiltratoglomerulare.Incondizioninormaliilpesospecificovariada
1005a1025(normostenuria).Incondizionidiastensioneprolungatadiliquidipusuperarei1025,
mentre in condizioni di carico idrico pu essere inferiore a 1005. Lincapacit del rene di
concentrareodiluirelurinaindicedidisfunzionerenale.
pH Valori normali sono considerati tra 48 e 7. Fattori che possono rendere le urine acide sono
una dieta iperproteica o ricca di frutti (mirtilli) e lassunzione di farmaci. Le urine possono essere
alcaline a causa di farmaci a base di bicarbonato di sodio o citrato di potassio, infezioni alle vie
urinarie,ecc
Proteine La proteinuria fisiologica 40200mg/24h. Quantit minime e non patologiche di
albumina e globuline potrebbe essere dovuta a diverse situazioni come sforzi fisici, malattie
febbrili, colpi di calore. Una loro presenza significativa potrebbe essere invece determinata da
glomerulonefrite,pielonefrite,sindromenefrosi,ecc
o Nella proteinuria da danno glomerulare si ritrovano nelle urine proteine con peso
molecolaresuperiorea67KDacausadellalteratopermeabilitdeicapillariglomerulari.
ProteinuriaselettivaSecompareprevalentementelalbumina
Proteinuria non selettiva Se compaiono anche proteine con pi alto peso
molecolarequaliIgG.
o Nella proteinuria da danno tubulare si riscontrano proteine con peso molecolare inferiore
(
1
microglobulina,ecc)acausadelmancatoriassorbimentotubulare.
o Esistono forme miste in cui un danno primitivamente glomerulare determina un
sovraccarico di proteine da riassorbire a livello tubulare che col tempo induce un danno a
caricodeimeccanismidiriassorbimentodeitubulistessi.
Bilirubina Proviene dalla distribuzione dei globuli rossi a livello del fegato ed quindi
sostanzialmente assente in condizioni normali. Una sua eccessiva presenza (bilirubinemia diretta
maggiore di 22.5mg/100ml) conferisce alle urine un colore marrone scuro e la presenza di
schiuma.Unaumentorispettoaivalorinormalipuesseredovutoapatologieepatiche.
Pigmenti biliari Urobilinogeno, prodotto di trasformazione della bilirubina presente in minime
quantitnelleurine.Lurobilinanonpresenteincondizioninormali.Entrambipossonoaumentare
in corso di epatopatie (virali, acute e croniche, tossiche, cirrosi, neoplasie), anemia emolitica o
unostruzionedelleviebiliari.
Semeiotica IIIanno BottossoStefano
33
Glucosio Normalmente nelle urine deve essere assente, perch i reni provvedono al suo
completoriassorbimento.Quandolaquantitdiglucosiofiltratosuperalasogliadiriassorbimento
tubulare, corrispondente a circa una glicemia di 180mg/dl, il glucosio passa nelle urine e si pu
dosare(glicosuria).Laglicosuriaindicedisvariatepatologietracuiildiabetemellito.
UreaRappresentalaprincipaleformadieliminazionedellescorieazotate.Ivalorinormalivariano
tra 2535g/24h. Valori aumentati si possono avere in seguito a diete iperproteiche, stati febbrili,
ecc Una riduzione delleliminazione di urea (insufficienza renale) causa aumenti dallazotemia
(azotononproteicoderivatodaaminoacidi,acidourico,ecc).
Corpi chetonici Sono composti chimici che derivano dalla degradazione degli acidi grassi.
Normalmente non sono presenti nellurina. Una loro presenza pu essere determinata da
alterazione del metabolismo dei lipidi, da digiuno prolungato, da stress (sforzi fisici prolungati,
prolungataesposizionealfreddo,statifebbrili)dadiabetemellitoditipoIscompensato,daepatiti
croniche,ecc
Emoglobina In condizioni normali deve essere assente. La sua presenza pu essere causata da
anemie emolitiche, farmaci, infezioni alle vie urinarie, ecc Ha significato diverso dallematuria
macroemicroscopicainquantoindicedirotturadeiglobulirossi.
ESAMEMICROSCOPICO
Vieneeseguitosulsedimentourinario,ottenutopercentrifugazionedelleurine.
Eritrociti Normalmente nelle urine dovrebbero esser assenti o presenti in quantit modeste (02 per
campo). La loro presenza nellurina viene definita ematuria. Le cause sono molteplici (calcoli renali,
glomerulo nefrite, neoplasie benigne e maligne dellapparato urogenitale, farmaci come aspirina,
sulfamidici,anticoagulanti).
Lematuria definita macroematuria quando visibile ad occhio nudo e microematuria quando
evidenziabilesoloconilmicroscopioottico.
Lematuria definita glomerulare quando i globuli rossi presentano deformazioni morfologiche
(globuli rossi dismorfici pi dell80% dei globuli rossi). In caso contrario si parla di ematuria non
glomerulare.
Perunapiprecisavalutazionedelloriginedeiglobulirossisipuricercarelapresenzadi
2
microglobulina
nellurina.DatoilsuoaltoPMquestaproteinanonpassamaiattraversoilglomeruloancheincasodigrave
danno glomerulare. Quindi la sua presenza abbinata ad ematuria indica unorigine postglomerulare del
globulorosso.
Leucociti La presenza di leucociti nelle urine segno aspecifico di infezione delle vie urinarie. Il valore
normale dei leucociti di 12 per campo microscopico (40X). Un aumento massivo dei leucociti
generalmente indice di infezione acuta. Un aumento moderato pu essere indice di glomerulo nefrite,
cistiteacutaocronica,neoplasiedellavescica,prostatite,uretriteotraumi.
Cellule epiteliali La presenza delle cellule epiteliali nelle urine rappresenta il normale ricambio cellulare
dellepitelio delle vie urinarie. In condizioni normali, lesame evidenzia poche cellule per campo
microscopico.Uneventualeaumentopuessereconseguenzadiinfezione.
Batteri e miceti in condizioni normali lurina sterile. La presenza di batteri o funghi, associata alla
presenzadeileucociti,indicediinfezione.necessariaunurinocoltura.
Cilindri Si tratta di agglomerati di proteine e di altri elementi che si formano nei tubuli renali.
Normalmente,nelsedimentourinario,nonsonopresentielaloroesistenzaindicaunasofferenzarenale.A
secondadellalorocomposizione,icilindrisonosintomididiversedisfunzionideireni:
CilindricereiNefropatieavanzate
CilindriialiniDopoanestesie,sforzofisico,nellenefriti
Semeiotica IIIanno BottossoStefano
34
CilindrieritrocitariecilindrileucocitariPermettonodiaccertareloriginerenalediunaematuriae
leucocituria,rispettivamente.
CilindripigmentatiNegliitterienelleemolisiacute.
Cilindri epiteliali Formati da cellule di sfaldamento dellepitelio e che si riscontrano nelle
glomerulonefritiacute.
Cristalli Sono spesso presenti nelle urine, anche in assenza di particolari patologie. I pi comuni sono i
fosfatiamorfi,ilfosfatodicalcio,ilbicarbonatodicalcio,icristallidiacidouricoelossalatodicalcio.Trai
cristallirilevabiliincorsodistatipatologicivisono:
LeucinaPusegnalareinsufficienzaepatica
CistinaPusegnalarepatologiealivellorenale
TiroxinaTipicamenteaumentatanellinsufficienzaepatica
CristallidisulfadiazinaPresenzainrelazioneallassunzionedisulfamidici.
VALUTAZIONEDELLAFUNZIONALITGLOMERULARE
Linulinaunpolimeroglucidicoutilizzatopervalutarelafunzionalitglomerulare.Lescrezioneurinariadi
inulina,precedentementesomministrataperviaendovenosa,unodeimetodiutilizzabiliperdeterminare
lavelocitdi filtrazione (VFG).Correntementedi parladiclearancedellinulina.Perclearancesiintendela
capacitchehannoirenididepurareilplasmadavariesostanze.Poichlinulinafiltrataalglomerulonon
vienenriassorbitansecretadaltubulo,ilvolumediplasmadacuiessaderivacorrispondeatuttoquello
filtratoinunminutoequindiallavelocitdifiltrazioneglomerulare.
Ciononostante, in ambito di laboratorio clinico pi utilizzata la stima della clearance della creatinina, in
quantolanalisiconlinulinainvasivo,dilungadurataerichiedeospedalizzazione.Unapiccolapartedella
creatinina secreta nelle urine, quindi la sua clearance non precisa per la valutazione della funzionalit
renalecome quelladellinulina. Tuttaviaavendonotevolivantaggipraticivienecomunemente utilizzata. A
creatinina il prodotto catabolico della fosfocreatina, un composto deputato allaccumulo di energia.
principalmente presente nei muscoli. Durante le reazioni energetiche che coinvolgono la creatina, una
piccolaquotadiquestoamminoacidovienespontaneamenteedirreversibilmenteconvertitaincreatinina.
In ogni individuo, il ritmo di produzione delle creatinina pressoch costante. La quota prodotta
direttamenteproporzionaleallamassamuscolaredellindividuoepupercivariareinrelazioneallet,al
sesso,allarazzaeallosportpraticato.Ilivellidicreatininapossonoessererilevatisianelsanguechenelle
urine. Nel primo caso si tratta di un esame di routine, per cui sufficiente il prelievo di un campione di
sanguedallavenadiunbraccio(adigiunoeariposodaalmeno8ore).Sonoconsiderativalorinormalitra
0.6 e 1.2mg/dl. Va sottolineato che i livelli di creatinina (creatininemia) si alzano quando una parte
considerevole (>40%) del parenchima renale mal funzionante. La misurazione dei livelli urinari
(creatininuria) viene effettuato su un campione di urine raccolto nelle 24 ore. Questultimo esame viene
spesso abbinato alla creatinine mia per ottenere una valutazione pi affidabile della funzionalit renale
(clearancedellacreatinina).
Per clearance (depurazione) di una sostanza si intende la quantit di sangue che viene depurata da tale
sostanza nellunit di tempo (1 minuto), per opera del rene. I valori di creatinine mia e cratininuria vanno
poiinseritinellaformula:C = (u I)Pdove
C=clearance
U=concentrazioneurinariadellasostanza
V=volumediurineraccoltonelle24ore
P=concentrazioneplasmaticadellasostanza(creatininemia).
Se si vuol tenere conto della superficie corporea del soggetto, la formula viene cos leggermente
modificata:C = |(u I)P] (
1.73
S
) dove 1.73 uguale alla superficie corporea standard in m
2
di una
personadi70KgeSlasuperficiecorporeadelsoggettopresoinesame,sempreespressainm
2
ericavabile
dalpesoedallaltezzadelpazientemedianteappositetabelle.
Poichlaraccoltadelleurinedelle24orenonsempreagevole,soprattuttonelpazienteambulatorialeesi
prestaafacilierrori,moltilaboratoripreferisconocalcolarelaclearancedellacreatininautilizzandoformule
Semeiotica IIIanno BottossoStefano
35
matematiche che tengono conto della creatinine mia, del peso, dellet e del sesso: si parla di clearance
stimatadellacreatinina.
VALUTAZIONEDELLAFUNZIONALITDELRIASSORBIMENTOTUBULARE
Si pu diagnosticare il danno tubulare dal confronto tra concentrazione plasmatica e concentrazione
urinaria di elettroliti, glucosio, H
+
, HCO
3
. Un indicatore importante della funzionalit renale tubulare la
capacitdiconcentrarelurina(osmolaritdelleurine,pesospecifico).Losmolaritilnumerodiparticelle
osmoticamenteattivepresentiinunKgdisolvente.Losmolaritindipendentedallamassadelleparticelle
in soluzione. Un altro modo per valutare il riassorbimento tubulare si ha misurando la capacit di
riassorbireproteineabassopesomolecolarecomela
2
microglobulina.
URINOCOLTURA
Lurinocoltura lesame volto a individuare la quantit ed il tipo di germi patogeni nelle urine. In base
allesito dellurinocoltura gli operatori compilano lantibiogramma, ossi indicano, i tipi di antibiotici che si
rivelanopiefficaciperinibirelacrescitadelpatogenoindividuato.
A differenza della ricerca di batteri nel sedimento urinario, che talora d esiti negativi anche se di fatto i
batteripatogenisonopresenti,lurinocolturaforniscesemprerisultatiattendibili.
Unabatteriuriasuperiorea50000batteri/mldiurinaconsiderataclinicamentesignificativaevatrattata.
Vannoanchetrattatebatteriurieinferioriinpresenzadisintomatologia.
Ipatogenipifrequentisonorappresentatida:
EscherichiaColi(80%dellecistiti)
Proteus
Stafilococco
Enterococco
Klebsiella
Condidaalbicans(miceto).
MetodoclassicodiindividuazioneColturesuterreniselettivi.Lamaggiorpartedeibatterisonocoltivabili
rapidamenteecaratterizzabilifenotipicamenteebiochimicamente.Itestmolecolariutilizzatiinquesticasi:
Identificazionediorganismilentiacresceincolturaodifficilidacoltivare
Tipizzazionemolecolaredelmicrorganismoperladeterminazionedellaresistenzaagliantibiotici.
Iprincipalibatteripatogeniidentificabilitramitetestmolecolarinelleinfezionigenitourinariesono:
ClamydiatrachomatisBatteriointracellulareobbligato.Causainfezionicomunideltrattogenitale
maschileefemminile.RilevatoconPCR.
Neisseria gonorreae Agente eziologico della gonorrea. Causa infezioni del tratto genitale.
RilevatocontestoPCR.
MicoplasmiBatteriintracellulari.Principalecausadipolmonitenonsostenutedabattericlassici.
Coinvoltoancheininfezionigenitourinarie(ureaplasmaurealiyticum).RilevatoconPCR.
Sono stati identificati numerosi geni plasmi dici o cromosomico responsabili della resistenza verso gli
antibiotici.
Sistema per identificarle Antibiogramma diretto (MIB = minima concentrazione inibente) o da ceppo
isolato.SipuricorrereallaPCR.
Semeiotica IIIanno BottossoStefano
36
MARKERS TUMORALI
Sono sostanze espresse sia dai tessuti neoplastici che dai tessuti normali. Vengono prodotti in maggior
quantitdaitessutitumorali(indicatoriquantitativienonqualitativideltumore).Sonopresentinelsangue
in quantit proporzionale alla massa del tumore. Sono misurabili nel sangue anche nei soggetti senza
tumore.
CLASSIFICAZIONEBIOLOGICA
Molecoleastrutturachimicanota:
o Enzimi/isoenzimi:
PAP(fosfolipasiacidaprostatica)
NSE(enolasineurospecifica)
Fosfatasialcalina
PSA(antigeneprostaticospecifico).
o Ormoni/subunit:
HCG(gonadotropinacorionica)
Calcitonina
Tiroglobulina.
o Molecolediadesione:
CEA(antigenecarcinoembrionario).
o Molecoleditrasporto:
AFP(alfafetoproteina).
o Citocheratine:
TPA(antigenepolipeptidicotessutale)
Cyfra21.1
TPS
TPAcyk.
Glicoproteine di cui si sono identificati gli epitopi che caratterizzano il marker CA19.9, CA15.3,
MCRC,CA50,MCA,CA242,CA195,CA549,CA72.4,M26,M29.
Autoanticorpicircolantigeneraticontromolecolecaratteristichedelfenotipotumoraleperilquale
propostounpossibileruolocomemarkerAntip53,Antip185/neu
CelluletumoraliinmaterialibiologiciPrimeesperienzediimpiegocomemarkerstumorali:
o PSAespressioneRNA
o Citocheratina20EspressioneRNA
o Kras,p53MutazioniDNA
o Ca.prostaticoSangue
o Ca.mammarioSangue
o Ca.delcolonFeci.
CLASSIFICAZIONIINBASEALLUTILIZZOCLINICO
In pressoch tutte le pi comuni neoplasie sono stati studiati numerosi markers tumorali; pertanto
necessarioscegliereperciascuntipodineoplasiailoimarkersdautilizzare.Fraimarkersdautilizzare,da
unpuntodivistapraticosipudistinguereframarkerssicuramenteutiliemarkersprobabilmenteutili.
Markers di prima scelta Sono markers sicuramente utili per i quali esiste una solida letteratura
biologicaeclinica,taledagarantirenellutilizzoroutinariocosto/risultatofavorevole.
Markers di seconda scelta markers probabilmente utili per i quali ad una letteratura biologica
consolidata non fa riscontro una verifica clinica definitiva del rapporto costo/risultato. Inseriti in
protocollidivalutazioneclinicapossonodareinformazioniaddizionali.
Markers affini Diversi biomarcatori appartengono a famiglie chimiche nellambito delle quali
esistono pi markers dai quali ci si dovrebbero attendere prestazioni simili in una data patologia
Semeiotica IIIanno BottossoStefano
37
(markers mucini, markers citocheratinici): si possono usare in alternativa ma non ha senso in
combinazione.
USOCLINICODEIMARKERSTUMORALI
Screening I markers tumorali hanno sensibilit e specificit limitate. Non devono quindi essere
usati in programmi di screening su popolazione generale. In alcuni casi i markers possono essere
utilizzatiperscreeningdipopolazioniselezionateconmaggiorrischioditumore.
o AFPNellepatopatiacronicaevolutiva.
o PSANeimaschiadultidopoi60anni(rapportocosto/efficaciaancorainvalutazione).
Diagnosi tumore primitivo Generalmente, i markers tumorali non possono essere di aiuto
diagnostico per la limitata specificit e sensibilit. Fanno eccezione alcuni markers dotati di alta
specificittissutalechepossonoessereutilizzatiinalcunepatologie:
o CancroapiccolecelluledelpolmoneNSE
o CancromidollaredellatiroideCT
o CancrodeltesticoloAFP,HCG
o CancrodellovaioAFP,HCG
o CoriocarcinomaHCG
o Neoplasieendocrinesecernentispecificiormoni.
RicercadellasededioriginedimetastasiapartenzaignotaLusodimarkerspuessereutilesolo
nelcasoditumorisecernentimarkertessutospecifici.
TumoreprimitivogidiagnosticatoInquestocasoildosaggiodeimarkersdeveesserefattoper:
o Avereunvalorebasaleprimadellaterapia
o Avereindicazioniindirettesullaestensionedellamalattia(ilivelliematicideimarkerssono
proporzionaliallamassadeltumore)
o Avere indicazioni aggiuntive circa listotipo per i tumori nei quali diversi isotipi producono
markersdiversi
o Avereindicazioniprognosticheaggiuntive.
MonitoraggioabreveterminedopolaterapiaprimariaLivellielevatipersistentidopounaterapia
ritenuta radicale suggeriscono la possibile presenza di malattia occulta, residua o disseminata. Il
markerpuincideresulledecisioniclinicheinmodocritico(restaging,terapiaadiuvante,periodicit
delfollowup).
MonitoraggioalungoterminedopolaterapiaLincrementodellivellodiunmarkertumoralepu
suggerire la ripresa della malattia. Lincremento del livello del marker pu precedere di parecchi
mesi(312)levidenzaclinico/strumentaledellaripresadellamalattia.Nelcasodineoplasiecurabili
infaseavanzatailmarkerpuincidereinmodocriticosulledecisionicliniche(trattamentoprecoce
dellaripresadellamalattia).
ANTIGENEPROSTATICOSPECIFICO(PSA)
Lantigeneprostaticospecifico(PSA)unenzimaappartenenteallaclassedelleidrolasi,chevieneprodotto
dalla prostata. La sua funzione fisiologica quella di mantenere fluido il seme dopo leiaculazione,
permettendoaglispermatozoidinuotarepifacilmenteattraversolacerviceuterina.
LivelliematicidiPSAsotto4ng/mLsonogeneralmenteconsideratinormali.
LivellidiPSAtra4e10ng/mLindicanounrischioditumorepialtodelnormalemailrischiostesso
nonsembradirettamenteproporzionatoallivello.
QuandoilPSAsoprai10ng/mL,lassociazionecoltumorediventapiforte,ancheselaspecificit
delPSAnonottimale:alcuniuominicontumoreprostaticoinattononhannolivellielevatidiPSA,
elamaggioranzadiuominiconunelevatoPSAnonhannountumore.
I livelli ematici di PSA possono variare per molteplici ragioni diverse dal tumore; due cause comuni di
incrementodeilivellidiPSAsonolipertrofiaprostaticabenigna(ingenerevalori<20ng/mL)eleprostatiti.
CA15.3
Semeiotica IIIanno BottossoStefano
38
una glicoproteina che si trova sulle cellule alveolari e sulle cellule dei dotti ghiandolari normali e
neoplasticidellamammella.Ildosaggiodiquestaproteina(medianteIg)vieneutilizzatoperilmonitoraggio
di pazienti con carcinoma mammaria in corso di trattamento, per i controlli postterapeutici e per la
valutazione dellestensione della malattia. Valori elevati di questo marcatore tumorale sono proporzionali
allamassadeltumoreeallostadiodellaneoplasia.
Ivaloridiquestomarcatorepossonoancheaumentarenelcasodialcunepatologiebenignecomemalattie
epatichecronicheealcuneinfezionidellapparatorespiratorio.
MUCINLIKECARCINOMAASSOCIATEDANTIGEN(MCA)
Il Mucinlike Carcinomaassociates Antigen (MCA) una glicoproteina la cui individuazione utilizzata nel
contestodelcarcinomamammaria.GliimpieghisonosimilialCA15.3.
ANTIGENEPOLIPEPTIDICOTESSUTALE(TPA)
Lantigene polipeptidico tessutale una proteina della famiglia delle citocheratine. Il TPA pi che
rappresentare un marcatore specifico di una patologia tumorale un indice di proliferazione cellulare. Il
suo aumento correlato alla velocit di accrescimento tumorale pi che alla massa tumorale. Pertanto il
TPA utile nel followup di pazienti con tumori gi accertati pi che nella fase diagnostica. dosabile nel
sierocoscomenelleurine.
DiversitipiditumorepossonoindurreilTPA:cancrodellamammella,ovaio,polmone,tumoridellapparato
digerente,vieurinarie.
Un aumento del TPA pu essere presente anche in malattie non neoplastiche quali la cirrosi epatica, le
infezionideltrattobiliare,epatitiingenere,infezionedeltrattorespiratorio.
CYFRA211
LadeterminazionedelCYFRA211utileperlindividuazionediframmentidicitocheratina19nelsiero.Le
citocheratine sono un gruppo di circo 20 proteine che formano il citoscheletro cellulare, la struttura
portantedellecellule.Lacitocheratina19presentenellecelluleitumoriepitelialiedellalberobronchiale.
IlCYFRA211quindiunmarcatoretumoralechemostraunadiscretaspecificitperitumoripolmonaridel
tipoNSCLC(NonSmallCellLungCarcinoma).
ENOLASINEUROSPECIFICA(NSE)
Lenolasipunenzimaglicoliticocitoplasmaticoprodottodacellulenervoseeneuroendocrine.unmarker
tumoraleutilizzatonellastadiazione,lindividuazionedirecidiveemonitoraggioditerapiedeipazienticon
carcinoma polmonare a piccole cellule e neuroblastoma. Pu essere presente anche nei tumori midollari
dellatiroide.
Piccoli aumenti non stabili nel tempo possono essere presenti anche in malattie polmonari non
neoplastiche.
CA125
Il Cancer Antigen 125 una glicoproteina prodotta dallutero, cervice uterina, tube di falloppio, ovaio e
dalle cellule che rivestono gli organi delle vie respiratorie e delladdome. Livelli elevati di CA125 possono
essere indotti anche da eventi come linsorgenza di una patologia tumorale, una gravidanza, il ciclo
mestruale,unapatologiaepatica,ounendometriosi.
Meno della met dei casi di cancro ovario in stadio precoce inducono un diretto aumento del livello di
CA125nelsangue.LanalisidelCA125sidimostratamoltoutilepertracciarelostatodiprogressionedella
patologiain donneinfaseterapeuticaper cancro delleovaiegidiagnosticato.Diminuzionisuccessive dei
livellidiCA125duranteuntrattamentochemioterapicopossonoessereunindicedelsuccessodellaterapia
eunanalisicontinuativadeilivellidiCA125puindicareselapatologiastaregredendo.
ANTIGENECARCINOEMBRIONARIO(CEA)
Semeiotica IIIanno BottossoStefano
39
una glicoproteina coinvolta nelladesione cellulare. Viene normalmente prodotta durante lo sviluppo
fetale,malaproduzionesifermaprimadellanascita.IlCEApuaumentarealivelloplasmaticoinsoggetti
affettidacarcinomacolonrettale,gastrico,pancreatico,polmoneedellamammella.
LamisurazionedelCEAvieneutilizzataperidentificarelarecrudescenzadeltumoredopolasuaresezione
chirurgica. Laumento del CEA durante il followup un probabile indicatore della recidiva del tumore. Si
possonoriscontrarelivellielevatidelCEAinalcune condizioninonneoplastichecomela coliteulcerosa,la
pancreatiteelacirrosiepatica.
ALFA1FETOPROTEINA(AFP)
una glicoproteina prodotta nellembrione e nel feto durante la loro fase di sviluppo. Il ruolo biologico
quellodiproteinaditrasporto(soprattuttodiacidigrassi).Valoriaumentatisiriscontranoincorsodi:
Carcinomaepatocellulare
Neoplasiegerminali(testicoli,ovaio,mediastino,retroperitoneo)
Cancrodelpancreas.
Poich lemivita di 5 giorni, se dopo lasportazione del tumore i livelli non calano, si pu pensare ad
residuoneoplasticononasportato.
Tralecausenonneoplastichesiaumentovannoricordateleepatopatieacuteecroniche,lagravidanzaela
mortefetale.
RTPCR
A partire dal primo studio di Smith del 1991, lapplicazione della tecnica di RTPCR alla rivelazione delle
cellule tumorali nel sangue periferico o in altre sedi mediante ricerca dellmRNA, ha aperto la strada a
nuove possibili applicazione dei MT nella diagnostica molecolare. Si tratta di una metodica estremamente
sensibile, perch almeno teoricamente basterebbe una sola cellula a dare il segnale sufficiente. quindi
capace di individuare gi poche cellule tumorali circolanti nel sangue o situate come micro metastasi a
livellolinfonodale,dimidolloosseo,ecc
MICROARRAY
Il settore di microarray per analisi multiple di DNA, RNA o proteine su chips, saranno in grado di
rivoluzionare le performance delle tecniche precedenti. Quello delloncologia il campo principale di
ricerca, in vista di possibili applicazioni per diverse neoplasie: mammella, prostata, ovaio, colonretto,
leucemieelinfomi.
[]
BOTTOSSO STEFANO
Potrebbero piacerti anche
- Interpretazione dell'ECG: Una Guida Pratica ed Intuitiva per Imparare a Leggere l'ECG e a Diagnosticare e Trattare le AritmieDa EverandInterpretazione dell'ECG: Una Guida Pratica ed Intuitiva per Imparare a Leggere l'ECG e a Diagnosticare e Trattare le AritmieNessuna valutazione finora
- Medicina riabilitativa: Scienza dell'assistenzaDa EverandMedicina riabilitativa: Scienza dell'assistenzaNessuna valutazione finora
- Ebook EcopolmonareDocumento185 pagineEbook EcopolmonareDe Frede EditoreNessuna valutazione finora
- Rapida interpretazione dell'EGA - II EdizioneDa EverandRapida interpretazione dell'EGA - II EdizioneNessuna valutazione finora
- Appunti Di Semeiotica ChirurgicaDocumento16 pagineAppunti Di Semeiotica ChirurgicaAtreius1988Nessuna valutazione finora
- Corso Di Meditazione Padre CappellettoDocumento40 pagineCorso Di Meditazione Padre Cappellettozefir5767% (3)
- Corso Di ElettrocardiografiaDocumento18 pagineCorso Di ElettrocardiografiaFedericoPppzPippo100% (2)
- Riassunti Di Semeiotica MedicaDocumento48 pagineRiassunti Di Semeiotica Medicaantonio nenna100% (4)
- 18 - Anatomia II (Microscopica) - 13.03.2017 - RDocumento8 pagine18 - Anatomia II (Microscopica) - 13.03.2017 - RSandroNessuna valutazione finora
- Medicina Generale Ordine AlfabDocumento201 pagineMedicina Generale Ordine Alfabcarlofac100% (2)
- Medicina di Laboratorio: Una Guida Pratica alla Scoperta dei Valori di Laboratorio e la loro Rilevanza nella Diagnosi delle MalattieDa EverandMedicina di Laboratorio: Una Guida Pratica alla Scoperta dei Valori di Laboratorio e la loro Rilevanza nella Diagnosi delle MalattieNessuna valutazione finora
- Appunti Di Malattie InfettiveDocumento85 pagineAppunti Di Malattie InfettivegabbolNessuna valutazione finora
- Anatomia MicroscopicaDocumento92 pagineAnatomia MicroscopicaAlessandro Botri Botrugno100% (2)
- Consigli GuardieDocumento34 pagineConsigli GuardieFilippo FirenzuoliNessuna valutazione finora
- Emergenze Medico Chirurgiche - Giordano Perin PDFDocumento284 pagineEmergenze Medico Chirurgiche - Giordano Perin PDFangiolikkiaNessuna valutazione finora
- Lezione BLS Per TirocinioDocumento19 pagineLezione BLS Per TirocinioAnestesia RianimazioneNessuna valutazione finora
- Anestesia 2014Documento4 pagineAnestesia 2014Morena Saudino CeisNessuna valutazione finora
- Urodinamica E Incontinenza Urinaria Nella Pratica Clinica: Seconda EdizioneDa EverandUrodinamica E Incontinenza Urinaria Nella Pratica Clinica: Seconda EdizioneNessuna valutazione finora
- Libro Radiologia ToracicaDocumento158 pagineLibro Radiologia ToracicaDaniela ValleraniNessuna valutazione finora
- Linee Guida Emergenza Urgenza in Pronto SoccorsoDocumento51 pagineLinee Guida Emergenza Urgenza in Pronto SoccorsoEumed.org100% (1)
- Semeiotica Chirurgica-1Documento30 pagineSemeiotica Chirurgica-1FedericoPppzPippoNessuna valutazione finora
- Rianimazione e Terapia IntensivaDocumento34 pagineRianimazione e Terapia IntensivaPopa D. Silviu100% (1)
- Sbobbinature Semeiotica Professore GiuntaDocumento219 pagineSbobbinature Semeiotica Professore GiuntaGiuseppe IacominoNessuna valutazione finora
- Esame Obiettivo Del ToraceDocumento15 pagineEsame Obiettivo Del ToracepiuttostoorboNessuna valutazione finora
- Semeiotica Chirurgica-2Documento37 pagineSemeiotica Chirurgica-2FedericoPppzPippoNessuna valutazione finora
- Mini Prontuario Farmaceutico Per Il Giovane MedicoDocumento9 pagineMini Prontuario Farmaceutico Per Il Giovane MedicoDottor LphoneNessuna valutazione finora
- Il Paziente Con Patologie Dell'app. UrinarioDocumento28 pagineIl Paziente Con Patologie Dell'app. UrinarioSergio0% (1)
- SemeioticaDocumento50 pagineSemeioticaChiaraPetraroli100% (1)
- 23-05-2011 Chirurgia Generale (Casi Clinici)Documento8 pagine23-05-2011 Chirurgia Generale (Casi Clinici)En Caí Picha UmbeNessuna valutazione finora
- Antonicelli Guardia MedicaDocumento86 pagineAntonicelli Guardia MedicaNicola Maffei100% (1)
- Emergenze Medico Chirurgiche, Prof. Berlot, 2013, Barbara MelchiorettoDocumento26 pagineEmergenze Medico Chirurgiche, Prof. Berlot, 2013, Barbara MelchiorettoBarbara MelchiorettoNessuna valutazione finora
- Malattie Del Cure e Dei Vasi 887Documento118 pagineMalattie Del Cure e Dei Vasi 887Or MillerNessuna valutazione finora
- Rumori Polmonari 2Documento1 paginaRumori Polmonari 2Matteo Paolucci100% (1)
- Ginecologia e OstetriciaDocumento328 pagineGinecologia e OstetriciaΑντώνιος ΧατζηγεωργίουNessuna valutazione finora
- Artroprotesi D'ancaDocumento46 pagineArtroprotesi D'ancatresca.gio9957Nessuna valutazione finora
- Diverticolosi Del ColonDocumento38 pagineDiverticolosi Del Colonapi-3733154100% (1)
- Questionario SincopeDocumento2 pagineQuestionario SincopeEllha DavidNessuna valutazione finora
- Infermieristica Di BaseDocumento6 pagineInfermieristica Di Baseapi-3826003100% (2)
- Immunologia Clinica: Inquadramento Della Patologia ImmunitariaDocumento63 pagineImmunologia Clinica: Inquadramento Della Patologia ImmunitariaoboethomaschneiderNessuna valutazione finora
- EdemaDocumento5 pagineEdemaMissyNessuna valutazione finora
- Reumatologia Semeiotica SlidesDocumento42 pagineReumatologia Semeiotica SlidesorionsteslNessuna valutazione finora
- BPCODocumento31 pagineBPCOlalazarovNessuna valutazione finora
- EmatologiaDocumento51 pagineEmatologiauseless_echoes100% (1)
- A, 03 Ecostress PicanoDocumento60 pagineA, 03 Ecostress PicanoMada MadalinaNessuna valutazione finora
- Addome Acuto 2006 PDFDocumento53 pagineAddome Acuto 2006 PDFtodino32Nessuna valutazione finora
- Casi Clinici Di ReumatologiaDocumento20 pagineCasi Clinici Di ReumatologiaUmberto CarbonaraNessuna valutazione finora
- Semeiotica Apparato RespiratorioDocumento88 pagineSemeiotica Apparato RespiratorioMartina Sara BiancalanaNessuna valutazione finora
- Tumori Cerebrale ChirurgieDocumento51 pagineTumori Cerebrale ChirurgieMally FoxNessuna valutazione finora
- Terapia in Medicina e ChirurgiaDocumento76 pagineTerapia in Medicina e Chirurgiaasmodeus_007Nessuna valutazione finora
- NefrologiaDocumento45 pagineNefrologiaKaterineMariNessuna valutazione finora
- Tirocinio (E.O. Neurologico) 5Documento22 pagineTirocinio (E.O. Neurologico) 5Matteo FerrariNessuna valutazione finora
- LG ReumatologiaDocumento222 pagineLG ReumatologiacinziaboxNessuna valutazione finora
- A Manuale BLSD Per Lezioni SoccorritoriDocumento66 pagineA Manuale BLSD Per Lezioni SoccorritoriCecia FerrariNessuna valutazione finora
- (Med ITA) Medicina Del LavoroDocumento94 pagine(Med ITA) Medicina Del LavoroesantinoNessuna valutazione finora
- CARDIOLOGIADocumento39 pagineCARDIOLOGIAFedericoPppzPippoNessuna valutazione finora
- Linee Guida Esame EcograficoDocumento60 pagineLinee Guida Esame EcograficoSiv BibiNessuna valutazione finora
- Clinica Chirurgica e UrologiaDocumento70 pagineClinica Chirurgica e UrologiaDavide ZanattaNessuna valutazione finora
- Glossario Infermieristica PDFDocumento10 pagineGlossario Infermieristica PDFMargherita SanguinetiNessuna valutazione finora
- 3 (3) ParametriVitaliDocumento6 pagine3 (3) ParametriVitaliFederico D'AngeloNessuna valutazione finora
- Appunti Di ReumatologiaDocumento29 pagineAppunti Di ReumatologiaCamilla RicciNessuna valutazione finora
- Monitoraggio Area CriticaDocumento6 pagineMonitoraggio Area CriticaMichela MencarelliNessuna valutazione finora
- Asma-Bpco 2Documento80 pagineAsma-Bpco 2Cri EminaNessuna valutazione finora
- MeningiDocumento5 pagineMeningiRolando LagangiaNessuna valutazione finora
- Ambiente e Biotecnologie. l diritto allo sviluppo sostenibile per le generazioni futureDa EverandAmbiente e Biotecnologie. l diritto allo sviluppo sostenibile per le generazioni futureNessuna valutazione finora
- Apparato RespiratorioDocumento6 pagineApparato RespiratorioPIPPORUBBATONessuna valutazione finora
- Apparato Respiratorio PDFDocumento4 pagineApparato Respiratorio PDFnodlesNessuna valutazione finora
- Appunti PneumologiaDocumento63 pagineAppunti PneumologiaJacopo SabbatinelliNessuna valutazione finora
- Riassunto Esofago Anatomia 2Documento3 pagineRiassunto Esofago Anatomia 2AntoFairNessuna valutazione finora
- Dimensione Frattale in Biologia Ed in Medicina UmanaDocumento43 pagineDimensione Frattale in Biologia Ed in Medicina UmanaVincenzoNessuna valutazione finora
- Apparato RespiratorioDocumento9 pagineApparato Respiratoriochiara9rossoNessuna valutazione finora
- Le Parti Del Corpo UmanoDocumento2 pagineLe Parti Del Corpo UmanoMassimo Deplano0% (1)
- RiflessologiaDocumento49 pagineRiflessologiatatajes100% (1)
- 1 - Anatomia e FisiologiaDocumento70 pagine1 - Anatomia e FisiologiaantonioNessuna valutazione finora
- Apparato RespiratorioDocumento13 pagineApparato RespiratorioStefano NicastroNessuna valutazione finora
- Apparato RespiratorioDocumento13 pagineApparato RespiratorioRosa NoceraNessuna valutazione finora
- Semeiotica Stefano BottossoDocumento205 pagineSemeiotica Stefano BottossoBenedetta StortiNessuna valutazione finora
- Drenaggio ToracicoDocumento37 pagineDrenaggio ToracicoAndrea FerreraNessuna valutazione finora